Антикоагулянтная терапия при фибрилляции предсердий противопоказания

Лечение фибрилляции предсердий. Выбор лекарства
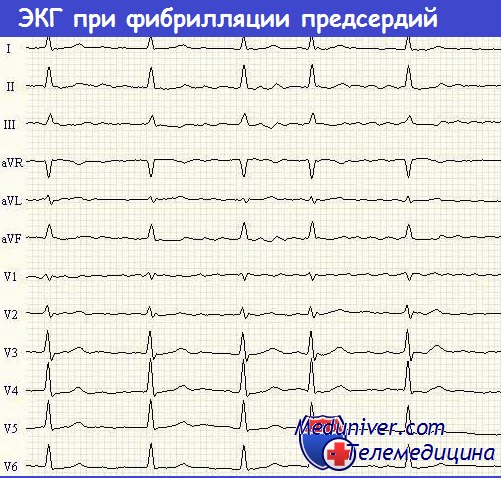
Фибрилляция предсердий характеризуется нерегулярными предсердными волнами и неправильной последовательностью АВ-проведения, в результате чего наблюдается нерегулярное возникновение комплексов QRS. Волны фибрилляции предсердий лучше всего видны в стандартном отведении V1, но обычно заметны и в отведениях II, III и aVF. Они могут быть большими и деформированными или маленькими, вплоть до незаметных. В последнем случае абсолютно неправильный желудочковый ритм свидетельствует о наличии фибрилляции предсердий.
Первый эпизод фибрилляции предсердий. При возникновении впервые фибрилляции предсердий требуется тщательное клиническое обследование с целью определить, является ли данная аритмия первично электрическим феноменом или она вторична по отношению к гемодинамическим нарушениям. Вероятность фибрилляции предсердий повышается с возрастом и при наличии органических поражений сердца. Фибрилляции без органических поражений называются одиночными. Значительная патология митрального или аортального клапана, гипертензия, ишемическая болезнь сердца, кардиомиопатия, дефект межпредсердной перегородки и миоперикардит относятся к заболеваниям, часто связанным с развитием фибрилляции предсердий.
Тромбоэмболия легочной артерии, тиреотоксикоз, курение, употребление кофе и алкоголя, чрезмерный стресс, или усталость — также хорошо известные причины фибрилляции предсердий.
При отсутствии органической патологии сердца или синдрома Вольф-Паркинсона-Уайта достаточно устранить провоцирующие факторы и проводить наблюдение на предмет возникновения рецидивов. Если же имеет место тяжелое заболевание сердца, то терапия должна быть направлена на лечение конкретной сердечной патологии; в противном случае высок риск рецидивов, даже при использовании фармакологической терапии и (или) электрической кардиоверсии. Выполнение кардиоверсии показано для купирования первого эпизода фибрилляции предсердий, если состояние пациента требует использования преимущества гемодинамического вклада предсердного сокращения (например, при аортальном стенозе) или замедления желудочкового ритма для продления диастолического периода заполнения (например, при митральном стенозе).
Пароксизмальная форма фибрилляции предсердий. Терапия выбора для купирования коротких пароксизмов при отсутствии скрытого заболевания сердца — покой, назначение седативных средств и сердечных гликозидой. Потребность в длительной терапии обусловлена необходимостью ограничить частоту сокращений желудочков во время приступов. Терапию осуществляют с помощью препаратов дигиталиса, бета-блокаторов или блокаторов кальциевых каналов (см. описание лечения трепетания предсердий).
При наличии заболевания сердца развитие гемодинамических нарушений или застойной сердечной недостаточности требует немедленного восстановления синусового ритма. Выполнение экстренной кардиоверсии для профилактики или лечения отека легких обязательно, если фибрилляции предсердий развивается на фоне гемодинамически значимого аортального или митрального стеноза. Предпочтительный метод — электрическая (постоянным током) дефибрилляция, синхронизированная с комплексом QRS, с энергией от 100 Вт/с вначале до 200 Вт/с при втором и последующих разрядах.
Если состояние гемодинамики у пациента стабильно, корректировать частоту сокращений желудочков можно внутривенным введением дигоксина, бета-блокаторов или антагонистов кальция. Сегодня предпочтительным считается внутривенное введение верапамила или дилтиазема из-за быстрого начала их действия. Кроме того, в отличие от дигоксина, ваготонические эффекты которого на фоне преобладающего симпатического тонуса не проявляются, у верапамила сохраняется способность вызывать депрессию АВ-узла, хотя со временем может потребоваться коррекция дозы. Антиаритмические препараты класса IA — хинидин, прокаинамид и дизопирамид — эффективно восстановливают и поддерживают синусовый ритм при фибрилляции предсердий.
Техника кардиоверсии-дефибрилляции показана на нашем видео ролике “Видео техники дефибрилляции”
Наиболее часто применяется хинидин. В наши дни используются традиционные дозировки и схемы введения (от 200 до 600 мг перорально каждые 6-8 ч), тогда как в прошлом применялись агрессивные и потенциально токсичные приемы введения хинидиновых препаратов. Во время попытки медикаментозной кардиоверсии необходимо, в дополнение к контролю содержания препарата в сыворотке, тщательно следить за продолжительностью интервала Q-T, опасаясь его избыточного удлинения (когда скорригированный интервал Q-T становится на 25 % продолжительнее исходного). При неэффективности препаратов класса IA назначают антиаритмические средства класса 1С (флекаинид и пропафенон), которые переводят фибрилляцию предсердий в синусовый ритм. Препараты класса 1С к тому же эффективно поддерживают синусовый ритм. Весьма действенны внутривенные формы этих препаратов, но они не разрешены к использованию в США.
Ибутилид для в/в введения, новое средство класса III, восстанавливал сунусовый ритм у 31 % пациентов, но его разрешается применять только под строгим контролем, поскольку оно может резко увеличить интервал QT и, соответственно, риск развития кратковременных эпизодов torsades de pointes.
Эффективен для профилактики рецидивов фибрилляции предсердий и амиодарон — препарат III класса. Основные ограничения в использовании амиодарона определяются спектром его отрицательных побочных эффектов и необычайно длительным периодом полувыведения, препятствующим гибкой коррекции терапии. Однако применение низких доз амиодарона (Cordarone, кордарон; 200-300 мг/сут) привело к значительному снижению отрицательных побочных эффектов. Еще один препарат III класса соталол (Betapace, бетапэйс) также можно успешно использовать для профилактики рецидивов фибрилляции предсердий, но в настоящее время он не одобрен для назначения по этим показаниям в Соединенных Штатах Америки. У больных с фибрилляцией предсердий, рефрактерной ко всем медикаментозным способам терапии (как традиционным, так и экспериментальным), и у больных, у которых нарушения ритма сопровождаются тяжелыми клиническими проявлениями, в качестве альтернативного метода используется катетерная деструкция зоны, примыкающей к пучку Гиса, с целью модификации проведения или формирования полной АВ-блокады.
Однако поскольку эта процедура часто приводит к зависимости от кардиостимулятора, прибегать к ней следует как к крайнему средству коррекции частоты сокращений желудочков при фибрилляции предсердий.
Персистирующая форма фибрилляции предсердий. Если повторные эпизоды персистирующей фибрилляции предсердий (длящиеся дни и недели) не вызывают гемодинамических нарушений, большинство врачей избегают многократного выполнения электрической кардиоверсии. Эта разновидность фибрилляции предсердий приводит в конечном итоге к развитию постоянной формы фибрилляции предсердий. Следовательно, наилучшим подходом в терапии является коррекция частоты сокращений желудочков во время рецидивов. Мембраностабилизирующие антиаритмические препараты могут использоваться для попытки снизить частоту рецидивов, но их эффективность непредсказуема, и риск развития побочных эффектов высок. Флекаинид успешно применялся у больных с сохраненной функцией левого желудочка без признаков ишемической болезни сердца. Если клинические проявления рецидивов вызывают тяжелые субъективные ощущения, рассматривают вопрос о возможности выполнения катетерной деструкции АВ-узла.
Хроническая форма фибрилляции предсердий. Выполнение фармакологической или электрической кардиоверсии по поводу хронической формы фибрилляции предсердий показано прежде всего в тех случаях, когда можно надеяться на улучшение гемодинамики у пациента. Обычно проводится не более одной попытки электрической кардиоверсии при назначении адекватных доз мембраностабилизирующих антиаритмических препаратов. Это обусловлено крайне низкой вероятностью того, что синусовый ритм сохранится на длительное время, если после кардиоверсии произошел возврат к постоянной форме фибрилляции предсердий. В таком случае лечение будет направлено на коррекцию частоты ответа желудочков по указанным выше правилам.
Антикоагулянтная терапия у больных с фибрилляцией предсердий
Цель антикоагулянтной терапии у больных с фибрилляцией предсердий — уменьшение числа случаев смертности при системной и легочной эмболии. Принятие решения о начале антикоагулянтного лечения по поводу фибрилляции предсердий базируется на балансе между относительным риском эмболии и риском осложнений в виде явного кровотечения, вторичного по отношению к антикоагулянтной терапии. В табл. 2.4 содержатся показания и относительные противопоказания к терапии антикоагулянтами у больных с фибрилляцией предсердий. Эти же показания применимы и к плановой кардиоверсии при недавно возникшей персистирующей фибрилляции предсердий или хронической форме фибрилляции предсердий. Антикоагулянтную терапию варфарином (Coumadin, кумадин) начинают за 3 нед до плановой кардиоверсии и продолжают в течение 4 нед после кардиоверсии из-за повышенного риска развития эмболии в первые дни после возврата к синусовому ритму. При проведении антикоагулянтной терапии варфарин назначают в дозах, достаточных для увеличения протромбинового времени до значения, соответствующего показателю 2,0-3,0 по шкале INR (International Normalized Ratio).
Показания для антикоагулянтной терапии при фибрилляции предсердий:
– Гипертензия, предыдущие эпизоды транзиторных ишемических атак или инсультов, застойная сердечная недостаточность, дилатационная кар-диомиопатия, клинически проявляющаяся ишемическая болезнь сердца, митральный стеноз, недостаточность сердечных клапанов, тиреотоксикоз
– За 3 нед и более или более чем через 4 нед после избирательной кардиоверсии
– Возраст старше 65 лет
Противоречивые показания для антикоагулянтной терапии при фибрилляции предсердий:
– Ишемическая болезнь сердца или поражение сердца при гипертонической болезни при нормальных размерах левого предсердия, после первого эпизода пароксизмальной фибрилляции предсердий
– Элективная кардиоверсия фибрилляции предсердий короткой продолжительности при нормальных размерах левого предсердия
Показания для антикоагулянтной терапии при фибрилляции предсердий отсутствуют: короткие эпизоды изолированной фибрилляции предсердий у больных моложе 65 лет
Относительные противопоказания для антикоагулянтной терапии при фибрилляции предсердий:
– Невозможность контроля протромбинового времени
– Деменция
– Опухоли
– Эпизоды избыточной кровоточивости в анамнезе
– Неконтролируемая тяжелая гипертензия
– Вернуться в раздела “Аритмии сердца”
– Вернуться в оглавление раздела “Кардиология”
Оглавление темы “Аритмии сердца”:
- Бета-адреноблокаторы при хронической сердечной недостаточности (ХСН)
- Имплантируемые сердечные дефибрилляторы (ИСД) и трансплантация сердца при сердечной недостаточности
- Принципы анализа ритма сердца – диагностика аритмий
- Что такое синусовый ритм и синусовая тахикардия на ЭКГ? Диагностика
- Лечение предсердных экстрасистол. Критерии диагностики
- Лечение пароксизмальных наджелудочковых тахикардий (ПНЖТ) с механизмом re-entry. Критерии диагностики
- Лечение пароксизмальной наджелудочковой тахикардии (ПНЖТ) при синдроме Вольфа-Паркинсона-Уайта. Критерии диагностики
- Лечение предсердных тахикардий. Критерии диагностики
- Лечение трепетаний предсердий. Критерии диагностики
- Лечение фибрилляции предсердий. Выбор лекарства
Источник
Антикоагулянты для профилактики тромбоэмболии при фибрилляции предсердий
Варфарин при фибрилляции предсердий
Варфарин, антагонист витамина К, хорошо известен в клинической практике, однако обладает существенными недостатками. Чтобы регулировать дозу препарата с целью поддержания международного нормализованного отношения (MHO) на терапевтическом уровне (между 2,0 и 3,0), требуется проводить регулярные анализы крови. У значительной части пациентов поддержание антикоагуляции на терапевтическом уровне не может быть достигнуто.
Многие средства влияют на метаболизм варфарина и могут привести к избыточной антикоагуляции (к таковым относятся антибиотики, противосудорожные препараты, некоторые статины, амиодарон, тамоксифен и алкоголь). Риск кровотечения может усилиться при одновременном приеме аспирина. В связи с этими недостатками препарата врачи зачастую неохотно назначают варфарин, а пациенты в ряде случаев отказываются от его приема.
Перед хирургическим вмешательством может потребоваться прекращение приема варфарина, назначенного с целью профилактики системных тромбоэмболических осложнений на фоне ФП. В таких случаях в качестве временного «моста» принято назначать гепарин, однако применение гепарина нередко создает проблему кровотечений и образования послеоперационных гематом. На самом деле необходимость в таком «гепариновом мосте» возникает редко: прием варфарина можно прекратить за 3 дня до операции и возобновить через 3 дня после нее.
Более современные препараты. Недавно стали доступными ингибиторы тромбина и фактора Ха, которые назначаются в фиксированных дозировках и поэтому не требуют регулярных анализов крови для мониторирования их эффективности. Было показано, что они как минимум так же эффективны, как и варфарин, причем их применение связано с меньшим или по крайней мере схожим риском кровотечений (особенно внутричерепного кровоизлияния), кроме того, они в меньшей степени взаимодействуют с другими препаратами.
Тем не менее, хотя результаты клинических исследований являются многообещающими, опыт использования этих средств в клинической практике пока еще невелик.
Ингибиторы тромбина при фибрилляции предсердий (ФП)
Было показано, что дабигатран в дозе 150 мг 2 раза в сутки обладает большей эффективностью в предотвращении ишемического инсульта, чем варфарин, а в дозе 110 мг 2 раза в сутки не уступает варфарину по эффективности. В отличие от варфарина, терапевтические уровни препарата наблюдаются уже через 2 ч после приема, а состояние устойчивого равновесия концентрации в плазме крови достигается в течение 2 сут. Дабигатран выводится преимущественно почками и поэтому противопоказан при тяжелом нарушении функции почек или продолжающемся массивном кровотечении.
Дозу препарата следует снизить до 110 мг 2 раза в сутки, если пациент старше 80 лет или если пациент получает верапамил либо когда предполагается высокий риск кровотечения. При умеренной почечной недостаточности препарат рекомендуется назначать в дозе 75 мг 2 раза в сутки.
В Великобритании, согласно последним изменениям в рекомендациях, разрешено использовать новые оральные антикоагулянты (такие как дабигатран) после беседы с пациентом о преимуществах и недостатках этих препаратов по сравнению с варфарином. Однако эти рекомендации не касаются женщин 65-74 лет без других факторов сердечно-сосудистого риска, имеющих до 2 баллов включительно по шкале CHA2DS2VASc.
Основными нежелательными эффектами являются относительно редко встречающиеся диспептические расстройства, диарея. Одновременное систематическое применение кетоконазола, циклоспорина, итраконазола или такролимуса противопоказано. Также сообщалось о взаимодействии препарата с дронедароном и амиодароном.
Прием дабигатрана необходимо приостановить за 2 дня до плановой операции, а если клиренс лекарства снижен вследствие почечной недостаточности – за 3-4 дня. Специфического антидота не существует. Если пациент переходит с варфарина на дабигатран, то прием последнего следует начинать при MHO менее 2,0.

Ингибиторы фактора Ха при фибрилляции предсердий (ФП)
Ривароксабан необходимо назначать всего 1 раз в сутки (20 мг). Доза апиксабана составляет 5 мг 2 раза в сутки.
Антикоагулянты после перенесенного ишемического инсульта
Прием антикоагулянтов рекомендуется начинать в тот же день при транзиторной ишемической атаке, через 3-5 дней – после небольшого инсульта и через 2 нед. – после тяжелого инсульта.
Риск кровотечения при применении антикоагулянтов по шкале HAS-BLED
Потенциальную пользу от назначения антикоагулянтов необходимо сопоставлять с риском кровотечения. Несколько факторов, ассоциированных с повышенным риском кровотечения, включены в шкалу HAS-BLED, которую можно использовать для индивидуального определения такого риска:
Н – гипертензия;
А – нарушение функции почек или печени;
S – инсульт в анамнезе;
В – кровотечение в анамнезе или предрасположенность к нему;
L – неустойчивые показатели MHO;
E – пожилой возраст (старше 65 лет);
D – прием средств, повышающих риск кровотечения (например, аспирина, нестероидных противовоспалительных препаратов, глюкокортикостероидов, алкоголя).
(Используются начальные буквы англоязычных терминов, обозначающих эти состояния.)
При наличии более 3 из перечисленных факторов риск кровотечения расценивается как высокий. Сообщалось, что дополнительными факторами риска геморрагических осложнений можно считать сахарный диабет и сердечную недостаточность.
Некоторые факторы риска кровотечения идентичны таковым для инсульта, т.е. чем выше риск инсульта, тем выше риск кровотечения! Однако у большинства пациентов риск инсульта существенно выше, чем риск кровотечения. Пациенты с высоким риском кровотечения нуждаются в более тщательном наблюдении и, конечно, если это возможно, в прекращении приема препаратов, которые могут увеличить этот риск. Небольшая часть больных с очень низким риском эмболических осложнений и высоким риском кровотечения не должны получать антикоагулянты.
Непереносимость антикоагулянтов
Для пациентов с неклапанной фибрилляцией предсердий (ФП), имеющих высокий риск тромбоэмболических осложнений, которым антикоагулянты противопоказаны или не могут быть назначены по другим причинам, недавно были разработаны устройства для чрескожной окклюзии ушка ЛП. Их установка осуществляется путем пункции межпредсердной перегородки. Первый опыт применения таких устройств кажется весьма обнадеживающим: частота успешной имплантации достаточно высока при относительно низком риске серьезных осложнений (тампонада сердца, инсульт и эмболизация самим устройством).

– Также рекомендуем “Лечение фибрилляции предсердий стратегией контроля частоты”
Оглавление темы “Фибрилляция и трепетание предсердий”:
- ЭКГ при фибрилляции предсердий (ФП)
- Причины фибрилляции предсердий и их прогноз
- Классификация фибрилляции предсердий
- Шкалы риска тромбоэмболии при фибрилляции предсердий
- Антикоагулянты для профилактики тромбоэмболии при фибрилляции предсердий
- Лечение фибрилляции предсердий стратегией контроля частоты
- Лечение фибрилляции предсердий стратегией контроля ритма
- Лечение рефрактерной (стойкой) фибрилляции предсердий
- ЭКГ при трепетании предсердий (ТП)
- Причины трепетания предсердий
Источник
