Базалиома противопоказания после лечения

Базалиома представляет собой эпителиальную злокачественную опухоль, для которой характерен медленный рост и крайне редкое метастазирование. Сегодня существует широкий выбор методик удаления базальноклеточного рака — от классического хирургического способа до криодеструкции и лазеротерапии. Выбор метода лечения зависит от характеристик самой опухоли и индивидуальных особенностей пациента.
Показания и противопоказания к удалению опухоли хирургическим путём
Хирургическое удаление базалиомы — эффективный и весьма распространенный способ лечения. Как и любой метод, он имеет показания и противопоказания.
Показания к проведению операции:
- Первичное новообразование различных размеров.
- Поверхностное расположение опухоли.
- Узелковая форма.
- Четкие границы очага.
- Локализация на коже конечностей, туловища.
Противопоказания:
- Труднодоступность новообразования для полного удаления из-за особенностей локализации (периорбитальная область, кожа ушной раковины).
- Преклонный возраст пациента.
- Наличие тяжелых сопутствующих заболеваний.
Оперативные вмешательства не проводятся и при рецидивирующей базалиоме. Пациенты, которые пожизненно принимают антикоагулянты, имеют повышенный риск развития кровотечения, поэтому для этой группы больных не рекомендовано классическое удаление опухоли.
Общие правила хирургического удаления
Хирургический метод является ведущим в лечении базалиомы и используется чаще других. Основное преимущество оперативного удаления опухоли — возможность проведения гистологического анализа иссеченной ткани. Особенное внимание уделяют изучению краев резекции. В них не должно быть опухолевого роста.
Целью операции является полная элиминация злокачественных клеток. Поэтому при иссечении новообразования, частично производят захват и здоровых тканей вокруг очага. Общепринятым является отступ в пределах 0,5 см.
Общее удаление базалиомы
При классическом хирургическом лечении опухоли происходит веретенообразное или эллиптическое иссечение участка пораженной кожи. Разрез стараются осуществить вдоль основных линий натяжения. Вмешательство проходит с применением местной анестезии.
После окончания операции накладывается косметический или обычный шов. В связи с преимущественным расположением базалиомы на коже лица, косметические швы применяются чаще.
Круговое иссечение кожи
При определенных особенностях локализации новообразования закрыть дефект может помешать повышенное натяжение кожи места поражения. В таких случаях применяют круговое иссечение с наложением кисетного шва.
Удаление базалиомы с применением кожных лоскутов
Кожные лоскуты используются хирургами в случаях, когда отсутствует возможность закрытия дефекта обычным соединением краев раны. Например, этот способ часто применяют при удалении новообразования на лице, когда натяжение краев приводит к смещению ближайших участков кожи и влечет за собой неудовлетворительный результат в функциональном или косметическом плане.
Для закрытия послеоперационной раны используются как местные лоскуты, так и участки кожи отдаленных областей. При формировании местных лоскутов вблизи раны, производятся разрезы и полученные участки сшиваются таким образом, чтобы достичь наилучшего результата.
Хирурги чаще всего по возможности применяют способ закрытия дефекта простым натяжением краев. Обычно чем проще техника, тем лучше конечный результат.
Кюретаж и электродиссекция
Данные методы часто применяются для удаления базалиомы в связи с простотой выполнения и быстротой получения результата. Однако электродиссекция и кюретаж имеют и ряд существенных минусов: невозможность гистологического контроля, опасность повреждения сосудов и нервов, высокая степень рецидивирования (до 40%). Косметический результат процедуры часто бывает недостаточным из-за образования рубцовой ткани и появления гипопигментации.
Показаниями к применению являются:
- Первичная базалиома.
- Поверхностная форма размерами менее 2 см.
- Расположение вне зон повышенного риска рецидивирования.
При наличии инфильтративной или склеродермоподобной формы рака, рецидивирующей базалиомы, новообразования крупнее 2 см, кюретаж и электрокоагуляция противопоказаны. Не проводятся эти процедуры и при локализации опухоли на коже носогубной области, ушных раковин.
Микрографическая хирургия Мооса — техника операции
Операция Мооса представляет собой удаление новообразования с одновременным гистологическим исследованием послойных срезов. Хирургическое вмешательство проходит под местной анестезией. С помощью скальпеля хирург-онколог снимает верхнюю часть пораженной ткани слой за слоем. Удаленные слои отправляются на срочный гистологический анализ. При обнаружении в нем злокачественных клеток, операция продолжается до тех пор, пока вся область вмешательства не будет состоять из здоровых тканей. Таким образом, происходит наиболее эффективное удаление опухоли с максимальным сохранением непораженных участков.
Показаниями к использованию методики являются:
- Размер опухоли более 2 см.
- Рецидивирующая базалиома.
- Склеродермоподобная и инфильтративная форма опухоли.
- Агрессивный рост новообразования по данным гистологии.
Также показано проведение таких операций при локализации образований в Н-зоне лица (вокруг ушей, рта, носа, глаз). Базальноклеточный рак этих областей кожи особенно склонен к рецидивированию.
Восстановление после операции
Рана после хирургического вмешательства может быть как закрыта швами, так и оставлена заживать открытым способом. Тактика ухода зависит от вида проведенной операции.
Если дефект кожи был закрыт лоскутами, то на данную область производят умеренное давление при помощи эластичных бинтов или специальных тампонов в течение первых 2 суток после операции. Для того чтобы уменьшить отечность послеоперационной области, используют холодные компрессы. И закрытую, и открытую рану ежедневно обрабатывают антисептическими растворами.
С целью формирования на поверхности открытого послеоперационного дефекта корки, которая необходима для полноценного заживления раны, используют банеоциновый порошок, линкомициновую, эритромициновую мазь 2 раза день. Если появились признаки нагноения раны, то применяются антисептические растворы, например, мирамистин. С целью ускорения заживления также назначают прием поливитаминов.
Лазерное удаление опухоли
Лазеротерапия базальноклеточного рака отличается высокой эффективностью и хорошими косметическими результатами при удалении небольших очагов размером 1-2 см.
Преимущества и недостатки метода
Лазерное удаление базалиомы имеет ряд преимуществ:
- Минимальный риск развития кровотечения и раневой инфекции.
- Процедура практически безболезненна.
- Хорошие косметические результаты.
Несмотря на очевидные плюсы процедуры, лазеротерапия имеет недостатки. К ним относится, в частности, отсутствие гистологического контроля и возможное развитие осложнений.
Показания и противопоказания
К показаниям лазеротерапии относятся:
- Опухоли размером до 2 см поверхностного типа.
- Множественная базалиома.
- Рецидивирующий базальноклеточный рак.
- Труднодоступная локализация новообразования.
Не проводится лазерное удаление базалиомы при ее локализации в периорбитальной области, а также при склонности кожи к образованию келоидных рубцов. Также процедура противопоказана при наличии у пациента сахарного диабета и острых инфекционных заболеваний.
Подготовка к процедуре и процесс удаления опухоли
Вопрос о возможности лечения базалиомы с помощью лазера решает онколог или онкодерматолог. Перед процедурой лечащий врач может назначить стандартное обследование с целью исключения противопоказаний.
Лазерное лечение проходит в амбулаторных условиях. Как правило, это безболезненный процесс, но, при необходимости, врач может выполнить местную анестезию.
Перед началом процедуры пациент надевает специальные очки для защиты сетчатки глаз от случайного воздействия лазером. После обработки поверхности пораженной кожи антисептиком, специалист направляет луч на новообразование. Удаляется базалиома за счет некроза ее тканей. В это же время, лазер коагулирует поврежденные сосуды.
Реабилитация
После удаления опухоли лазером, пациент не нуждается в госпитализации, так как процедура не сопровождается кровопотерей и имеет небольшой риск бактериального инфицирования раны. В послеоперационном периоде необходимо обрабатывать место воздействия лазера любым антисептическим раствором 2 раза в сутки.
На 2-4 день на поверхности раны появляется корка, под которой происходят активные процессы заживления. Полностью ткани восстанавливаются за 2-3 недели. В течение этого времени следует избегать воздействия на кожу прямого солнечного света, запрещено посещение сауны, бани вплоть до полного заживления послеоперационного дефекта.
Возможные осложнения
При использовании лазерного лечения, осложнения развиваются редко. Возможно образование рубца большого размера и глубины на месте удаления образования. В некоторых случаях наблюдается временная потеря чувствительности участка кожи, на котором было произведено вмешательство. Появление осложнений воспалительного характера чаще всего может наблюдаться при нарушении правил асептики и антисептики в процессе выполнения процедуры или во время периода реабилитации.
Источник
Базальноклеточный рак кожных покровов – это злокачественное поражение базального слоя эпидермиса, которое характеризуется разрушительным ростом и отсутствием метастазов. Основным способом лечения этой онкологии считается хирургическая операция по удалению новообразования. Базалиома после удаления может образовать рецидив, поэтому требует специального ухода за послеоперационной раной.
Уход за раной в послеоперационном периоде
В зависимости от объема оперативного вмешательства рана после удаления базалиомы может оставаться открытой или ушиваться.
Если оперируемая область кожи закрывалась лоскутами, то врач рану тампонирует или накладывает тугую повязку для обеспечения умеренного давления в течение 1-2 суток. Для уменьшения послеоперационного отека пациенту рекомендуют прикладывать к пораженному участку холод в виде компресса. Такие мероприятия можно повторять через каждые 2 часа. Также раневую поверхность поддают промыванию мыльным раствором два раза в сутки.
При открытых раневых поверхностях следует уделить особое внимание асептике во избежание послеоперационного нагноения. Для этого рану ежедневно врач обрабатывает бактерицидным раствором и мазью. Также онкобольным в реабилитационный период онкологи назначают прием поливитаминных препаратов, которые способствуют скорейшему заживлению поврежденных участков кожи.
Важно знать: Современное удаление базалиомы
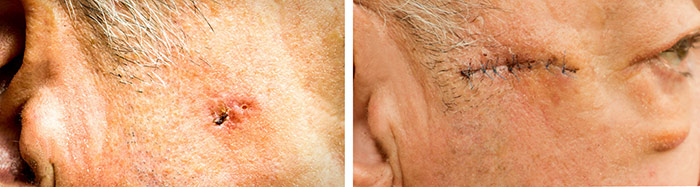
Базалиома после удаления перед снятием косметического шва:

Осложнения и последствия после удаления базалиомы
Естественными последствиями хирургического иссечения базальноклеточного рака считаются рубцы и локальное онемение кожных покровов.
К послеоперационным осложнениям относятся:
- Посттравматическое кровотечение:
Такое осложнение встречается меньше чем в 1% оперируемых пациентов и развивается, в основном, в первые сутки после операции. Возникновению патологического кровотечению более подвержены больные, принимающие такие препараты как “Варфарин” и “Клопидогрел”. Следует учесть, что необоснованная отмена данных фармакологических средств может привести к инсульту или инфаркту миокарда. Для профилактики подобных состояний перед оперативным вмешательством хирург должен проверить уровень сворачивания крови больного. В любом случае при обнаружении кровотечения пациенту необходимо проконсультироваться с лечащим онкологом и врачом-кардиологом.
- Аллергические реакции:
Лечение, после удаления базалиомы сопряжено с риском развития контактного дерматита. Развитие аллергического воспаления кожных покровов, в первую очередь, связанно с использованием пластырей и лечебных повязок. Такое осложнение может привести к бактерицидному дерматиту. При выявлении первых симптомов аллергической реакции вокруг раневой поверхности врач отменяет все медикаментозные повязки. Рану обрабатывают глюкокортекоидными мазями, а также пациенту назначается курс приема антигистаминных препаратов.
- Инфицирование оперируемой области:
В хирургической практике заражение послеоперационной раны наблюдается примерно в 2,5% клинических случаев. Этиологическим фактором такого осложнения служит, в основном, золотистый стафилококк. Способствует развитию инфекции неудовлетворительная асептика и антисептика. Для предотвращения бактериального воспаления раны врачи используют стерильные рукавицы, повязки и инструменты. Лечение инфекционного поражения сводится к назначению курса антибиотикотерапии и антисептической обработки раневой поверхности.
- Ишемия кожных покровов в области проведенного хирургического вмешательства:
Этот вид осложнения связан с недостаточным кровотоком в близлежащих тканях. Развитию ишемии способствует нарушение оперативной техники, пересечение большого количества кровеносных сосудов, присоединение вторичной инфекции или чрезмерное давление послеоперационной повязки.
Характерными проявлениями ишемии раны считаются шелушение кожных покровов, частичный или полный некроз кожи.
При частичном отторжении пораженных кожных покровов раневую поверхности промывают и периодически обрабатывают антисептическим раствором. Полный некроз близлежащих тканей в большинстве случаев считается прямым показанием к проведению повторной операции по иссечению нежизнеспособных структур. Такое оперативное вмешательство осуществляется через одну неделю после удаления базалиомы.
Рекомендации после удаления базалиомы
Базальноклеточное поражение кожных покровов имеет высокую склонность к образованию повторных очагов злокачественного роста. Рецидив заболевания может формироваться на месте хирургического вмешательства либо на других участках тела. Согласно статистическим данным, повторная базалиома наблюдается в 50% пациентов на протяжении пяти лет после оперативного вмешательства. В связи с этим онкобольным после удаления базальноклеточного рака рекомендуется:
- В первый год после иссечения опухоли избегать прямых солнечных лучей. Как известно ультрафиолетовые лучи являются мощным факторов развития генных мутаций во всех слоях кожи.
- Пациентам врачи-онкологи категорически не советуют работать на производствах, которые связанны с воздействием токсических веществ на кожные покровы.
- После проведенной хирургической операции больной обязуется проходить регулярные профилактические осмотры у врача-онколога. В первый год периодичность таких визитов должна составлять не менее одного раза на три месяца. В дальнейшем такому пациенту следует проходить медосмотр один раз в полгода. Во время медицинского осмотра онколог внимательно осматривает кожные покровы и при необходимости назначает дополнительные методы диагностики в виде анализа на онкомаркеры, ультразвуковой диагностики или рентгенографии.
Онкобольным следует помнить что, своевременно обнаруженная базалиома после удаления поддается полному излечению. Только регулярные визиты к специалисту-онкологу могут защитить пациента от глубокого поражения кожи и летального исхода онкологии.
Источник
Базалиома кожных покров считается довольно распространенной патологией среди европейцев. Данный вид онкологии чаще проявляется у пожилых людей. Наиболее распространенной считается базалиома кожи лица. Наиболее эффективным методом устранения данной разновидности рака кожных покровов считается лучевая терапия. Рассмотрим более подробно основные способы лечения, удаления, осложнения, побочные эффекты, которые может спровоцировать лучевая терапия при базалиоме.

Показания к лучевой терапии
Базалиому специалисты относят к группе пограничного рака. Рост образования происходит вглубь тканей, также шишечка (в зависимости от типа онкологии) может занимать большую площадь на кожных покровах, принимать форму язвы. Изначально опухоль появляется на базальном слое эпидермиса. Если долго не лечить базалиому, она распространится на хрящи, кость.
Чаще данный вид онкологии развивается в области дермы лица, шеи. Также появиться базальноклеточная карцинома может и на других участках, которые подвергаются негативному воздействию агрессивных факторов. Наиболее опасными считают базалиомы в зоне крыльев носа, на ушах, около глаза.
Лечение базалиомы посредством применения лучевой терапии возможно на любой стадии болезни. Но теперь ее использую реже из-за эффективности таких современных методик, как лазерная, радиоволновая терапия.

Начальную стадию базалиомы можно устранить медикаментозно или же с минимальным хирургическим вмешательством. Чтобы быстрее и легче проходила терапия базалиомы, необходимо обнаружить болезнь на начальных этапах ее развития.
Лучевая терапия при базалиоме показана в следующих случаях:
- опухоль с очень большими размерами;
- локализация злокачественного образования в области, которая считается труднодоступной;
- возраст (больше 65 лет);
- проникновение онкологии вглубь кожных покровов, на хрящевую, костную ткань;
- наличие у болеющего болезней, выступающих противопоказанием к другим терапевтическим методам.
Лучевую терапию используют в комплексном лечении онкологии.
Ионизирующее воздействие может потребоваться после операции при невозможности полностью устранить патологические клетки базалиомы. Также воздействие лучей способствует снижению болевого синдрома, других признаков болезни.
Методы лучевой терапии
Лучевая терапия эффективна благодаря влиянию ионизирующих лучей на ДНК клетки. Y-облучение разрушает ДНК патологической клетки из-за чего она неспособна делиться, а значить распространение базалиомы останавливается.
Первоначальной целью лечебной радиации считаются клетки, которые интенсивно делятся. Также Y-лучи воздействуют и на здоровые ткани, провоцируя разнообразные последствия проведенного таким методом лечения базалиомы.

Контактное облучение изотопами кобальта (Co60), иридия (Ir92), радия (Ra226) проводится в такой дозировке, которая смогла бы уничтожить злокачественные клетки, предотвратить их дальнейшее размножение. Выполняют терапию посредством аппликаторов, изготовленных из пластичного материала. Их готовят для каждого болеющего индивидуально.
Пластину (толщиной в 1 см) помещают в кипяток, накладывают ее на больной участок дермы. Этот аппликатор модулируют, придавая пластине рельеф кожных покровов. Поверх пластины наносят радиоактивные вещества, защиту в виде свинцовой пластинки. Проходя через ткани, интенсивность излучения уменьшается. Поэтому вреда внутренним органам такой способ устранения базалиомы не нанесет.
Близкофокусная терапия, которая осуществляется с расстояния меньше 7,5 см, требует применения мощности в пределах 10 – 250 Вт. Изменение мощности меняет глубину воздействия, которая представлена несколькими миллиметрами и достигает 7 – 8 см.
Фокусировка лучей осуществляется посредством трубки. Зону дермы, которую следует облучить, ограничивают посредством фильтров из разных металлов (латунь, алюминий). Толщина таких фильтров составляет до 3 мм. На уровень поглощения тканями лучей влияет этап развития онкологии, состояния болеющего. Учитывая эти особенности дозировку, количество сеансов онколог подбирает индивидуально.
Особенностью β-облучения является применение радиоактивных изотопов таких веществ:
- фосфор (Р32);
- таллий (ТI204).
Перед воздействием лучей внутрь базалиомы врач вводит коллоидные растворы таких металлов:
- серебро (AG188);
- золото (Au111).
Эти растворы вводятся специалистом в форме специальных гранул, которые изначально проходят обработку нитями кетгута.
Согласно отзывам врачей-онкологов выполнять такой способ облучения довольно сложно, а уникальное оборудование для его осуществления есть не во всех клиниках. Применяется описанная методика лечения для устранение тех форм базалиомы, которые проявляют устойчивость к другим методам лучевого воздействия.
Чем грозит облучение базалиомы
Последствием лучевого лечения базалиомы в любом случае является поражение здоровых клеток, расположенных в тканях, окружающих опухоль.

Следование правилам проведения процедуры, не способно предотвратить поражение лучами здоровых тканей.
На силу чувствительности эпидермиса к излучению влияют многие факторы:
- лишний вес (тучные пациенты обладают более восприимчивой дермой);
- локализация онкологии. Более нежной, чувствительной к лучам будет дерма передней поверхности шеи. Более грубыми считаются кожные покровы затылка, крыльев носа и т. д.;
- возрастные изменения;
- температура воздуха. Из-за повышенного кровоснабжения в жару повышается вероятность развития осложнений;
- проницаемость эпителия повышается при наличии царапин, трещин.
Побочные эффекты, проявляющиеся в процессе облучения
У большей части пациентов, прошедших лечение базалиомы лучевой терапией, системные последствия не развиваются. Проявление таких эффектов специалисты объясняют реакцией дермы. Она представлена эпидермитом.
При проведении каждой процедуры на эпителии проявляются такие последствия:
- краснота;
- отек;
- зуд.
В процессе терапии базалиомы лучами эти симптомы сильнее проявляются. Наиболее яркими они становятся к 3-й неделе курса. Исчезают такие последствия по прошествии 1 – 1,5 месяцев после того, как закончится курс лечения базалиомы. Чтобы уменьшить их выраженность специалисты рекомендуют использовать мази с глюкокортикоидами («Синафлан», «Гидрокортизоновая», «Преднизолоновая»).

Также могут появляться незначительные язвочки, корочки. Они указывают о развитии лучевого дерматита, который пройдет по окончании терапевтического курса.
На развитие изменений кожных покровов указывают следующие признаки:
- нарушение пигментации;
- формирование «звездочек»;
- исчезновение на коже поверхностного рисунка;
- шелушение, повышенная сухость.
Если онкология возникла около слизистых носа, рта, есть вероятность развития воспаления (мукозит). Эта патология сопровождается жжением, сухостью дермы, болезненность после прикосновения. Указанное последствие считается весьма редким. При лучевом воздействии на базалиому, локализующуюся в районе глаз, есть риск появления рецидивирующего конъюнктивита.
Долгосрочные осложнения, которые могут проявиться после облучения
Лучевой терапией могут быть спровоцированы не только мгновенные последствия, но и долгосрочные осложнения. Воздействие излучения способствует истончению кожных покровов, проявлению сосудистой сетки. По прошествии года, полутора после облучения могут проявляться более светлые, темные зоны эпителия. Яркость таких проявлений зависит от длительности проведенной ранее терапии, дозы облучения, которую получили кожные покровы, площади воздействия.
Более опасным последствием описанного метода лечения считается лучевая язва. Она спровоцирована действием радиоактивных изотопов на микроциркуляцию сосудов, локализующихся под слоем эпидермиса. Вероятность появления язвы повышается пропорционально глубине проникновения рака, силе облучения.
Самым опасным последствием терапии базалиомы считается развитие плоскоклеточного рака, который считают более опасной патологией, чем базалиому. Поэтому специалисты не рекомендуют проходить лучевую терапию тем, кто младше 50 лет. Рассматриваемый метод лечения базалиомы не стоит проводить при наличии рецидива болезни.

Воздействие лучевой терапии, проведенной в волосистой зоне кожи, сопровождается выпадением волос. Постепенно волосы отрастают, но они уже не такие крепкие, как раньше. Волосяной покров головы характеризуется блеклым окрасом, повышенной ломкостью, отсутствием здорового блеска.
Если проводилась терапия базалиомы, локализующейся возле глаз, есть вероятность развития такого последствия терапии, как катаракта. Ученые еще не смогли установить пороговую дозу облучения хрусталика, поэтому врачи-онкологи не знают, насколько высок риск развития такого последствия, как катаракта.
Еще одним последствием терапии базалиомы считается рубцевание.
Это последствие, проявляющееся после воздействия излучения, ограничивает подвижность мышечных волокон, негативно воздействуя на мимику. Чтобы мышцы сохранили подвижность, а также для предотвращения контрактуры (неподвижность, спровоцированная рубцами) специалисты рекомендуют выполнять активные, пассивные упражнения в области лучевого воздействия. Также врачи отмечают изменения функционирования сальных, потовых желез.
После того, как исчезнет покраснение, спровоцированное лучевой терапией, пациенты остаются в основном довольны косметическим результатом. Но по прошествии нескольких лет шрамы становятся более грубыми, заметными.
Как облегчить побочные эффекты после лучевой терапии
В качестве профилактики лучевого дерматита считается обработка эпидермиса, окружающего базалиому, такими средствами:
- «Вазелин»;
- смесь таких лекарств «Бальзам Шостаковского» + растительное масло;
- «Метациловая эмульсия».
Эти меры врачи рекомендуют применять после первой процедуры лучевой терапии. Если язва все же появилась, нужно сделать все, чтобы не началось бактериальное воспаление. С этой целью на облученный район эпидермиса кладут примочки с такими растворами (диоксидин, серебро).
Ускорить заживление раны после базалиомы помогают такие гели:
- «Ируксол».
- «Солкосерил».
- «Метилурациловая мазь».
- «Актовегин».
Предупредить последствия после лучевой терапии, проявляющиеся в виде поражения слизистой, помогут промывания, полоскания посредством отваров трав (используется ромашка, шалфей), хлоргексидина.

Лечить поражение конъюнктивы нужно посредством антибактериальных капель. Попадание на дерму лучей солнца может спровоцировать индуративный отек, который лечат антибиотиками, противовоспалительными средствами. Предотвратить такое последствие терапии, как пигментация помогают аскорбиновая кислота, витамин Р.
Профилактика осложнений
Перед проведением лучевой терапии базалиомы врачи обязательно проводит тщательное обследование, собирает анамнез, направляет на диагностику для обнаружения сопутствующих болезней. Имея всю необходимую информацию, врач правильно рассчитывает дозировку, продолжительность процедуры, кратность сеансов облучения. Это помогает снизить риск проявления последствий лучевой терапии.
Учитывая размер базалиомы специалист в процессе выполнения лучевой терапии захватывают несколько сантиметров здоровых тканей (1 – 2 см). Это считается необходимостью для предотвращения повторного развития в этой зоне базалиомы.
Чтобы снизить вероятность развития последствий от лучевой терапии, применяемой с целью устранения базалиомы, применяют свинцовые пластины. В этих изделиях выполняют отверстия, которые соответствуют форме базалиомы. Эту пластинку прикладывают к дерме во время каждой процедуры. Перед каждым облучением врач уведомляет пациента о том, что кожные покровы следует беречь от повреждений. Снизить вероятность возникновения последствий после облучения можно, если придерживаться всех рекомендаций врача:
- Защищать эпидермис от воздействия прямых лучей солнца. Нельзя посещать солярий. На улице прогуливаться желательно в одежде с длинным рукавом. Кожные покровы лица следует закрывать широкополой шляпой. Для защиты открытых зон дермы от негативного воздействия ультрафиолета следует наносить средства с высоким уровнем SPF.
- Важно аккуратно выполнять гигиеническое процедуры, чтобы отметки, которыми врач отметил зону лучевого воздействия, не смывались.
- Запрещено растирать, массировать эпидермис, который подвергался воздействию лучей. также противопоказано применение горчичников, банок, обработка спиртовыми растворами, антисептиками, если врач не назначал подобные процедуры.
- Запрещен применение на область воздействия лучей грелки, компрессов.
- Перед тем, как снова использовать средства личной гигиены (мыло, крем-гель для душа) с ароматизаторами, следует проконсультироваться с доктором.
- Перед проведением лучевой терапии с целью устранения базалиомы необходимо снимать декоративную косметику за 4 часа до процедуры.
- Ограничить посещение бассейна, бани.
Лучевая терапия считается весьма тяжелой нагрузкой на организм. Соответственно, любые необычные последствия в области облученной дермы требуют обращения к специалисту за помощью. Чтобы последствия проведенной терапии базалиомы были более мягкими, нужно выполнять все рекомендации врача-онколога. Также стоит проконсультироваться с ним относительно изменения питания, климата.
Источник
