Что такое стенокардия его побочные действие
Стенокардия — это форма ишемической болезни сердца. Она встречается у половины пациентов, которым поставлен диагноз ИБС. Во время приступа человек испытывает удушье и сильную давящую боль в левой стороне груди. Такое состояние является следствием внезапного недостатка поступления крови в одну из важнейших мышц сердца — миокард.
Миокард отвечает за перекачивание крови и цикличность сокращения сердца. Как только в его работе возникают сбои, пульс может замедляться или угрожающе нарастать. Такое состояние может стать предвестником смертельно опасных недугов: сердечной недостаточности и инфаркта миокарда.
При стенокардии коронарное кровообращение восстанавливается самостоятельно. А в случае инфаркта кислородное голодание превышает порог, допустимый для сердечной мышцы и в ней происходят необратимые изменения
Стенокардия может возникать при физических нагрузках, сильном волнении, а на некоторых стадиях развития заболевания — в состоянии покоя и даже во время сна.
В молодом и среднем возрасте от стенокардии чаще страдают мужчины. Однако после 50-ти число женщин и мужчин, страдающих заболеваниями сердца, приблизительно одинаково.
Причины стенокардии
Главные причины возникновения стенокардии — сужение просвета коронарных сосудов. Такое состояние вызывает атеросклероз. Особенно тяжело приступы стенокардии происходят у людей, у которых поражено много артерий и участки стеноза протяженны.
Достаточно тяжело проходит лечение пациентов со смешанными причинами стенокардии. Например, когда к поражению атеросклерозом присоединятся спазм коронарных артерий и образование тромбов.
Основные причины возникновения стенокардии:
- сужение сосудов и мелких артерий в результате ангиоспазма. При этом патологию не сопровождает атеросклерозирование артерий;
- некоторые заболевания желудочно-кишечного тракта: диафрагмальная грыжа, язвенная болезнь пищевода, двенадцатиперстной кишки, желудка и желчекаменная болезнь;
- ряд инфекционных и аллергических патологий;
- поражения кровеносных сосудов сифилисом или ревматоидными заболеваниями. Это может быть аортит, периартериит, васкулит, эндартериит.
Факторы риска
Как бы ни хотелось избежать стенокардии, важно понимать — не все факторы риска можно скорректировать. К сожалению, шансы заболеть передаются по наследству. Приступы стенокардии почти неизбежно проявляются у пожилых людей.
Однако, есть немало факторов риска, с которыми можно и нужно бороться. Из жизни человека, склонного к заболеваниям сердца, достаточно исключить всего несколько опасных привычек — и свое разрушительное действие прекратит целый ряд факторов-провокаторов. Например, если человек изменит свои пищевые пристрастия, отдав предпочтение легкой, питательной, правильно приготовленной пище, его вес придет в норму. Снизится холестерин и артериальное давление. А значит, станет меньше факторов риска, из-за которых сердцу тяжелее справляться со своими задачами.
Среди факторов риска, которые можно устранить:
- повышенное содержание холестерина и других липидных фракций в крови. Это провоцирует отложение холестерина в артериях и еще большее сужение коронарного просвета, образование тромбов;
- избыточная масса тела;
- малоподвижный образ жизни;
- курение. Никотин вызывает кислородное голодание и искусственное сужение артерий. У курильщиков повышается артериальное давление и стенокардия наступает раньше, чем у тех, кто не имеет вредных привычек.
- высокие психоэмоциональные нагрузки и стресс. При этом происходит ангиоспазм и резкое повышение давления. Следствием может стать не только приступ стенокардии, но и инфаркт.
- прием женщинами гормональных контрацептивов.
Гораздо сложнее справиться с болезнью, если у вас наблюдаются следующие патологии:
- повышенное давление. Оно вызывает напряжение мышцы миокарда;
- общая слабость, интоксикация. Ослабленный организм плохо справляется с поставкой кислорода в сердечную мышцу, поэтому анемия часто влечет приступы учащенного сердцебиения;
- сахарный диабет;
- повышенная вязкость крови. Это приводит к возникновению тромбов, еще большему сужению просвета сосудов и слабости миокарда;
- дисфункция эндотелия;
- ранняя менопауза.
Особенно опасен метаболический синдром, когда у пациента присутствует сразу несколько факторов риска: лишний вес, высокое артериальное давление, повышенное содержание холестерина в крови.
Классификация заболевания
На основании особенностей клинической картины, причин возникновения приступа и степени опасности для пациента выделяют три основных типа стенокардии:
- Стабильная стенокардия. Это стенокардия напряжения, она появляется при физической нагрузке, занятиях спортом, излишне обильной еде, стрессе, при обострении хронических заболеваний.
Все перечисленные состояния вызывают сужение коронарных сосудов и провоцируют появление болевого синдрома. Приступ проходит в состоянии покоя, после того, как пациент принял нитроглицерин.
Как правило, болезнь протекает без видимых ухудшений на протяжении нескольких лет. Стабильная стенокардия в зависимости от уровня переносимости физической и эмоциональной нагрузки делится на латентную, легкую, среднюю и тяжелую. В своем худшем варианте приступ может развиться при неторопливой прогулке на расстояние более 100 м.
- Нестабильная стенокардия. С течением времени приступы становятся все тяжелее и продолжительнее, присоединяются дополнительные симптомы.
При нестабильной стенокардии боль за грудиной возникает даже без физических нагрузок и во время отдыха. В случае, если приступы происходят не чаще 1 раза в месяц, стенокардия представляет низкую степень опасности, если каждые 2 суток — среднюю степень опасности. Когда боль атакует чаще — это острая стенокардия покоя. Нестабильная стенокардия — это предвестник сердечного приступа или возможного инфаркта.
При нестабильной стенокардии пациент должен пройти обследование и лечение в условиях стационара.
- Вазоспастическая стенокардия. Случается в случае местного спазма коронарной артерии, при этом такое состояние не связано с атеросклерозом. Боль во время приступа сильная и продолжительная, приступ происходит вне зависимости от физической нагрузки, нередко — в постели. Вазоспастическая стенокардия может не сопровождаться болью, а только чувством сдавливания в груди.
Симптомы стенокардии

Пациент испытывает боли за грудиной или немного левее, в области сердца. Ощущения могут «отдавать» в левую часть тела — плечо, руку, челюсть, под лопатку. При нетипичном течении человек может почувствовать боль справа, в любой части туловища или в ноге.
Пациенты описывают боль по-разному, как сверлящую, сжимающую, давящую разной интенсивности. Иногда страдающие стенокардией люди испытывают ярко выраженный страх смерти.
Кроме того стенокардия имеет такие симптомы:
- нехватка воздуха;
- бледность кожи;
- вынужденное положение тела;
- руки человека холодеют и немеют;
- пульс учащается, потом становится редким;
- повышается артериальное давление.
Диагностика

Диагноз устанавливает врач на основании опроса пациента с учетом характера боли, ее расположения, длительности приступов. Обязательно будет принято во внимание снимается ли приступ приемом нитроглицерина.
При клиническом осмотре врач оценивает состояние кожи — есть ли признаки нарушения обмена веществ и атеросклероза. Для оценки состояния сердечно-сосудистой и дыхательной систем доктор измерит артериальное давление, проведет простукивание грудной клетки, прослушает тоны сердца и измерит пульс.
Аускультация тонов сердца — это прослушивание его работы при помощи стетофонендоскопа. В этом случае врач определит наличие шумов, характер биения сердца, сердечный ритм.
Пациенту необходимо сдать анализы на содержание:
- холестерина;
- АСТ и АЛТ;
- липопротеидов низкой и высокой плотности;
- креатинкиназы;
- глюкозы;
- электролитов;
- кардиальных тропонинов и маркеров, которые указывают на повреждения миокарда.
Для диагностики риска возникновения тромботических осложнений обязательно проводится коагулограмма.
Инструментальные методы:
- ЭКГ, особенно холтеровское мониторирование.
- Функциональные нагрузочные пробы (велгоэргометрия).
- Сцинтиграфия — поможет выявить пострадавшие от ишемии участки после специального введения изотопов таллия.
- Эхокардиография позволяет понять, в каком состоянии находятся сердечная мышца, сосуды, достаточно ли сердце наполнено кровью, есть ли утолщение миокарда.
- Коронарография — врач оценит, есть ли пораженные ли атеросклерозом сосуды сердца и насколько сужен просвет артерий. Для этого пациенту вводят рентгеноконтрастный препарат и оценивают состояние при помощи рентгеновских снимков.
Лечение стенокардии
Что надо делать во время приступа стенокардии? Первая помощь при приступе стенокардии — прием таблетки или спрея нитроглицерина. Если через 2 минуты боль не проходит, препарат можно использовать повторно.
При лечении стенокардии врач назначит антиишемические препараты — они регулируют потребность сердечной мышцы в кислороде. А также бета-блокаторы и антагонисты кальция. Для поддержания кровеносной системы врач порекомендует прием антисклеротических средств и антиоксидантов.
В сложных случаях назначают шунтирование и ангиопластику.
Прогноз и профилактика
Полностью вылечиться от стенокардии невозможно. Однако соблюдение рекомендаций врача, здоровый образ жизни, правильная лекарственная терапия задержат прогрессирование болезни. Врач может держать развитие стенокардии под контролем, но для этого пациент должен стать его союзником.
Лучшая профилактика развития болезни — исключить или свести к минимуму факторы риска. Прежде всего это контроль за психоэмоциональным состоянием, разумные физические нагрузки и борьба с лишним весом. Следует наблюдаться у врача и при малейшем ухудшении здоровья проходить диагностику.
Источник
Что такое ишемия миокарда (стенокардия)?
Ишемия миокарда – состояние, при котором к сердцу не поступает достаточного объема крови (кислорода) для выполнения работы.
Стенокардия – это симптомокомплекс, вызываемый ишемией миокарда.
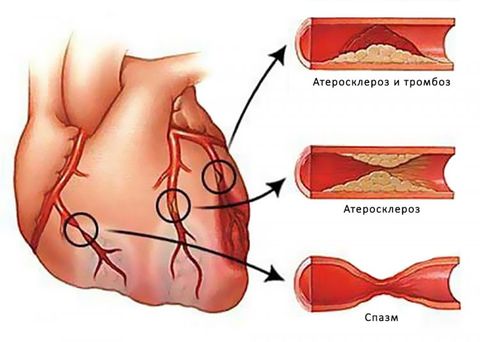
Чаще всего, ишемия вызывается атеросклеротическим поражением коронарных артерий.
На картинке представлен фрагмент артерии, пораженной атеросклеротическим процессом, где наглядно видно как атеросклеротическая бляшка сужает просвет сосуда.
Каковы симптомы стенокардии? Как стенокардия проявляется?
Чаще всего стенокардия – это боль (или ее эквиваленты) в загрудинной области, связанная с физической нагрузкой, длительностью до 15 минут.
ВАЖНО: несмотря на то, что мы говорим, что стенокардия это боль, пациенты редко описывают приступ стенокардии как боль, обычно они называют это сдавлением, жжением, ощущением тяжести за грудиной или в левой половине груди.
Эквивалентами “боли за грудиной” могут быть одышка, тошнота, усталость. В данном случае, под термином “эквивалент боли” – подразумевается то, как пациент описывает свое состояние.
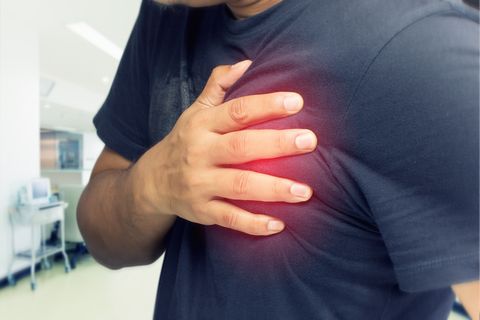
На картинке показан один из признаков стенокардии, называемый “Признаком Левина”, когда пациент затрудняется описать свои симптомы, прижимает к грудине руки или кулак
У меня боли в груди, это стенокардия?
Далеко не каждая боль в груди связана с сердцем, но никто без опроса и осмотра пациента, не возьмется подтвердить или опровергнуть связь боли с возможным заболеванием сердца.
Вероятность того, что боль за грудиной это стенокардия выше при следующих факторах риска:
- Мужчины старше 45 лет
- Женщины старше 55 лет или с ранней менопаузой без заместительной терапии эстрогенами
- если члены семьи прямого родства (родители, братья, сестры) переносили инфаркт миокарда до 55 лет у мужчин и до 65 лет у женщины.
- Если были случаи внезапной смерти у родственников первой линии родства
- Курящие
- Страдающие артериальной гипертензией
- Люди с высоким уровнем холестерина
Таким образом, если у Вас нет ни одного из перечисленных факторов риска, вероятность того что боль в груди является проявлением ишемии миокарда, минимальна.
Дополнительные признаки, позволяющие заподозрить стенокардию
- В отличии от скелетно-мышечных болей, которые возникают с высокой интенсивностью, а потом стихают, боль при стенокардии может постепенно нарастать, особенно в ситуации, когда не исключен провоцирующий фактор (например, физическая нагрузка.)
- Боль при стенокардии чаще всего длится от двух до пяти минут, и практически никогда менее минуты
- Боль при стенокардии не зависит от положения тела, нажатия на мышцы, ребра и т.д.
- Боли, при которых практически можно исключить стенокардию
- Острая или кинжальная боль, связанная с дыхательными движениями или кашлем.
- Любой дискомфорт (боль) на который можно указать одним пальцем.
- Любой дискомфорт (боль), возникающие при движении или пальпации.
- Постоянная боль, продолжающаяся в течение нескольких дней.
- Мимолетные боли, длящиеся несколько секунд или меньше.
- Боль, распространяющаяся в нижние конечности или над нижней челюстью.
При приступах болей в груди мне помогает нитроглицерин. Значит ли это, что у меня стенокардия?
Нет, эффективность нитроглицерина при болях в груди не может быть подтверждением диагноза (как не может быть исключением диагноза неэффективность нитроглицерина). В одном из исследований было продемонстрировано, что нитроглицерин примерно одинаково эффективен как при стенокардии (41% случаев) так и без стенокардии (35% случаев)
Я сделал ЭКГ в поликлинике, и мне сказали что ЭКГ “хорошая”. Значит я здоров?
К сожалению, даже “хорошая” ЭКГ ничего не значит. У пациентов со стенокардией вне приступа чаще всего совершенно нормальная электрокардиограмма.
У меня есть факторы риска, и у меня возникает боль в груди во время физических нагрузок. Как мне быть?
При первых же симптомах, похожих на стенокардию, необходимо обратиться к врачу
Какие обследования будет необходимо провести для подтверждения или исключения стенокардии?
Если врач заподозрит у Вас стенокардию напряжения (т.е. стенокардию, вызываемую физической нагрузкой), то Вам будет предложено провести ряд диагностических тестов.
Некоторые из них будут направлены на установку диагноза, некоторые на оценку риска. Так же, возможен поиск сопутствующих заболеваний, имеющих влияние на течение ишемической болезни сердца.
Для установления (подтверждения) диагноза чаще всего используются нагрузочные пробы (например, велоэргометрия). В некоторых случаях возникает необходимость в суточном мониторинге ЭКГ.
Для оценки факторов риска, помимо опроса и осмотра, может понадобиться длительный самоконтроль уровня артериального давления (как вариант, аппаратный суточный мониторинг артериального давления), исследование уровня холестерина и его фракций. Как правильно проводить самоконтроль артериального давления, Вы можете прочитать здесь.
Остальной объем обследований определяется сопутствующими заболеваниями и результатами опроса и осмотра врачом.
У меня подтвердили диагноз стенокардии, как долго нужно лечиться?
Подтвержденная стенокардия предполагает длительное и непрерывное лечение, т.е. лечиться будет нужно всю жизнь.
Цель лечения:
- обеспечение должного качества жизни
- профилактика сердечно сосудистых осложнений
- компенсация сопутствующих заболеваний
- исключение возможных факторов риска.
Что значит должное качество жизни?
Должное качество жизни – значит, что лечение должно быть подобрано таким образом, что Вы не должны чувствовать каких либо ограничений в обычной жизни. Следует помнить, что важным условием достижения этой цели, является не только адекватное лечение, но и модификация образа жизни, исключение возможных факторов риска, компенсация сопутствующих заболеваний.
Что такое функциональный класс (ФК) стенокардии?
Функциональный класс стенокардии отражает уровень переносимости пациентом физических нагрузок
- Первый функциональный класс (ИБС, стенокардия напряжения ФК I*) – означает, что приступы стенокардии провоцируются повышенной физической нагрузкой, например, подъем на 5й этаж
- Второй функциональный класс (ИБС, стенокардия напряжения ФК II*) – приступы стенокардии провоцируются обычной физической нагрузкой
- Третий функциональный класс (ИБС, стенокардия напряжения ФК III*) – приступы стенокардии провоцируются минимальной физической нагрузкой
- Четвертый функциональный класс (ИБС, стенокардия напряжения ФК IV*) – приступы стенокардии наблюдаются в покое
*пример диагноза в заключении врача
Какие осложнения могут возникнуть при ишемической болезни сердца?
Основные осложнения ишемической болезни сердца это:
- инфаркт миокарда (включая т.н. предынфарктное состояние или острый коронарный синдром)
- инсульт
- хроническая сердечная недостаточность
- нарушения ритма сердца
- внезапная смерть
При адекватном лечении и профилактике риски всех осложнений можно минимизировать.
Что является основой профилактики осложнений ишемической болезни сердца?
- Контроль уровня холестерина и его фракций, поддержка этих показателей на целевом уровне.
- Контроль артериального давления и поддержка его на целевом уровне.
- Компенсация сахарного диабета.
- Нормализация массы тела.
- Оптимальный режим физической нагрузки.
- Отказ от курения.
- Резкое ограничение употребления алкоголя.
Какие сопутствующие болезни ухудшают течение ишемической болезни сердца?
Основными, и наиболее частыми болезнями, серьезно ухудшающими прогноз при ИБС являются артериальная гипертензия и сахарный диабет. Но и болезни легких, крови, эндокринной системы и мочевыводящих путей усугубляют течение ИБС прямо или косвенно. Поэтому очень важно лечить или контролировать все сопутствующие заболевания.
Сейчас много говорят об оперативных и высокотехнологичных методах лечения ишемической болезни сердца. Может операция решить все мои проблемы?
Любое оперативное вмешательство имеет свои показания и противопоказания, как имеет риски осложнений. Важно знать, что предполагаемое оперативное лечение не только не освободит Вас от медикаментозного лечения, но сделает его еще более важным. Если Ваш диагноз звучит «ИБС стенокардия напряжения» с указанием функционального класса и осложнений (если они есть), то показанием к оперативному лечению является
- неэффективность медикаментозного лечения, дестабилизация болезни,
- высокий риск сердечнососудистых катастроф.
Просто операция ради операции может ухудшить Ваш долгосрочный прогноз.
Какие основные методы оперативного лечения в такой ситуации? Какой метод является лучшим?
Основными оперативными методами лечения при стабильной стенокардии являются аортокоронарное шунтирование и стентирование коронарных артерий. Как и любой метод лечения каждый из этих вариантов имеет свои показания и противопоказания, и потому ответа на вопрос «что лучше, а что хуже» не существует.
Не меньше сейчас говорят о коронарографии как методе диагностики ишемической болезни сердца, нужна ли она мне?
Вам, как пациенту, очень важно понять что логическим продолжением коронарной ангиографии (КАГ) является оперативное вмешательство, и показанием к КАГ фактически является показание к операции. т.е. КАГ чаще всего используется не для постановки диагноза, а для определения возможности и вида оперативного вмешательства. Подробнее о коронарографии читайте здесь.
А как можно поддержать сердце? Может попить витамины или провести курс лечения?
На сегодняшний день нет каких-либо доказательств эффективности витаминов, в лечении заболеваний сердца, более того, некоторые витамины, влияя на свертывающую систему крови, могут негативно влиять на течение заболевания. Также, при адекватном лечении нет никакой необходимости в курсах какого либо дополнительного лечения.
Мне выписали слишком много таблеток, которые нужно пить в разное время. Это очень неудобно и я постоянно пропускаю время приема. Как мне быть?
В настоящее время есть препараты с 24 часовым действием, в том числе и комбинированные препараты, когда в одной таблетке содержится несколько действующих лекарственных средств. Обсудите со своим врачом переход на такие препараты, иногда возможно подобрать препараты таким образом, что их нужно принимать один раз в сутки.
Лечение достаточно дорогостоящее, я не могу позволить себе такие траты.
Обсудите с врачом возможность использования дженериков.
Мне рекомендуют 1-2 раза в год проходить стационарное лечение
При адекватном лечении и должном качестве жизни, необходимости в регулярных госпитализациях нет.
Статья будет развиваться. Следите за обновлениями и новостями проекта.
Хотите задать свой вопрос? Кликните на ссылку обсудить статью в правом верхнем углу этой страницы или перейдите на форум.
Источник
