Дефект межпредсердной перегородки противопоказания
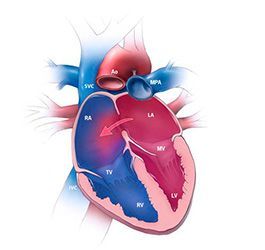
Ко мне в кабинет вбежали испуганные родители двухлетней девочки: «Мы знаем, что у нашей Дашеньки открытое овальное окно, а врач на УЗИ сказал, что у нас ДМПП! Разве это не одно и то же?» Попробуем разобраться, что такое дефект межпредсердной перегородки у детей, чем и когда он опасен.
Что это такое
Перегородка между предсердиями – структура особая. Для нормального кровоснабжения всех органов плода необходимо, чтобы кровь в предсердиях смешивалась до самого момента рождения, поэтому в стенке между ними должно быть отверстие. Образование межпредсердной перегородки проходит несколько этапов:
- Вначале от верхней стенки к атриовентрикулярному каналу растет первичная преграда, но еще до того, как она полностью достигнет «конца пути», в ней открываются мелкие отверстия, которые по мере роста сливаются. У плода вновь появляется сообщение между предсердиями (вторичное).
- Чуть правее первичной перегородки, вдоль нее, у эмбриона начинает расти еще одна – вторичная. Вогнутый край этой дополнительной преграды не смыкается, а оставляет в центре отверстие (именно его специалисты называют овальным окном). Тонкая первичная перегородка образует его заслонку – своеобразный клапан.
- В формировании межпредсердной преграды принимают участие и эндокардиальные валики, которые также частично создают межжелудочковую перегородку, трехстворчатый и митральный клапаны.
Международная классификация болезней 10 пересмотра (МКБ-10) все анатомические нарушения межпредсердной перегородки объединяет единым шифром – Q 21.1. Но клиницисты разделяют три типа отверстий:
- Незаращение овального окна (ostium secundum) – располагается в центральной части. Возникает, когда вторичная заслонка полностью не может прикрыть это отверстие.
- Дефект венозного синуса (sinus venosus) – в задней части перегородки, в непосредственной близости от верхней и нижней полых вен. При таком типе порока тканей достаточно, просто они располагаются «неправильно» – так, что не могут перекрыть сообщение между предсердиями.
- Дефект на передней стенке перегородки (ostium primum).
В норме каждый из нас рождается с открытым овальным окном, но в первые минуты жизни, с началом дыхания и включения двух кругов кровообращения, в левом предсердии усиливается давление, благодаря чему клапан заслонки плотно прижимается и прикрывает это отверстие.

Постепенно, с трех месяцев до двух лет, клапан срастается с подлежащей тканью, полностью закрывая овальное окно. «Прирастание» может затянуться и до пяти лет, а иногда отверстие вовсе не «зарастает». Если оно маленькое, нарушения гемодинамики не наблюдается, то такой человек способен прожить всю жизнь, не имея жалоб. Встречаются и так называемые комбинированные пороки, когда дефект в стенке между предсердиями сочетается с другими изменениями структуры сердца.
Небольшие «овальные окна» относят к малым сердечным аномалиям и рассматривают как вариант нормы. Открытое овальное окно – один из типов дефектов в межпредсердной перегородке. Но обычно, употребляя этот термин, врачи подразумевают отверстие в центральной части малых размеров и без нарушений гемодинамики. Отдельные авторы не считают данную аномалию ДМПП (дефектом межпредсердной перегородки), поясняя свою точку зрения тем, что она не является нарушением эмбриогенеза.

ДМПП у взрослых
Ребенок с таким «особенным» сердцем вырастет, абсолютно не испытывая проблем со здоровьем. Врожденный дефект межпредсердной перегородки у взрослых может проявиться нарушением сердечного ритма после различных заболеваний. Кроме того, ДМПП часто выступает как фактор риска образования венозных тромбов, что в свою очередь может спровоцировать острое коронарное событие (инфаркт либо инсульт).
Беременность создает дополнительную нагрузку на все органы и системы, поэтому если у женщины ДМПП, следует тщательно подготовиться к предстоящему зачатию. Наблюдаться будущая мама с любыми врожденными сердечными аномалиями должна совместно гинекологом и специалистом по кардиологии.
Почему возникает дефект
Если у Вашего ребенка диагностирована любая внутриутробная аномалия развития, Вы непременно зададите врачу вопрос – почему это случилось именно с моим малышом? Причинами, вызывающими нарушение формирования сердечных камер и соединений у плода, могут быть:
- генетическая предрасположенность;
- внутриутробная инфекция;
- воздействие некоторых лекарственных препаратов;
- ионизирующее излучение;
- токсические вещества, поступающие в организм беременной с пищей и воздухом;
- вредные привычки родителей.
Патофизиологические изменения
Если отверстие в стенке между предсердиями значительных размеров, то в них происходит смешивание артериального и венозного потоков. Так как давление в левой половине сердца сильнее, часть крови «сбрасывается» через дефект в правое предсердие (шунт «слева направо»), «вынуждая» последнее работать с чрезмерной нагрузкой. Следовательно, правый желудочек тоже получает больший объем крови и «перегружается».
Если своевременно не устранить обширный дефект, могут возникнуть повышение давления в малом круге кровообращения (легочная гипертензия), нарушения сердечного ритма по типу суправентрикулярных аритмий, фибрилляции, трепетания предсердий. С усугублением процесса правый желудочек перестает справляться с нагрузкой, давление в нем начинает расти, в результате чего возникает синдром Эйзенменгера («обратный сброс» крови, справа налево).
Как определить болезнь
Диагноз «приходит» к каждому по-разному. Вы можете, еще нося под сердцем малыша, узнать об имеющейся у него патологии, либо неонатолог сразу после рождения сообщит вам про вторичный дефект межпредсердной перегородки у новорожденного, а иногда бывает, что подростка вдруг начинают беспокоить неприятные ощущения в области грудной клетки, и обследование выявляет ДМПП.
Симптомы и признаки
Я ни в коем случае не призываю «искать болезни» у ребенка. Лишь хочу напомнить, что своевременная диагностика и коррекция нарушений позволят малышу сохранить здоровье, обеспечить полноценную работоспособность, качество жизни, избежать инвалидности. Советую обратиться к педиатру, если Вы вдруг заметите следующие симптомы у ребенка:
- чрезмерную усталость;
- одышку после физической нагрузки;
- жалобы на учащение сердцебиения;
- бледность или цианоз (синеватый оттенок кожи).
Дошкольник не всегда способен точно описать свое состояние. Вы можете обнаружить, что малыш чаще присаживается отдохнуть, чем другие дети, чаще простужается. А банальная вирусная инфекция у него вдруг осложняется пневмонией. «Перебои в сердце» при латентном течении ДМПП обычно проявляются в подростковом возрасте.
К счастью, обычно ДМПП характеризуется бессимптомным течением, ребенка ничего не тревожит, но если врачи диагностировали дефект межпредсердной перегородки, важно проходить профилактические медицинские обследования, чтобы не пропустить первые клинические признаки легочной гипертензии.
УЗИ-критерии
При аускультации, скорее всего, Ваш педиатр выявит систолический, реже – диастолический шум, расщепление второго тона. Но достаточно часто, даже при дефектах больших размеров, в случае ДМПП уловить ухом изменение мелодии сердца не всегда возможно.
«Клинические рекомендации по ведению детей с врожденными пороками сердца», утвержденные Ассоциацией сердечно-сосудистых хирургов России в 2013 г., как основной и наиболее информативный визуализирующий диагностический метод выделяют эхокардиографию.
Диагностические возможности УЗИ в случае ДМПП включают:
- Непосредственное определение дефекта, его размеров, формы, локализации. Благодаря двухмерному изображению осматривается вся межпредсердная перегородка. Отдельные авторы рекомендуют оценивать отверстие в трех проекциях.
- Увеличение размеров правого предсердия и желудочка.
- При цветном доплеровском картировании определение сброса через дефект крови слева направо, скорость кровотока.
- Выявление парадоксального характера движения межжелудочковой перегородки – наблюдается в случае отсутствия легочной гипертензии при сбросе крови слева направо. Если объем шунтированной крови невелик, а легочное систолическое давление высокое, данный симптом обычно не выявляется (часто в период новорожденности).
- Исключение других врожденных аномалий (комбинированного порока).
Детальная визуализация дефекта и изменений гемодинамики необходимы для определения дальнейшей тактики ведения пациента. Иногда Ваш кардиолог может направить ребенка повторно на эхокардиографию через какое-то время после первого обследования. Это нужно, чтобы уточнить, насколько имеющееся отверстие в межпредсердной перегородке влияет на функциональное состояние сердца и динамику кровообращения.
Дополнительные методы диагностики
Электрокардиографическое исследование не даст представления об анатомических аномалиях главного насоса организма. На ЭКГ будут отражаться изменения, характеризующие гипертрофию правых отделов сердца и нарушения ритма:
- отклонение электрической оси вправо;
- блокада ножки пучка Гиса;
- аномальная ось зубца Р.
На рентгенографии органов грудной клетки специалист увидит увеличение правого предсердия и желудочка, выбухание дуги легочной артерии, усиление легочного рисунка. Иногда требуется магнитно-резонанстная томография. Дополнительные методы исследования помогают оценить, насколько отверстие в межпредсердной перегородке влияет на деятельность сердца.
Лечение
Дефект межпредсердной перегородки у детей требует строго индивидуального подхода в выборе терапевтической тактики. Новорожденный с таким диагнозом подлежит систематическому врачебному наблюдению. Отверстие до 5 мм в диаметре при отсутствии перегрузки правых отделов сердца в лечении не нуждается. Лекарственные средства показаны:
- грудничкам с первыми признаками недостаточности кровообращения в предоперационном периоде;
- детям с необратимой легочной гипертензией, когда для операции уже «момент упущен».
Если отверстие на протяжении первого года жизни не имеет тенденции к зарастанию, а правый желудочек «не справляется» с нагрузкой, без хирургической коррекции не обойтись. Различают два подхода:
- Хирургический – прямое ушивание либо наложение заплаты.
- Чрескожное катетерное закрытие отверстия – устройство проводится в сердце через одну из крупных артерий.

К сожалению, не все виды ДМПП можно устранить минимальной инвазивной методикой. Согласно протоколу лечения, не подлежат закрытию с помощью катетера:
- дефекты венозного и венечного синусов;
- первичные дефекты ДМПП.
В послеоперационном периоде ребенку следует регулярно обследоваться у кардиолога, ежедневно измерять температуру тела, избегать контакта с инфекцией. В случае даже незначительных жалоб немедленно обращайтесь к своему врачу. Это поможет не допустить таких серьезных послеоперационных осложнений, как тромбоз и перикардиальный выпот.
Прогноз на выздоровление
Обычно прогноз данной врожденной аномалии благоприятный. Пациенты с открытым овальным окном ведут активный способ жизни. Если коррекция ДМПП больших размеров проведена вовремя, малыш не будет отличаться от здоровых детей. Главное – не допустить развития недостаточности кровообращения, когда сердце не выдержит нагрузки при операции, и кардиохирурги не смогут уже ничем помочь.
Можно ли заподозрить дефект в утробе
Примерно в 1/5 случаев рождения ребенка с ДМПП мама идет в роддом, уже зная о возможной патологии у малыша. Это позволяет родителям быть психологически готовым к предстоящим трудностям. Но качество антенатальной диагностики во многом зависит от опыта врача, его квалификации, наличия в клинике современного оборудования.
Гинеколог, наблюдающий Вас во время беременности, должен знать обо всех факторах риска рождения ребенка с внутриутробной патологией. Если Вы «в интересном положении» переболели краснухой, или у кого-то из родственников наблюдались врожденные аномалии сердца, следует обязательно известить своего врача. Вероятно, Вам понадобится пройти дополнительное ультразвуковое обследование.
Неблагоприятные последствия любого врожденного порока развития всегда сопряжены с «упущенным временем» – поздней диагностикой, непроведением своевременной оперативной коррекции. Сегодня медицина позволяет сохранить жизнь и здоровье малышу даже при значительных дефектах межпредсердной перегородки.
Источник

Сердце – это сложный орган, состоящий из нескольких отделов. В норме левые и правые отделы должны быть надежно разделены. В ходе развития и роста организма может появиться такой дефект как врожденный порок сердца или дефект междпредсердной перегородки (ДМПП) – так в медицине называют неполное закрытие перегородки между отделами. Если появляется отверстие между двумя предсердиями, это сказывается на работе сердца и общем состоянии организма. Правильная циркуляция достигается разницей давлений, поддерживать которую помогает перегородка. В ее отсутствии кровь циркулирует из левого предсердия в правое, затем идет дальше по соответствующему кругу кровообращения. Перегрузка сердечной мышцы может привести к серьезным проблемам со здоровьем, поэтому дефект стараются устранить сразу после выявления.
Эндоваскулярное закрытие дефекта межпредсердной перегородки (без стоимости устройства для закрытия) – 90 000 – 140 000 руб.
В стоимость входит:
манипуляция, обезболивание, пребывание в стационаре, медикаменты и питание (стоимость окклюдера оплачивается отдельно).
60-120 минут
(продолжительность операции)
Чем опасна патология?

На первый взгляд может показаться, что закрытие дефекта межпредсердной перегородки – это не срочная процедура. На самом деле отделы правой стороны сердца несут повышенную нагрузку, со временем они увеличиваются в размерах. Результат – сердечная недостаточность и аритмия, одышка, постоянная усталость, отеки и дискомфорт в области груди. Они могут привести к развитию хронических заболеваний.
От избыточной нагрузки страдает и легочная артерия, с которой начинается малый круг кровообращения. Это приводит к бронхо-легочным болезням. В особо сложных случаях может развиться склероз сосудов легких – необратимое изменение, которое уже не поддается лечению и является противопоказанием для закрытия дефекта. Поэтому важно вовремя начинать диагностику и лечение, не дожидаясь осложнений со стороны сердца и дыхательной системы.
У здоровых людей также существует отверстие в перегородке, которое называется овальным окном – и представляет собой небольшую щель между предсердиями. Она формируется еще в период эмбрионального развития и у некоторых остается во взрослой жизни. Если не наблюдается неприятных симптомов, то окно, сохранившееся во взрослом возрасте, не требует лечения и не считается заболеванием. Но в редких случаях оно может вызывать сосудистые патологии – в таком случае предусмотрено хирургическое лечение.
Эндоваскулярное лечение порока сердца – это наиболее современная операция, которая позволяет закрыть дефект перегородки. Если нет осложнений, то рекомендуется проводить операцию в возрасте до 7 лет. Если дефект выявлен позже, то рекомендуется лечение вне зависимости от возраста. При нарастании симптоматики операцию можно проводить даже совсем маленьким детям.
Показания
- наличие дефекта межпредсердной перегородки;
- симптомы перегрузки сердца,
- увеличение отделов сердца.
Противопоказания
- высокая вероятность тромбоэмболии;
- нарушение свертываемости крови;
- индивидуальные реакции непереносимости антикоагулянтов;
- сочетание ДМПП с другими пороками сердца, требующими более сложного вмешательства;
- наличие отверстий в перегородке больше одного;
- диаметр отверстия слишком большой для заплатки-окклюдера;
- острое инфекционное или воспалительное.
Преимущества эндоваскулярной методики
Эндоваскулярный способ закрытия дефекта выгодно отличается от операции по ушиванию ДМПП. Последняя требует искусственного поддержания кровообращения во время операции, имеет больше противопоказаний и значительный период реабилитации. Несмотря на то, что хирургическое лечение прочно вошло в практику и применялось долгое время, сейчас оно уступает место эндоваскулярному методу.
Главное преимущество в том, что эндоваскулярная операция – это малоинвазивная хирургия. После нее не остается шрамов, процедура не требует разрезов или открытого доступа. У эндоваскулярного метода чрезвычайно низкий процент послеоперационных осложнений. Пациентам не требуется длительная госпитализация и реабилитация.
На данный момент эндоваскулярная операция – это общепризнанный мировой стандарт, отвечающий всем требованиями безопасности и эффективности.
Принцип работы окклюдера
Впервые операция с помощью окклюдера была произведена в конце 80-х годов прошлого века – это был эксперимент на животных. Окклюдер – это специальное устройство, которое устанавливают через сосудистый доступ, а после установки оно выполняет функцию заплатки. Со временем техника выполнения таких операций совершенствовалась, и сейчас успешно применяется для лечения тысяч пациентов. Уже в 21 веке появилось множество модификаций и разновидностей окклюдеров для разных случаев.
Принцип работы устройства следующий: конструкция, раскрывающаяся подобно зонтику, заводится в нужное место через сосуд. После установки заплатки никаких других манипуляций не требуется. Окклюдер производят из сплавов металлов, давно применяемых в медицине – из никеля и титана, покрытых сверху специальным биосовместимым волокном. Материалы протестированы множество раз, они не вызывают аллергии. Устройство сконструировано таким образом, что центровка в отверстии перегородки происходит самостоятельно – задача врача довести окклюдер по сосудам до нужного места. Модель устройства подбирается в зависимости от конкретного дефекта – существуют разные модификации для лечения разных пороков сердца.
Доставка к сердцу производится с помощью катетера, который заводят в крупный сосуд – артерию или вену бедра. Размер окклюдера не больше 2,5 мм в диаметре, поэтому он спокойно проходит по сосудистому руслу. Устройство раскрывается только после установки в соответствующее положение рядом с дефектом перегородки.
Операция выполняется квалифицированными врачами, прошедшими специальное обучение. Процедура проводится в операционной. Пациент во время операции лежит. Врач может контролировать все свои действия с помощью специального оборудования, передающего изображение на мониторы. В ходе операции проводится мониторинг жизненных показателей.
Читать полностью
Врачи, выполняющие эндоваскулярное закрытие дефекта межпредсердной перегородки

Врач сердечно-сосудистый хирург, заведующий отделением сердечно-сосудистой хирургии, доктор медицинских наук, профессор, заслуженный врач РФ
Стаж 34 года
Записаться на прием
Отзывы о врачах оказывающих услугу – Эндоваскулярное закрытие дефекта межпредсердной перегородки
Хочу выразить огромную благодарность Малахову Юрию Станиславовичу! Спасибо вам огромное за проделанную работу с моим здоровьем. Отдельное спасибо за ваш огромный опыт и индивидуальное чуткое отношение к каждому пациенту. Ещё раз спасибо вам огромное и желаю вам самому здоровья побольше!так вы …
Руслан Александрович Т
31.12.2020
30.10.2020 года я была госпитализирована в клинику по скорой помощи, хочу выразить огромную благодарность всем сотрудникам кто в этот день работал( к сожалению все ФИО не могу написать), очень квалифицированный медицинский персонал, а также выражаю благодарность всему медицинскому персоналу, кто …
Валентина Васильевна С
05.11.2020
Часто задаваемые вопросы
Каким способом производится обезболивание при операции?
Анестезия может быть как местной, так и общей. Выбор зависит от решения врачей, которые будут проводить эту операцию. Если пациент хорошо переносит общий наркоз, то вполне возможен этот вариант, чтобы исключить волнение и неприятные ощущения.
Как осуществляется контроль за выполнением эндоваскулярного вмешательства?
Достаточно часто требуется уточнение строения дефекта, тогда на этом этапе выполняют ангиографию – рентгеноконтрастное исследование сосудов. Окклюдер подбирают индивидуально, его помещают в катетер и доводят до сердца. Затем, под контролем с помощью видеоизображений, производится установка и раскрытие окклюдера.
Если требуется дополнительный контроль над работой сердца, то используют эхокардиограф с датчиком, помещаемым в пищевод. Чреспищеводная Эхокардиография позволяет наблюдать за состоянием сердечной мышцы в режиме реального времени.
Как проводится реабилитация после манипуляции?
Общий срок проведения операции – не более 1,5-2 часов. Обычно процедура занимает около часа. Госпитализация производится на срок от суток до недели – зависит от индивидуального состояния пациента. После операции назначают прием антикоагулянтов – препаратов, препятствующих образованию тромба, а также антибиотиков, которые позволяют избежать бактериальной инфекции сердца.
Если в послеоперационном периоде не возникает осложнений, то требуется контрольное обследование через 3-4 недели. Иногда возникают такие симптомы, как боли и одышка. При появлении осложнений необходимо обратиться к лечащему врачу – при правильно проведенной операции побочные эффекты не развиваются.
Источник
