Инфаркт миокарда показания и противопоказания
Содержание
- Инфаркт миокарда
- Причины инфаркта миокарда
- Классификация инфаркта миокарда
- Симптомы инфаркта миокарда
- Осложнения инфаркта миокарда
- Диагностика инфаркта миокарда
- Лечение инфаркта миокарда
- Прогноз при инфаркте миокарда
- Профилактика инфаркта миокарда
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
Инфаркт миокарда
Инфаркт миокарда – очаг ишемического некроза сердечной мышцы, развивающийся в результате острого нарушения коронарного кровообращения. Клинически проявляется жгущими, давящими или сжимающими болями за грудиной, отдающими в левую руку, ключицу, лопатку, челюсть, одышкой, чувством страха, холодным потом. Развившийся инфаркт миокарда служит показанием к экстренной госпитализации в кардиологическую реанимацию. При неоказании своевременной помощи возможен летальный исход.
В возрасте 40-60 лет инфаркт миокарда в 3–5 раз чаще наблюдается у мужчин в связи с более ранним (на 10 лет раньше, чем у женщин) развитием атеросклероза. После 55-60 лет заболеваемость среди лиц обоего пола приблизительно одинакова. Показатель летальности при инфаркте миокарда составляет 30—35%. Статистически 15—20% внезапных смертей обусловлены инфарктом миокарда.
Нарушение кровоснабжения миокарда на 15-20 и более минут приводит к развитию необратимых изменений в сердечной мышце и расстройству сердечной деятельности. Острая ишемия вызывает гибель части функциональных мышечных клеток (некроз) и последующее их замещение волокнами соединительной ткани, т. е. формирование постинфарктного рубца.
В клиническом течении инфаркта миокарда выделяют пять периодов:
- 1 период – предынфарктный (продромальный): учащение и усиление приступов стенокардии, может продолжаться несколько часов, суток, недель;
- 2 период – острейший: от развития ишемии до появления некроза миокарда, продолжается от 20 минут до 2 часов;
- 3 период – острый: от образования некроза до миомаляции (ферментативного расплавления некротизированной мышечной ткани), длительность от 2 до 14 суток;
- 4 период – подострый: начальные процессы организации рубца, развитие грануляционной ткани на месте некротической, продолжительность 4-8 недель;
- 5 период – постинфарктный: созревание рубца, адаптация миокарда к новым условиям функционирования.
Причины инфаркта миокарда
Инфаркт миокарда является острой формой ИБС. В 97—98% случаев основой для развития инфаркта миокарда служит атеросклеротическое поражение венечных артерий, вызывающее сужение их просвета. Нередко к атеросклерозу артерий присоединяется острый тромбоз пораженного участка сосуда, вызывающий полное или частичное прекращение кровоснабжения соответствующей области сердечной мышцы. Тромбообразованию способствует повышенная вязкость крови, наблюдаемая у пациентов с ИБС. В ряде случаев инфаркт миокарда возникает на фоне спазма ветвей венечных артерий.
Развитию инфаркта миокарда способствуют сахарный диабет, гипертоничесая болезнь, ожирение, нервно-психическое напряжение, увлечение алкоголем, курение. Резкое физическое или эмоциональное напряжение на фоне ИБС и стенокардии может спровоцировать развитие инфаркта миокарда. Чаще развивается инфаркт миокарда левого желудочка.
Классификация инфаркта миокарда
В соответствии с размерами очагового поражения сердечной мышцы выделяют инфаркт миокарда:
- крупноочаговый
- мелкоочаговый
На долю мелкоочаговых инфарктов миокарда приходится около 20% клинических случаев, однако нередко мелкие очаги некроза в сердечной мышце могут трансформироваться в крупноочаговый инфаркт миокарда (у 30% пациентов). В отличие от крупноочаговых, при мелкоочаговых инфарктах не возникают аневризма и разрыв сердца, течение последних реже осложняется сердечной недостаточностью, фибрилляцией желудочков, тромбоэмболией.
В зависимости от глубины некротического поражения сердечной мышцы выделяют инфаркт миокарда:
- трансмуральный — с некрозом всей толщи мышечной стенки сердца (чаще крупноочаговый)
- интрамуральный – с некрозом в толще миокарда
- субэндокардиальный – с некрозом миокарда в зоне прилегания к эндокарду
- субэпикардиальный — с некрозом миокарда в зоне прилегания к эпикарду
По изменениям, фиксируемым на ЭКГ, различают:
- «Q-инфаркт» — с формированием патологического зубца Q, иногда желудочкового комплекса QS (чаще крупноочаговый трансмуральный инфаркт миокарда)
- «не Q-инфаркт» – не сопровождается появлением зубца Q, проявляется отрицательными Т-зубцами (чаще мелкоочаговый инфаркт миокарда)
По топографии и в зависимости от поражения определенных ветвей коронарных артерий инфаркт миокарда делится на:
- правожелудочковый
- левожелудочковый: передней, боковой и задней стенок, межжелудочковой перегородки
По кратности возникновения различают инфаркт миокарда:
- первичный
- рецидивирующий (развивается в срок 8 недель после первичного)
- повторный (развивается спустя 8 недель после предыдущего)
По развитию осложнений инфаркт миокарда подразделяется на:
- осложненный
- неосложненный
По наличию и локализации болевого синдрома
выделяют формы инфаркта миокарда:
- типичную – с локализацией боли за грудиной или в прекардиальной области
- атипичные — с атипичными болевыми проявлениями:
- периферические: леволопаточная, леворучная, гортанно-глоточная, нижнечелюстная, верхнепозвоночная, гастралгическая (абдоминальная)
- безболевые: коллаптоидная, астматическая, отечная, аритмическая, церебральная
- малосимптомную (стертую)
- комбинированную
В соответствии с периодом и динамикой развития инфаркта миокарда выделяют:
- стадию ишемии (острейший период)
- стадию некроза (острый период)
- стадию организации (подострый период)
- стадию рубцевания (постинфарктный период)
Симптомы инфаркта миокарда
Предынфарктный (продромальный) период
Около 43% пациентов отмечают внезапное развитие инфаркта миокарда, у большей же части больных наблюдается различный по продолжительности период нестабильной прогрессирующей стенокардии.
Острейший период
Типичные случаи инфаркта миокарда характеризуются чрезвычайно интенсивным болевым синдромом с локализацией болей в грудной клетке и иррадиацией в левое плечо, шею, зубы, ухо, ключицу, нижнюю челюсть, межлопаточную зону. Характер болей может быть сжимающим, распирающим, жгучим, давящим, острым («кинжальным»). Чем больше зона поражения миокарда, тем более выражена боль.
Болевой приступ протекает волнообразно (то усиливаясь, то ослабевая), продолжается от 30 минут до нескольких часов, а иногда и суток, не купируется повторным приемом нитроглицерина. Боль сопряжена с резкой слабостью, возбуждением, чувством страха, одышкой.
Возможно атипичное течение острейшего периода инфаркта миокарда.
У пациентов отмечается резкая бледность кожных покровов, липкий холодный пот, акроцианоз, беспокойство. Артериальное давление в период приступа повышено, затем умеренно или резко снижается по сравнению с исходным (систолическое < 80 рт. ст., пульсовое < 30 мм мм рт. ст.), отмечается тахикардия, аритмия.
В этот период может развиться острая левожелудочковая недостаточность (сердечная астма, отек легких).
Острый период
В остром периоде инфаркта миокарда болевой синдром, как правило, исчезает. Сохранение болей бывает вызвано выраженной степенью ишемии околоинфарктной зоны или присоединением перикардита.
В результате процессов некроза, миомаляции и перифокального воспаления развивается лихорадка (от 3-5 до 10 и более дней). Длительность и высота подъема температуры при лихорадке зависят от площади некроза. Артериальная гипотензия и признаки сердечной недостаточности сохраняются и нарастают.
Подострый период
Болевые ощущения отсутствуют, состояние пациента улучшается, нормализуется температура тела. Симптомы острой сердечной недостаточности становятся менее выраженными. Исчезает тахикардия, систолический шум.
Постинфарктный период
В постинфарктном периоде клинические проявления отсутствуют, лабораторные и физикальные данные практически без отклонений.
Атипичные формы инфаркта миокарда
Иногда встречается атипичное течение инфаркта миокарда с локализацией болей в нетипичных местах (в области горла, пальцах левой руки, в зоне левой лопатки или шейно-грудного отдела позвоночника, в эпигастрии, в нижней челюсти) или безболевые формы, ведущими симптомами которых могут быть кашель и тяжелое удушье, коллапс, отеки, аритмии, головокружение и помрачение сознания.
Атипичные формы инфаркта миокарда чаще встречаются у пожилых пациентов с выраженными признаками кардиосклероза, недостаточностью кровообращения, на фоне повторного инфаркта миокарда.
Однако атипично протекает обычно только острейший период, дальнейшее развитие инфаркта миокарда становится типичным.
Стертое течение инфаркта миокарда бывает безболевым и случайно обнаруживается на ЭКГ.
Осложнения инфаркта миокарда
Нередко осложнения возникают уже в первые часы и дни инфаркта миокарда, утяжеляя его течение. У большинства пациентов в первые трое суток наблюдаются различные виды аритмий: экстрасистолия, синусовая или пароксизмальная тахикардия, мерцательная аритмия, полная внутрижелудочковая блокада. Наиболее опасно мерцание желудочков, которое может перейти в фибрилляцию и привести к гибели пациента.
Левожелудочковая сердечная недостаточность характеризуется застойными хрипами, явлениями сердечной астмы, отека легких и нередко развивается в острейший период инфаркта миокарда. Крайне тяжелой степенью левожелудочковой недостаточности является кардиогенный шок, развивающийся при обширном инфаркте и обычно приводящий к летальному исходу. Признаками кардиогенного шока служит падение систолического АД ниже 80 мм рт. ст., нарушение сознания, тахикардия, цианоз, уменьшение диуреза.
Разрыв мышечных волокон в зоне некроза может вызывать тампонаду сердца — кровоизлияние в полость перикарда. У 2-3% пациентов инфаркт миокарда осложняется тромбоэмболиями системы легочной артерии (могут стать причиной инфаркта легких или внезапной смерти) или большого круга кровообращения.
Пациенты с обширным трансмуральным инфарктом миокарда в первые 10 суток могут погибнуть от разрыва желудочка вследствие острого прекращения кровообращения. При обширном инфаркте миокарда может возникать несостоятельность рубцовой ткани, ее выбухание с развитием острой аневризмы сердца. Острая аневризма может трансформироваться в хроническую, приводящую к сердечной недостаточности.
Отложение фибрина на стенках эндокарда приводит к развитию пристеночного тромбоэндокардита, опасного возможностью эмболии сосудов легких, мозга, почек оторвавшимися тромботическими массами. В более позднем периоде может развиться постинфарктный синдром, проявляющийся перикардитом, плевритом, артралгиями, эозинофилией.
Диагностика инфаркта миокарда
Среди диагностических критериев инфаркта миокарда важнейшими являются анамнез заболевания, характерные изменения на ЭКГ, показатели активности ферментов сыворотки крови. Жалобы пациента при инфаркте миокарда зависят от формы (типичной или атипичной) заболевания и обширности поражение сердечной мышца. Инфаркт миокарда следует заподозрить при тяжелом и продолжительном (дольше 30-60 минут) приступе загрудинных болей, нарушении проводимости и ритма сердца, острой сердечной недостаточности.
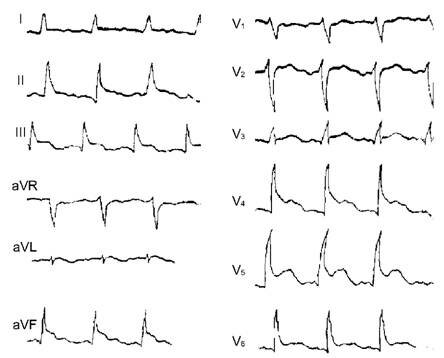
К характерным изменениям ЭКГ относятся формирование отрицательного зубца Т (при мелкоочаговом субэндокардиальном или интрамуральном инфаркте миокарда), патологического комплекса QRS или зубца Q (при крупноочаговом трансмуральном инфаркте миокарда). При ЭхоКГ выявляется нарушение локально сократимости желудочка, истончение его стенки.
В первые 4-6 часов после болевого приступа в крови определяется повышение миоглобина — белка, осуществляющего транспорт кислорода внутрь клеток.Повышение активности креатинфосфокиназы (КФК) в крови более чем на 50% наблюдается спустя 8—10 ч от развития инфаркта миокарда и снижается до нормы через двое суток. Определение уровня КФК проводят через каждые 6-8 часов. Инфаркт миокарда исключается при трех отрицательных результатах.
Для диагностики инфаркта миокарда на более поздних сроках прибегают к определению фермента лактатдегидрогеназы (ЛДГ), активность которой повышается позже КФК – спустя 1-2 суток после формирования некроза и приходит к нормальным значениям через 7-14 дней. Высокоспецифичным для инфаркта миокарда является повышение изоформ миокардиального сократительного белка тропонина — тропонина-Т и тропонина-1, увеличивающихся также при нестабильной стенокардии. В крови определяется увеличение СОЭ, лейкоцитов, активности аспартатаминотрансферазы (АсАт) и аланинаминотрансферазы (АлАт).
Коронарная ангиография (коронарография) позволяет установить тромботическую окклюзию коронарной артерии и снижение желудочковой сократимости, а также оценить возможности проведения аортокоронарного шунтирования или ангиопластики — операций, способствующих восстановлению кровотока в сердце.
Лечение инфаркта миокарда
При инфаркте миокарда показана экстренная госпитализация в кардиологическую реанимацию. В остром периоде пациенту предписывается постельный режим и психический покой, дробное, ограниченное по объему и калорийности питание. В подостром периоде больной переводится из реанимации в отделение кардиологии, где продолжается лечение инфаркта миокарда и осуществляется постепенное расширение режима.
Купирование болевого синдрома проводится сочетанием наркотических анальгетиков (фентанила) с нейролептиками (дроперидолом), внутривенным введением нитроглицерина.
Терапия при инфаркте миокарда направлена на предупреждение и устранение аритмий, сердечной недостаточности, кардиогенного шока. Назначают антиаритмические средства (лидокаин), ß-адреноблокаторы (атенолол), тромболитики (гепарин, ацетилсалициловая к-та), антогонисты Са (верапамил), магнезию, нитраты, спазмолитики и т. д.
В первые 24 часа после развития инфаркта миокарда можно произвести восстановление перфузии путем тромболизиса или экстренной баллонной коронарной ангиопластики.
Прогноз при инфаркте миокарда
Инфаркт миокарда является тяжелым, сопряженным с опасными осложнениями заболеванием. Большая часть летальных исходов развивается в первые сутки после инфаркта миокарда. Насосная способность сердца связана с локализацией и объемом зоны инфаркта. При повреждении более 50% миокарда, как правило, сердце функционировать не может, что вызывает кардиогенный шок и гибель пациента. Даже при менее обширном повреждении сердце не всегда справляется нагрузками, в результате чего развивается сердечная недостаточность.
По истечении острого периода прогноз на выздоровление хороший. Неблагоприятные перспективы у пациентов с осложненным течением инфаркта миокарда.
Профилактика инфаркта миокарда
Необходимыми условиями профилактики инфаркта миокарда являются ведение здорового и активного образа жизни, отказ от алкоголя и курения, сбалансированное питание, исключение физического и нервного перенапряжения, контроль АД и уровня холестерина крови.
Источник
Что делать при инфаркте миокарда
Симптомы инфаркта миокарда – повышение температуры, лейкоцитоз, увеличение скорости оседания эритроцитов, биохимические сдвиги в крови – возникают на 2 – 3-й день болезни и не могут служить основанием для ранней диагностики. Так, активность сердечной фракции креатинфосфокиназы (МВ-КФК) повышается через 8 – 10 ч от начала инфаркта миокарда и возвращается к норме через 48 ч, активность лактатдегидрогеназы (ЛДГ, ЛДГ1) повышается на 3 – 5-е сутки, аспарагинаминотрансферазы (АСТ) – в пределах трех суток. Прежде чем рассмотреть вопрос о том, что делать при инфаркте миокарда необходимо знать обо всех аспектах этой болезни.
Диагностика инфаркта миокарда
Диагноз инфаркта миокарда ставится при наличии как минимум двух из трех основных критериев:
1. Длительный приступ боли в грудной клетке.
2. Изменения электрокардиограммы, характерные для ишемии или некроза миокарда.
3. Повышение активности ферментов крови.
Таким образом, в подавляющем большинстве случаев правильный диагноз может быть поставлен на догоспитальном этапе на основании клиники и ЭКГ.
Дифференциальная диагностика инфаркта миокарда
Дифференциальный диагноз проводится с расслаивающей аневризмой аорты, миокардитом, спонтанным пневмотораксом и ТЭЛА. При перикардите интенсивная длительная боль в верхней половине грудной клетки нередко связана с дыхательными движениями и положением тела, сочетается с лихорадкой. При объективном исследовании может выслушиваться шум трения перикарда. На электрокардиограмме в начальный период болезни регистрируется подъем сегмента ST во всех стандартных и грудных отведениях.
Лишь после снижения его до изолинии начинают формироваться отрицательные зубцы T, в то время как при инфаркте миокарда негативные зубцы T возникают задолго до снижения сегмента ST до изолинии. Кроме того, для перикардита нехарактерны уменьшение амплитуды зубца R и появление в динамике патологического зубца Q.

Электрокардиограмма при перикардите.
Дифференциальный диагноз может представлять сложности при гастралгическом варианте инфаркта, когда нередко у больных ошибочно распознают прободную язву желудка, острый холецистит, панкреатит. Диагностические трудности усугубляются тем, что у пожилых людей ряд острых заболеваний органов брюшной полости могут сочетаться с рефлекторной стенокардией. В таких случаях правильной диагностике способствуют тщательно собранный анамнез и правильное обследование больного.
При холецистите имеются указания на приступы печеночной колики в прошлом, иногда с последующей механической желтухой, боль локализуется преимущественно в правом верхнем квадранте живота, иррадиирует в правую лопатку и правое плечо. Для острого панкреатита характерны локализация боли в эпигастральной области и слева от пупка, их опоясывающий характер, обильная повторная рвота. Как при панкреатите, так и при остром холецистите заболевание нередко возникает после приема жирной пищи.
При прободении язвы желудка или двенадцатиперстной кишки исходными пунктами для дифференциального диагноза являются язвенная болезнь в анамнезе, относительно молодой возраст больных, внезапные кинжальные боли в животе, а также внешний вид больного и выраженное напряжение мышц передней брюшной стенки. Значение дифференциального диагноза обусловлено различиями в тактике ведения больных и характере неотложной помощи. Если при острых хирургических заболеваниях брюшной полости применение наркотических анальгетиков до осмотра хирургом недопустимо, то при инфаркте миокарда, протекающем с болями в эпигастральной области, применяется та же терапия, что и при болях с загрудинной локализацией.
Что делать при инфаркте миокарда: неотложная помощь
Что делать при инфаркте миокарда? Неотложные мероприятия в острой стадии неосложненного инфаркта миокарда должны быть направлены на купирование болевого синдрома, уменьшение работы сердца и потребности миокарда в кислороде, ограничение размеров инфаркта миокарда, лечение и профилактику осложнений инфаркта миокарда; используемые для этого лекарственные средства приведены в табл. 6.
Купирование болевого приступа при остром инфаркте миокарда – одна из важнейших задач, поскольку боль вызывает активацию симпатоадреналовой системы и соответственно повышение сосудистого сопротивления, частоты и силы сердечных сокращений. Все это обусловливает повышение потребности миокарда в кислороде и усугубление ишемии. Общепринятая тактика следующая: если предварительный повторный прием нитроглицерина (по 0,0005 г в таблетке под язык) боль не снял, необходима терапия наркотическими анальгетиками.
Препаратом выбора для купирования болевого синдрома при инфаркте миокарда является морфин, обладающий анальгетическим, седативным действием и благоприятным влиянием на гемодинамику вследствие вазодилатирующих свойств. Препарат вводят внутривенно дробно; 1 мл 1% раствора разводят изотоническим раствором натрия хлорида до 20 мл (1 мл полученного раствора содержит 0,5 мг активного вещества) и вводят 2 – 5 мг каждые 5 – 15 мин до полного устранения болевого синдрома либо до появления побочных эффектов (гипотензии, угнетения дыхания, рвоты). Не рекомендуется вводить более 60 мг морфина в течение 12 ч.
Таблица 6
Основные направления терапии и лекарственные средства, применяемые в острейшей стадии инфаркта миокарда
Противопоказания при инфаркте миокарда
Инфарктом миокарда называется клиническое состояние больного, которое обусловлено некрозом участка сердечной мышцы, развивающееся в результате нарушения ее кровоснабжения. Зачастую инфаркт миокарда появляется после окклюзии тромбом просвета одной из коронарных артерий.
Инфаркт определяется группой клинических признаков и диагностируется на основании болевого синдрома (затяжной ангинозный приступ, впервые возникшая, прогрессирующая стенокардия) и изменений ЭКГ. Таким образом, диагноз «острый коронарный синдром» позволяет оперативно оценить объем необходимой неотложной помощи и выбрать адекватную тактику ведения пациентов.
Основным противопоказанием при возникновении инфаркта миокарда является физическая и нервно-психическая нагрузка.
Пациент должен находиться в состоянии абсолютного покоя, соблюдать постельный режим. Он должен быть ограничен от активных движений. Если у больного наблюдается сильная одышка, ему нельзя находиться в лежачем положении, а только в приподнятом.
Следует отметить и тот факт, что после перенесенного инфаркта миокарда противопоказано санаторно-курортное лечение во избежание тяжелых последствий.
Всем, кто перенёс инфаркт и потихоньку встаёт «на ноги», противопоказана работа на садовых и дачных участках в жаркие дни. Не следует ставить перед собой непосильные задачи, которые могут вызвать боли в груди и усугубить состояние здоровья. Помните, что здоровье – это ваше богатство и берегите его!
Предостережения при транспортировке
Транспортировка пациента в стационар проводится в условиях полного покоя, больного следует перевозить в положении лёжа, так как любые физические усилия могут привести к нежелательным и необратимым процессам.
Противопоказанием для транспортировки больного является острая сердечная недостаточность или шоковое состояние. В первую очередь необходимо вывести больного из вышеуказанного состояния, а затем с максимальной осторожностью перевозить в стационар.
Категорически запрещена санитарная обработка пациента при поступлении в стационарное отделение.
Противопоказания к применению лекарственных препаратов
Препарат маннитол не следует применять пациентам, перенесшим инфаркт миокарда, которые страдают почечной недостаточностью, тяжелой недостаточностью кровообращения II и III стадий, дегидратацией клеточного сектора, повышенной кровоточивостью и внутричерепными гематомами.
Коронарная ангиография в большинстве случаев проводится перед хирургическим лечением. Если вмешательства хирургов не требуется, коронарная ангиография противопоказана.
Противопоказания лечебной физкультуры
Пациенту, перенесшему инфаркт миокарда, которому проводится интенсивная терапия, лечебная физкультура не рекомендуется. Также не следует заниматься физическими упражнениями (даже лёгкими) если у больного наблюдается значительная аритмия, температура свыше 38 градусов С, низкое кровяное давление, сердечная недостаточность.
Соблюдение диеты при инфаркте миокарда
Когда речь заходит о диете при инфаркте, то очень важно избегать употребления продуктов, содержащих токсичные вещества, которые пагубно влияют на состояние здоровья пациента. Противопоказаны животные жиры, острая пища. Следует уменьшить потребление сахара. Не рекомендуется курить и полностью исключить употребление спиртных напитков. Диета должна содержать натуральные продукты: соки, фрукты, овощи (в сыром или отварном виде), нежирное мясо.
После перенесенного инфаркта необходимо следить за уровнем холестерина в крови, его повышение пагубно влияет на здоровье больного. В связи с этим противопоказаны молочные продукты, животный жир, печень, яичные желтки, содержащие высокий уровень холестерина.
Отягощают течение заболевания сладкие продукты, которые провоцируют высокую вместимость сахара в крови.
Соблюдение диеты в сочетании с лекарственными препаратами и ограниченной физической нагрузкой поможет человеку, который перенёс инфаркт, значительно быстрее войти в нормальный жизненный ритм.
Биология и медицина
Инфаркт миокарда: лечение, тромболизис
Избирательности тромболитиков придается преувеличенное значение — даже типичный избирательный тромболитик алтеплаза в некоторой степени вызывает генерализованный фибринолиз.
Цель тромболизиса — быстрое восстановление перфузии. Ангиографически ее оценивают по шкале TIMI (сокращенное название клинического испытания Thrombolysis In Myocardial Infarction — Тромболитики при инфаркте миокарда): О — окклюзия. 1 — контраст едва проходит за тромб, не достигая дистальных отделов артерии, 2 — заполнение контрастом замедлено по сравнению с нормой, 3 — нормальная перфузия. Сначала критерием успеха считались степени 2 и 3, сейчас — только 3, поскольку полное восстановление перфузии существенно лучше ограничивает зону инфаркта, сохраняет функцию левого желудочка и улучшает ближайший и долгосрочный прогноз.
Тромболизис, проведенный в первый час после окклюзии. может снизить больничную летальность почти вдвое и существенно уменьшить смертность в течение года. Это достигается за счет ограничения зоны инфаркта и уменьшения числа осложнений: разрыва межжелудочковой перегородки, кардиогенного шока и угрожающих жизни желудочковых аритмий.
Время, в течение которого можно спасти миокард, ограничивается несколькими часами, поэтому тромболизис надо начинать как можно раньше. В целом он наиболее эффективен в первые 1-3 ч (ранний тромболизис). Тромболизис, выполненный через 3-6 ч, дает уже меньший прирост выживаемости, но и через 6-12 ч после окклюзии тромболизис небесполезен, особенно если сохраняются боль в груди и подъем сегмента ST в тех отведениях, где еще нет патологических зубцов Q.
Особенно важен тромболизис при переднем инфаркте, нарушениях гемодинамики и обширном повреждении миокарда по данным ЭКГ.
У лиц старше 65 лет выживаемость увеличивается не так сильно, но поскольку у пожилых летальность выше (15-25%), влияние тромболизиса на выживаемость не зависит от возраста: он предотвращает 16-35 смертей на 1000 леченных больных.
Накапливаются данные в пользу того, что и позднее восстановление перфузии улучшает функцию левого желудочка и повышает выживаемость. Это уже вызвано не ограничением зоны инфаркта, а тем, что улучшаются заживление миокарда, сократимость и коллатеральный кровоток, реже возникают аритмии и растяжение зоны инфаркта. Кроме того, сократимость уснувшего миокарда (сегменты со сниженной перфузией и, как следствие, сократимостью) можно повысить, устранив стеноз путем баллонной коронарной ангиопластики. в частности той артерии, в бассейне которой произошел инфаркт.
Алтеплаза чаще, чем стрептокиназа. полностью восстанавливает перфузию и чуть сильнее улучшает выживаемость. Алтеплазу вводят так: сначала 15 мг в/в струйно, затем 50 мг в/в в течение 30 мин и еще 35 мг в течение 1 ч; стрептокиназу вводят в дозе 1,5 млн ME в/в в течение 1 ч.
Противопоказания и осложнения:
— Абсолютные противопоказания: внутричерепные кровоизлияния в анамнезе (независимо от давности), иные нарушения мозгового кровообращения в течение последнего года, тяжелая артериальная гипертония (систолическое АД больше 180 мм рт. ст. или диастолическое АД больше 110 мм рт. ст.) в момент осмотра, подозрение на расслаивающую аневризму аорты. внутреннее кровотечение (при менструации тромболизис не противопоказан). У пожилых риск тяжелых кровотечений повышен, но возможная польза тромболизиса оправдывает этот риск, особенно если нет противопоказаний и имеется обширный инфаркт.
— Относительные противопоказания: применение антикоагулянтов ( MHO 2,0-3,0 и выше), инвазивные вмешательства и операции менее чем за 2 нед до инфаркта миокарда, реанимация продолжительностью более 10 мин, геморрагическая диабетическая ретинопатия. беременность. геморрагические диатезы. обострение язвенной болезни. тяжелая артериальная гипертония в анамнезе. Если стрептокиназа применялась ранее (от 5 дней до 2 лет), высок риск аллергии к ней, в этих случаях лучше назначить алтеплазу.
Стрептокиназа вызывает аллергические реакции (в том числе тяжелую артериальную гипотонию ) у 2% больных, у 4-10% наблюдается незначительное снижение АД.
Самое частое и тяжелое осложнение тромболизиса — кровотечения. иногда они настолько тяжелые, что требуют переливания крови. Тяжелые кровотечения чаще всего возникают на фоне инвазивных вмешательств, поэтому катетеризацию артерий и вен при тромболизисе надо свести к минимуму. Наиболее опасны внутричерепные кровоизлияния. риск их составляет 0,5-0,7%, у пожилых он выше (после 70 лет — вдвое выше, чем до 65 лет). По данным крупных клинических испытаний, для алтеплазы этот риск несколько выше, чем для стрептокиназы.
Коронарную ангиографию с последующей баллонной коронарной ангиопластикой сразу после успешного тромболизиса проводить всем больным подряд не надо: высок риск того, что из-за отслойки интимы произойдет повторная окклюзия артерии и потребуется экстренное коронарное шунтирование, летальность в таких случаях высокая. Коронарная ангиография показана в следующих случаях:
— при неудаче тромболизиса ( боль в груди и подъем ST сохраняются более 1,5 ч после начала тромболизиса) нужна «аварийная» ангиопластика;
— при повторной окклюзии ( подъем ST. возобновление боли в груди ) и постинфарктной стенокардии (появление стенокардии в первые дни госпитализации или положительные нагрузочные пробы при выписке) нужна плановая ангиопластика.
В зависимости от расположения стенозов и их количества иногда следует предпочесть коронарное шунтирование.
Какие есть противопоказания при занятиях по системе Норбекова
Источник
