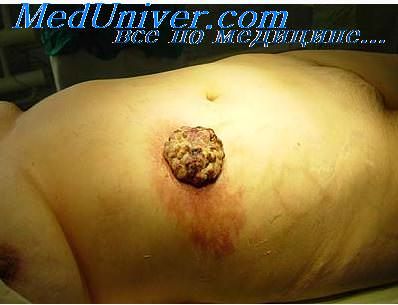
Какие противопоказания к оперативному вмешательству
Показания и противопоказания к оперативному лечению опухолей.Показаниями для хирургического лечения являются новообразования небольшого размера — диаметром до 2 см, эпителиальные новообразования кожи, развившиеся на фоне руб-цовой ткани, радиорезистентные опухоли. Как правило, хирургический метод лечения может быть рекомендован при кожном роге, опухолях из придатков кожи, гигантской кондиломе Бушке—Левенштейна, базальноклеточном раке, плоскоклеточном раке кожи и ряде дру гих злокачественных новообразованиях. Частота рецидивирования эпителиальных новообразований кожи после их хирургического иссечения при сроках наблюдения в течение 5 лет варьируется от 6,8 до 41,4%, а при сроке наблюдения до 10 лет — от 16 до 50%. Столь существенные различия в частоте рецидивирования после хирургического метода лечения (хотя это относится и ко всем методам лечения) обусловлены различиями размеров новообразований, клинико-мор-фологических форм, степени инвазии, лока-изации и доступности новообразования для полного хирургического иссечения. Так, при диаметре базалиомы менее 2 см рецидив после хирургического лечения наступает в 0,5%, при диаметре от 2 до 4 см — в 10%, при диаметре, превышающем 4 см, и наличии явлений деструирующего роста в подлежащие тка-ни — в 22% случаев. Чаще всего рецидивирует базальноклеточный рак с краевой инфильтрацией и инфильтрирующие формы со склерозированием опухоли, расположенные на коже носа (40%), щек и периорбиталь-ной области (соответственно 21 и 18%), а также волосистой части головы (10%). Как было отмечено ранее, одним из главных принципов хирургического иссечения эпителиальных новообразований кожи является обязательное иссечение опухоли в пределах здоровой гкани, при базалиоме и кератоакантоме следует отступать на 0,5-1,0 см. а при плоскоклеточном раке кожи и базалиоме типа ulcus rodens — на 1-2 см от края опухоли. В ряде случаев при обширных очагах поражения для закрытия раневого дефекта применяются кожно-пластические операции, которые осуществляются, в основном, путем пересадки кожи на питающем лоскуте или с использованием свободного кожного лоскута. Наиболее часто встречающимся осложнением после хирургического метода лечения является формирование келоидного рубца, который развивается примерно в 11% случаев. С целью предотвращения этого осложнения следует учитывать ряд факторов, способствующих его развитию. В частности, хирургическое вмешательство не следует проводить ранее чем через год после окончания приема изотретиноина. К развитию келоида предрасполагают и анатомические особенности — он чаще развивается после хирургических вмешательств на участках кожи, испытывающих натяжение или непосредственно покрывающих костные выступы, а также на верхней части рук, спины, грудине, плечах, углу нижней челюсти и мочке уха.
Противопоказаниями для хирургического метода лечения эпителиальных новообразований кожи являются сахарный диабет, непереносимость обезболивающих средств, а также невозможность технически полного иссечения опухоли ввиду особой ее локализации (периорбитальная область, нос и ушные раковины). После хирургического удаления опухоли косметический эффект обычно бывает очень хорошим. Однако этот метод не предотвращает развития рецидивов. В частности, после хирургического иссечения рецидивируют от 3.4 до 55% базалиом. Исключительно важным обстоятельством при хирургическом иссечении является использование метода микроскопического контроля краевой зоны опухоли, удаленной в момент оперативного вмешательства. При удалении опухоли под гистологическим контролем удается получить наименьший процент рецидивов — 4,5%. Метод «микрографической хирургии по Мохсу», разработанный в 1936 г. F.E. Mohs, является самым аккуратным методом удаления злокачественной опухоли, обеспечивающим контролируемое серийное микроскопическое исследование ткани, взятой непосредственно у больного и зафиксированной химическим способом in situ при помощи пасты с хлоридом цинка. Ткань для замораживания, получения срезов и последующей микроскопии систематически удаляется по специальной схеме до тех пор пока в срезе не перестают определяться признаки злокачественной опухоли. Методика операции по Мохсу. В зоне расположения опухоли хирургическим лезвием, наклоненным под углом 45°, иссекается блюдцеобразный кусочек ткани. При традиционном хирургическом удалении, в отличие от метода Мохса, разрез проводится перпендикулярно коже. Взятый биоптат разрезается на части, как пирог. Срезы маркируют и помещают в специальный контейнер (чашку Петри) Используя рисованное изображение пациента, составляют карту для точного нанесения участка, откуда была взята ткань опухоли. После этого ткань передают гистологу, который производит гистологические срезы в горизонтальной плоскости таким образом, чтобы ткани, лежащие в глубине, и периферические края кожи вокруг всей опухоли стали доступными для микроскопического исследования. При обнаружении опухоли удаляют дополнительные слои ткани, операция же продолжается до тех пор, пока хирург не достигает слоя, свободного от опухолевых клеток. Процедура «микрографической хирургии по Мохсу» весьма сложна, требует большой точности и специального обучения хирургов. Обычно она проводится амбулаторно, под местной анестезией. Вмешательство может состоять из нескольких циклов. Метод чаще используется при лечении опухолей лица и при других важных в косметическом отношении локализациях, а также при рецидивирующих раках кожи, особенно в случаях, когда раковые клетки продолжают находиться в рубце и границу рецидивирующей опухоли нельзя определить точно. Он показан при склеродермоподобной базалиоме, выбухающей дерматофибросаркоме; базалиоме и плоскоклеточном раке кожи, располагающихся в местах, где велика вероятность рецидива (носогубная складка, внутренний угол глаза, ушная раковина и др.) или в местах, где необходимо максимальное сохранение здоровой ткани (кончики крыло носа, губа, ухо, головка полового члена и др.). – Также рекомендуем “Кюретаж. Электрокоагуляцию.” Оглавление темы “Принципы лечения опухолей кожи.”: |
Источник
Общие требования к хирургическим вмешательствам (операциям)1. Основные предоперационные исследования. Перед любой хирургической операцией должны быть проведены следующие исследования: 2. Абсолютные противопоказания к операции: 3. Относительные противопоказания к операции. Относительные противопоказания возникают при несоответствии между необходимостью хирургического лечения, вызванной заболеванием, объемом предполагаемой операции и риском невмешательства. Это несоответствие во многом определяется местными и временными факторами. Противопоказания, относящиеся исключительно к видеоассистированным эндоскопическим операциям, постоянно пересматриваются. В отношении онкологических операций и вмешательств при септических состояниях необходима дополнительная сдержанность. 4. Общая информация о пациенте и согласие: а) Информация о ходе лечения: продолжительность госпитализации, необходимость в интенсивной терапии, дренажи, необходимость в активном сотрудничестве при физиотерапии, дыхательные упражнения и т.п. б) Отказ от некоторых вредных привычек в период госпитализации, особенно от курения (если необходимо, внесите запись в историю болезни или в форму согласия). в) Общие сведения о пациенте и согласии на операцию:
5. Операционные стандарты: а) Предоперационные: б) Интраоперационные: в) Послеоперационные: 6. Лапароскопические операции: Для экспозиции боковых областей брюшной полости также требуются соответствующие положения. В ходе операции бывает необходимо несколько раз изменить положение пациента, что требует его стабильной фиксации на операционном столе. – Также рекомендуем “Как правильно держать и использовать скальпель?” Оглавление темы “Советы молодым хирургам”:
|
Источник
17.03.2010, 19:46 | ||||
| ||||
Противопоказания к оперативному вмешательству. Какие кардиологические проблемы могут являться противопоказанием для оперативного вмешательства (в частности для наркоза)? Ну примерный список может кто-нибудь озвучить? Если артериальная гипертензия, то какие цифры? Если нарушения ритма, то какие именно (допустим частые желудочковые экстрасистолы)? Стенакардия напряжения (например ФК 3)? |
19.03.2010, 02:00 | |||
| |||
Противопоказаниями к плановому оперативному лечению являются не сами по себе хронические заболевания, а отсутствие контроля над ними. То есть, если есть артериальная гипертензия – пациент должен получать ЭФФЕКТИВНУЮ антигипертензивную терапию, частые желудочковые экстрасистолы не пройдут. Комментарии к сообщению: audovichenko одобрил(а): но можно написать – “соматически, на момент осмотра – противопоказаний к хирургическому лечению нет” |
19.03.2010, 09:58 | |||
| |||
Терапевт, на мой взгляд, должен писать заключение: Диагноз и рекомендации для пациента, а врач-анестезиолог или хирург (лечащий) принимает решение. И спихивание ответственности на терапевта пройти не должно. Существуют шкалы быстрой оценки сердечно-сосудистого периоперационного риска. Здесь терапевт может поучаствовать вполне. |
19.03.2010, 23:18 | |||
| |||
Ну если пациент кардиологический, то спихивание ответственности на кардиолога произойти должно. Не даром отдельный guideline |
19.03.2010, 23:19 | ||||
| ||||
Показания и противопоказания к операции простатэктомии (пример условный) кардиолог оценивать не может. Может он оценивать кардиологический риск вмешательства. Если кардиологичекий риск высокий – оператор должен быть смелым парнем (извините за сексизм). |
27.03.2010, 16:48 | ||||
| ||||
Цитата: Сообщение от Gilarov Показания и противопоказания к операции простатэктомии (пример условный) кардиолог оценивать не может. Может он оценивать кардиологический риск вмешательства. Если кардиологичекий риск высокий – оператор должен быть смелым парнем (извините за сексизм). Уважаемый Михаил Юрьевич, а если смелый (и умелый) парень – кардиохирург, то не может быть кардиохирургических больных (я не имею в виду сопутствующие заболевания) которым он бы отказал? Извинте за любопытство, мой вопрос не совсем по теме. |
27.03.2010, 18:14 | ||||
| ||||
Я не совсем понял вопрос. Думаю, что может и отказать. Из суеверия. |
27.03.2010, 20:34 | ||||
| ||||
Цитата: Сообщение от Gilarov Я не совсем понял вопрос. Думаю, что может и отказать. Из суеверия. Извините, я имел в виду существует ли такое поражение коронарного русла или миокарда при котором реваскуляризация опаснее консервативного ведения? Или просто технически невозможна. |
28.03.2010, 00:22 |
Цитата: Сообщение от ostroumov Извините, я имел в виду существует ли такое поражение коронарного русла или миокарда при котором реваскуляризация опаснее консервативного ведения? Или просто технически невозможна. Конечно, когда риск оперативного вмешательства превышает риск смерти от ИБС. |
28.03.2010, 07:50 | ||||
| ||||
Цитата: Сообщение от tourunov Конечно, когда риск оперативного вмешательства превышает риск смерти от ИБС. Спасибо! А нельзя ли поподробнее, когда это бывает? |
28.03.2010, 09:14 | |||
| |||
Цитата: Сообщение от ostroumov Спасибо! А нельзя ли поподробнее, когда это бывает? Коллега ostroumov, наверное шутит. |
28.03.2010, 12:25 | ||||
| ||||
Цитата: Сообщение от Max_ Коллега ostroumov, наверное шутит. Никаких шуток. Просто насущный интерес. Пока что случаев, когда риск оперативного вмешательства превышает риск смерти от ИБС, на этом форуме не встречал. Наверное был невнимателен? |
31.03.2010, 06:30 |
Цитата: Сообщение от ostroumov Или все зависит только от смелости и умения кардиохирурга и анастезиологов? Мне кажется, только смелости и умения кардиохирурга может не хватить при серьезном поражении дистального русла. |
31.03.2010, 17:15 | |||
| |||
Риск смерти от АКШ равен или превышает риск смерти от ИБС. если вмешательство проводится при показаниях ниже 1 класса. PS. Для тех кто не шутит. |
09.04.2010, 19:35 | ||||
| ||||
Цитата: Сообщение от khaertin Риск смерти от АКШ равен или превышает риск смерти от ИБС. если вмешательство проводится при показаниях ниже 1 класса. PS. Для тех кто не шутит. Извините за настойчивость (упрямство и т.д…). Пожалуйста приведите конкретно классификацию о которой речь, и/или скажите конкретно, что Вы подразумеваете под “показаниями ниже 1 класса”? P.S. Спасибо Dr.Nathalie! |
Источник