Кроме того противопоказанием к приему
В этой статье мы рассмотрим наиболее частые ошибки при приёме лекарственных препаратов. В большинстве случаев пациенты не уделяют внимание рекомендациям врача и режиму приёма лекарства, а зря – эффективность лечения от этого может снижаться, полностью исчезать или даже приносить вред.
Эти ошибки приёма лекарственных препаратов можно разделить на 3 группы.
1. Приём лекарственных препаратов при серьёзных заболеваниях без назначения врача. Самолечение.
Ну да, если у вас головная боль, вы можете принять обезболивающее, НПВС (нестероидные противовоспалительные препараты), например парацетамол или ибупрофен. Если вы поранились, вы можете использовать перекись водорода. Если у ребёнка запор, то можете использовать сироп лактулозы. При сердечных приступах можно принять нитроглицерин (не валерьянку, которая не работает, но может вызывать токсические поражения печени; не валидол, который просто освежает дыхание и больше никак не действует; не корвалол или валокордин, которые содержат фенобарбитал, а именно нитроглицерин, который реально помогает).
Но если у вас воспаление лёгких (пневмония), острая боль в животе (кстати, при болях в животе нив коем случае нельзя принимать обезболивающие, спазмолитики можно, но без обезболивающих компонентов, т.к. картина заболевания будет размыта, и врачу практически невозможно будет поставить правильный диагноз), если у вас другие серьёзные заболевания или возникли симптомы, с которыми вы раньше не сталкивались и не знаете, что в этом случае делать – обязательно к врачу. Никакого самолечения!
2. Прекращение приёма лекарств не пройдя весь курс лечения.
Особенно это касается антибиотиков и препаратов, которые назначаются курсом. Если вам назначили приём препарата 10 дней, то значит этот период и нужен для того, чтобы полностью избавиться от болезни. Не надо прекращать приём препарата, если вам стало легче. Нужно обязательно пропить назначенное лекарство до конца, пройти полный курс лечения.
Если вам назначили принимать антибиотик 7 дней, то и нужно принимать ровно 7 дней. Если вы прекратите его приём раньше (например, на 5 день вам стало легче и вы прекратили принимать антибиотик: “Мне уже лучше, зачем я буду травить свой организм, губить микрофлору своего кишечника”), так вот, если вы прекратите приём антибиотика не пройдя весь назначенный курс лечения, то в организме останутся бактерии, которые не убиты антибиотиком до конца – останется “элита”, самые стойкие, самые крепкие, самые приспособленные к этому антибиотику бактерии, и потом они начнут размножаться, и при следующем возникновении заболевания, этот антибиотик на них не подействует. Кроме того, вы не только оставляете в своём организме самые злобные, самые крепкие бактерии, но и можете заразить ими других людей, ваших детей, наконец. Хорошо об этом подумайте! Именно поэтому нужно пройти весь курс лечения полностью – чтобы полностью убить всех возбудителей болезни.
3. Нарушение режима приёма лекарств по дозированию, времени и зависимости от приёма пищи.
Если лекарство нужно принимать во время еды, то его нельзя принимать на голодный желудок. Если нужно принимать за полчаса до еды, то нужно кушать через полчаса после приёма препарата. Если препарат нужно принять через 1 час после еды, то покушать за 1 час до приёма лекарства. Всё просто. Эти инструкции по приёму лекарств в зависимости от приёма пищи дают не просто так. Одни лекарства нельзя принимать на голодный желудок, потому что они раздражают слизистую желудка, другие принимают вне приёма пищи, потому что компоненты пищи могут помешать их усвоению, и т.п. Короче, нужно принимать препарат строго по назначенной схеме.
Теперь о периодичности приёма.
Особо строго нужно подходить к приёму лекарств, вещества которых должны находиться в крови в определённой концентрации, и концентрацию эту нужно поддерживать приёмом лекарства строго по часам. Яркий пример такой необходимости – антибиотики. Уровень их концентрации в крови должен быть постоянным для того, чтобы постоянно губительно действовать на бактерии, вызвавшие заболевание. Если уровень концентрации антибиотика будет ниже необходимого, то этого будет недостаточно для подавления и уничтожения бактерий, будут развиваться устойчивые к этому антибиотику формы бактерий. Если уровень антибиотика будет выше необходимого, то бактерии будут гибнуть, но и губительное действие на клетки собственного организма, побочные эффекты, нагрузка на печень и почки тоже будет высокой. Нужно строго соблюдать дозировку и время приёма.
Если приём антибиотика вам назначили по 250 мг 3 раза в день после еды продолжительностью 10 дней, то нужно 10 дней глотать после еды таблетку массой 250 мг строго 3 раза в день. А теперь разберёмся, что значит “3 раза в день”?
3 раза в день – это значит каждые 8 часов. В сутках у нас 24 часа. Делим их на 3 части. Получается 8 часов. 24 часа / 3 раза = 8 часов. То есть принимать нужно строго каждые 8 часов. Например, в 7 утра (07:00), в 3 часа дня (15:00) и в 11 вечера (23:00). Это нужно для поддержания в крови постоянного уровня антибиотика. Это очень важно!
2 раза в день. Сутки (24 часа) делим на 2 = 12. То есть принимать нужно каждые 12 часов. Например, в 10:00 и 22:00.
Если 4 раза в день, то 24/4=6. То есть каждые 6 часов. Например, в 06:00, 12:00, 18:00 и 00:00.
Также лекарственные препараты нужно правильно хранить, следить за сроком годности, нельзя раскрывать капсулы, нельзя таблетку делить на части (потому что в разных частях таблетки может быть разная концентрация действующего вещества; покупать нужно таблетки в нужной дозировке), нельзя запивать грейпфрутовым соком (т.к. он увеличивает способность лекарства проникать в организм, что приведёт к передозировке), запивать нужно чистой водой.
На заметку: В современной цивилизованной медицине инъекции (введение препаратов уколами) практически не используются. Препараты назнают в форме таблеток, сиропов, растворов и т.п. В особенности детям. Никогда не позволяйте вашему ребёнку колоть попу! Если нужно сделать укол, то только в мышцу бедра! Если медик попытается сделать укол ребёнку в попу, то остановите его и потребуйте сделать укол правильно – в мышцу бедра.
Дело в том, что при уколе в ягодицу есть вероятность повредить седалищный нерв, кровеносный сосуд или попасть в жировую ткань (подкожную клетчатку), что вызовет воспаление. Кроме того, прививка в бедро вызывает больший иммунный ответ и лучше формирует иммунитет, чем прививка в ягодицу.
Если медик потянет руки с шприцем к попе вашего малыша, то можете бить по рукам и требовать сделать укол правильно – в бедро.
Уколы делают только в исключительных случаях – тогда, когда другого способа ввести лекарство в организм нет (например, свеча не всасывается, потому что сосуды в прямой кишке спазмированы из-за высокой температуры, а проглотить лекарство не получается из-за рвоты или при очень высокой температуре, когда оно не всасывается из желудка вследствие спазма сосудов, или лекарство будет негативно действовать на желудочно-кишечный тракт, например, при язве и т.п.). Уколами осуществляется вакцинация, потому что это единственный способ введения вакцины (исключение – пероральная вакцина от полиомиелита, она вводится через рот). Также уколом вводится адреналин при анафилактическом шоке, потому что ввести лекарство нужно срочно.
Итак, принимать лекарства нужно правильно. И тогда ваше лечение будет максимально эффективным, болезнь отступит намного быстрее, и будет вам счастье 🙂
Следите за вашим здоровьем и вовремя обращайтесь к врачу.
Не занимайтесь самолечением – это может быть опасно!
Желаю всем здоровья и долголетия! 🙂 Понравилась статья?Подписывайтесь на канал, ставьте лайки, делитесь публикацией в социальных сетях (кнопки соц. сетей справа). Приглашаю вас в сообщества: Facebook | Вконтакте | Одноклассники
Источник
Минздрав утвердил девятую версию рекомендаций по диагностике и лечению новой коронавирусной инфекции. Основные изменения касаются маршрутизации и амбулаторного лечения пациентов.
Согласно девятой версии временных рекомендаций Минздрава по диагностике и лечению COVID-19, амбулаторное лечение могут проходить пациенты с легким течением инфекции, взрослые со среднетяжелым течением при отсутствии факторов риска.
Принципы и схемы терапии:
- Для лечения COVID-19 могут быть использованы пять препаратов: фавипиравир, ремдесивир, умифеновир, гидроксихлорохин (с азитромицином или без него) и интерферон-альфа.
- Применение ремдесивира возможно только в стационаре.
- Ремдесивир следует использовать при сатурации 94% и ниже, когда требуется кислород, проведение ИВЛ или ЭКМО.
- До подтверждения диагноза в лечении легких форм Минздрав по-прежнему рекомендует препараты для лечения сезонных ОРВИ: интраназальный интерферон-альфа, индукторы интерферона, противовирусные препараты с широким спектром активности.
- В амбулаторных условиях профилактические дозы низкомолекулярного гепарина или нефракционированный гепарин должны получать пациенты:
- с ограниченной подвижностью,
- ТГВ/ТЭЛА в анамнезе,
- злокачественным новообразованием,
- крупной операцией или травмой в предшествуюший месяц,
- тромбофилией,
- старше 70 лет,
- сердечной, дыхательной недостаточностью,
- ожирением,
- системным заболеванием соединительной ткани,
- получающие гормональную заместительную терапию или пероральные контрацептивы.
- В схемы лечения амбулаторных пациентов могут быть включены прямые пероральные антикоагулянты: апиксабан или ривароксабан.
- При наличии признаков бактериальной суперинфекции в схему лечения на 5—10 дней включают один из антибиотиков: амоксициллин+клавулановая кислота, амоксициллин, азитромицин, левофлоксацин, моксифлоксацин, кларитромицин.
Таблица 1. Схемы лечения COVID-19 в амбулаторных условиях
Легкое течение | 1. фавипиравир/гидроксихлорохин/умифеновир 2. ИФН-α, интраназальные формы 3. парацетамол |
Среднетяжелые формы (без пневмонии) | 1. фавипиравир или гидроксихлорохин 2. ИФН-α, интраназальные формы 3. парацетамол 4. ривароксабан или апиксабан (при наличии факторов риска тромбообразования) |
Среднетяжелые формы (с пневмонией) | 1. фавипиравир/гидроксихлорохин 2. ривароксабан или апиксабан (при наличии факторов риска тромбообразования) 3. дексаметазон или преднизолон или метилпреднизолон по показаниям 4. ИФН-α, интраназальные формы 5. парацетамол |
Таблица 2. Схемы лечения COVID-19 в условиях стационара
Легкие формы | 1. фавипиравир/гидроксихлорохин/умифеновир 2. ИФН-α, интраназальные формы 3. антикоагулянтный препарат 4. НПВП по показаниям |
Среднетяжелые формы | 1. фавипиравир/ремдесивир/гидроксихлорохин 2. барицитиниб или тофацитиниб 3. антикоагулянтный препарат 4. НПВП по показаниям |
1. фавипиравир/ремдесивир/гидроксихлорохин 2. олокизумаб или левилимаб 3. антикоагулянтный препарат 4. НПВП по показаниям | |
При лихорадке выше 38°C более трех дней в схемы включается антибиотик | |
Тяжелые формы (пневмония с дыхательной недостаточностью и ОРДС) | 1. фавипиравир 2. тоцилизумаб или сарилумаб 3. антикоагулянтный препарат 4. НПВП по показаниям |
При лихорадке выше 38°C более трех дней в схемы включается антибактериальная терапия | |
Цитокиновый шторм | 1. метилпреднизолон/дексаметазон 2. тоцилизумаб или сарилумаб 3. антикоагулянтный препарат |
1. метилпреднизолон 2. канакинумаб 3. антикоагулянтный препарат | |
При наличии противопоказаний к применению генно-инженерных биологических препаратов: 1. метилпреднизолон или дексаметазон 2. антикоагулянтный препарат | |
При наличии противопоказаний к применению глюкокортикоидов: 1. тоцилизумаб или сарилумаб или канакинумаб 2. антикоагулянтный препарат |
Источник
Плюсы вакцинации
Прививки не препятствует попаданию вируса или болезнетворной бактерии в организм привитого человека . Вакцины защищают нас от болезней иначе. Они тренируют иммунную систему до того, как она столкнется с той или иной инфекцией. Вакцинные препараты содержат в себе своего рода болезнь в миниатюре. Заболеть после прививки нельзя, но обзавестись иммунитетом — можно. В ответ на введение вакцины в нашем организме вырабатываются специфические антитела и иммунные клетки памяти, позволяющие иммунитету эффективно бороться с опасными микробами при встрече с ними в будущем. Эта тактика чрезвычайно эффективна. По данным Всемирной организации здравоохранения (ВОЗ), вакцинация спасает жизни более 2 миллионов человек каждый год.
Что касается прививки от гриппа, то по результатам исследования Центров США по борьбе с болезнями и их профилактике 2017 года, вакцина от гриппа снижает количество смертей от вируса гриппа на 52–79%. Вакцинация также значительно сокращает количество госпитализаций пациентов с диагнозом «грипп», а значит, болезнь у привитых людей проходит не так тяжело, как у непривитых.
Важно! Вакцины против гриппа могут иметь разный состав и отличаться по своей эффективности. Состав интересующих вас препаратов можно узнать на официальных сайтах компаний-производителей. Подробнее о том, какими бывают противогриппозные вакцины, читайте в статьях «Прививки от гриппа в 2020-2021 году» и «Прививки от гриппа».
Ошибочно считать грипп легкой инфекцией. Иногда грипп становится причиной очень серьезных осложнений, среди которых — вторичная бактериальная пневмония, которая требует отдельной терапии антибиотиками, протекает очень тяжело и отвечает за смерти 25% больных гриппом.
Особенно опасен грипп для беременных женщин, детей младше 5 лет и пожилых людей. У этих категорий граждан заболевание чаще проходит в тяжелой форме. У беременных инфекция может способствовать мертворождению или преждевременным родам. Поэтому прививка от гриппа показана всем женщинам, планирующим беременность, а также всем непривитым беременным женщинам, начиная со II триместра беременности.
В группу риска по гриппу также входят:
- раковые больные,
- больные СПИДом и ВИЧ,
- астматики,
- диабетики,
- люди с хроническими заболеваниями легких и сердца.
Медицинские работники, военнослужащие, школьники и студенты подвержены заражению гриппом больше других. Первые — потому, что часто контактируют с больными, остальные — потому, что существуют в тесных коллективах. Кроме того, что вакцинация снижает риск заболеть и позволяет избежать опасных последствий гриппа, при условии широкого применения (когда привитых в обществе — более 60-70%), она защищает тех, кому противопоказаны прививки в силу тех или иных причин. Так как вакцина снижает риск заражения, люди, которым нельзя делать прививку от гриппа, находясь в обществе привитых, рискуют меньше (рис. 1).
 Рисунок 1. Преимущества вакцинации против гриппа. Статистика в США. Источник: СDC
Рисунок 1. Преимущества вакцинации против гриппа. Статистика в США. Источник: СDC
Противопоказания
Вакцины против гриппа легко переносятся. В основе большинства препаратов лежат либо части разрушенных вирусов гриппа А и В, либо их отдельные белки-антигены, способные вызывать иммунный ответ. Так кому же нельзя вводить противогриппозные вакцины? Противопоказания к вакцинации могут быть абсолютными (постоянными), временными (относительными), а также возрастными.
Абсолютные противопоказания
Среди тех, кому нельзя ставить прививку против гриппа:
- люди с аллергией на яичный белок (при производстве многих противогриппозных вакцин используют куриные эмбрионы);
- люди с выраженнымиреакциями и поствакцинальными осложнениями после введения предыдущих доз вакцины. Это достаточно редкое явление, однако при наличии негативных реакций на первую дозу вакцины в дальнейшем этот препарат использовать не рекомендуют.
Сильной реакцией на введение вакцины считается температура выше 40℃, а также отек или покраснение (гиперемия) в месте инъекции больше 8 см в диаметре. А поствакцинальные осложнения — это, например, сильнейшая аллергическая реакция (анафилактический шок).
Временные причины для отвода
Временные (относительные) противопоказания — это обострения хронических заболеваний или наличие каких-либо острых инфекций. Так как при вакцинации в организм человека вводят вирусные антигены, воздействующие на иммунную систему, врачи не допускают в прививочный кабинет людей, чей иммунитет уже сражается с другим патогеном.
Как только человек выздоравливает или у него проходит обострение хронического заболевания, можно вводить вакцину (как минимум, через 2–4 недели после выздоровления). Если у больного была нетяжелая форма ОРВИ или острого кишечного заболевания, в прививочный кабинет отправляют сразу после стабилизации температуры.
Временно противопоказаны прививки также детям до шести месяцев и беременным женщинам в первом триместре. Дети после шести месяцев и беременные во втором и третьем триместрах должны прививаться обязательно. Они входят в группу риска, так как подвержены наиболее тяжелому протеканию инфекции. Дети уязвимы перед вирусом гриппа даже больше, чем взрослые. У взрослого в отличие от ребенка может сработать антигенный импринтинг: если человек уже болел вирусом гриппа, его организм может использовать уже имеющуюся иммунную память в ответ на атаку вируса и активировать защиту.
Важно! В случае с живой вакциной против гриппа беременность является абсолютным противопоказанием к проведению вакцинации, независимо от срока. ВОЗ также не рекомендует вводить беременным живые противогриппозные вакцины. Лучшим решением будет инактивированная вакцина или сплит-вакцина. Они не содержат мертиолят (соединение на основе ртути, используемое как консервант в некоторых вакцинах) и подтвердили свою безопасность.
Возрастные ограничения
Младенцев вакцинируют против гриппа, начиная с возраста 6 месяцев, так как иммунитет матери действует примерно до полугода с рождения малыша. Пока организм ребенка защищен материнскими антителами, эффект вводимой вакцины значительно ниже, вводить ее не рекомендуется.
Факт!
Детям от 6 месяцев и до 2 лет (до 9 лет в случае введения им вакцины впервые) рекомендованы 2 дозы противогриппозной вакцины с интервалом 4 недели, так как вторая доза увеличивает для них эффективность иммунизации.
Предела верхней возрастной границы для вакцинации против гриппа не существует. Исключения составляют случаи, когда производитель вакцины в инструкции указывает предельный возраст. В любом случае, перед вакцинацией следует проконсультироваться с лечащим врачом.
Важно! Существует также список ложных причин отводов от прививок. К ним относят: астму, дисбактериоз, состояние анемии, поствакцинальные осложнения в семье и другие. Позиция Минздрава России в этом отношении достаточно жесткая: следование таким противопоказаниям свидетельствует о некомпетентности врача.
Возможные побочные явления и осложнения
Как и у любого медицинского препарата, у вакцин против гриппа есть побочные эффекты. Их разделяют на серьезные и несерьезные.
Несерьезные реакции после вакцинации незначительны и считаются нормальными. Так, температура тела после иммунизации может повыситься, но не более чем на 0,5℃, горло — покраснеть. В месте инъекции может возникнуть отек (не более 8 см в диаметре). Человеку может показаться, что он начинает заболевать. Могут болеть мышцы или голова, аппетит — снизиться. Такие побочные поствакцинальные реакции наступают либо немедленно в кабинете при введении вакцины, либо в течение первых трех дней и обычно не требуют особого внимания.
Живая гриппозная вакцина может вызывать еще и симптомы ОРВИ: кашель, боль в горле, насморк, заложенность носа, общее недомогание и потерю аппетита. Они могут держаться до 6 дней после вакцинации. Но живые вакцины сейчас используют редко. Предпочтение врачи отдают инактивированным вакцинам, которые переносятся легче и быстрее.
Самое серьезное последствие ― это, конечно же, анафилактический шок. Он требует немедленных реанимационных действий.
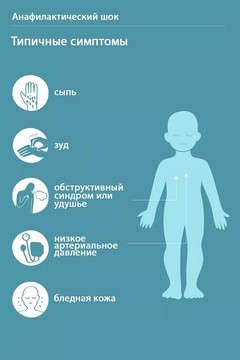
Это состояние может начаться сразу после начала введения вакцины вплоть до нескольких минут после ее введения и имеет яркие признаки (рис. 2):
- бледность, холодный пот;
- затрудненность дыхания, отек горла;
- вялость, потеря сознания, в редких случаях – судороги;
- отек, покраснение, сыпь на коже.
 Рисунок 2. Признаки анафилактического шока. Источник: Verywell
Рисунок 2. Признаки анафилактического шока. Источник: Verywell
Аллергическая реакция на противогриппозные вакцины может быть связана с аллергией на белок яйца, если препарат получен на основе вирусов, выращенных на куриных эмбрионах, хотя в последние годы в ряде исследований была показана безопасность этих вакцин даже для аллергиков (вирусные белки для них проходят тщательную очистку). Не стоит бояться вакцин из-за возможности развития сильной аллергической реакции. Практически любой продукт потенциально может вызвать анафилактический шок у человека с предрасположенностью. Узнать причину и спрогнозировать его начало очень трудно, если только пациент не знает, на что конкретно у него аллергия. В противном случае возникновение аллергии невозможно предсказать заранее. К счастью, аллергия и анафилактический шок в ответ на вакцины — это очень редкое явление. Гораздо чаще люди сталкиваются с аллергией на обычный аспирин, антибиотики (особенно на пенициллин) или анестетик, который использует стоматолог.
В медицинском сообществе вакцинацию против гриппа иногда связывают с возникновением синдрома Гийена-Барре. Это состояние, когда иммунная система уничтожает собственные нервы. Оно сопровождается слабостью, потерей чувствительности, слабыми параличами рук, ног и мышц лица. Но доказана связь этого синдрома только с живой гриппозной вакциной против вируса H1N1 (вирус гриппа А). Но, опять же, подобные препараты, содержащие живые ослабленные вирусы гриппа, сегодня используют редко. Для других вакцин достоверных подтверждений нет.
Что вызывает синдром Гийена-Барре
По данным ВОЗ, причиной возникновения синдрома Гийена-Барре может быть любая инфекция — бактериальная или вирусная. Он может развиться также после вакцинации или хирургического вмешательства.
Очень важно правильно использовать вакцины, хранить и перевозить их при пониженных температурах. Нарушение правил хранения и транспортировки может привести к порче вакцины, а ее введение — к нежелательным реакциям. Эффективность испорченных вакцин может быть значительно снижена или сведена к нулю. Среди других ошибок, которые могут значительно повлиять на эффективность вакцинации:
- нарушение антисептических правил,
- неправильные доза и место введения,
- использование вакцины с истекшим сроком годности.
В крупных кампаниях по иммунизации они неизбежны, но сводятся к минимуму путем тщательного контроля качества всех этапов вакцинации.
Факт!
Взрослым прививки от гриппа делают в плечо, а живые вакцины вводят в нос в виде спрея. Детям врачи ставят прививку в бедро. Дело в том, что при реакции на вакцину врачу легче наложить жгут именно на бедро ребенка.
Наконец, человек может сам спровоцировать поствакцинальную реакцию. Он может забыть о своем хроническом заболевании или наличии аллергии и не сообщить о них доктору перед прививкой. В этом случае ответственность за последствия для здоровья ложится на пациента. У реакций на вакцину могут быть и психосоматические причины. Иногда человек настолько боится либо самой процедуры вакцинации, либо негативных последствий после ее проведения, что его самочувствие начинает ухудшаться. Такая эмоциональная реакция может включать обмороки, головокружение, рвоту.
Как действовать до и после вакцинации
Существует много мифов о том, как нужно готовиться к вакцинации. На самом же деле нужно всегда исходить из самочувствия. Если человек заболел или плохо себя чувствует, следует на время отказаться от прививки. В России вакцинация – дело добровольное.
Здоровому человеку никакая предварительная подготовка, включая сдачу анализов, не нужна. До вакцинации не нужно также пить антигистаминные препараты или избегать обычных физических нагрузок.
Сразу после процедуры обязательно следует подождать у прививочного кабинета около получаса. Это нужно, чтобы врачи смогли быстро оказать необходимую помощь, если возникнет аллергическая реакция. После прививки нежелательны значительные нагрузки на организм. На пару дней лучше отложить тренировки в спортзале, походы в баню или на пляж. Желательно освободить вечер после вакцинации из-за возможного недомогания. Тогда перенести возможные нежелательные поствакцинальные эффекты будет проще.
Я хочу привиться: инструкция
Так как рост заболеваемости гриппом в России начинается осенью, прививаться против этой инфекции лучше в начале сентября. Однако получить вакцину можно и позднее, даже зимой. Если у вас нет обострений хронических заболеваний или острой инфекции, смело отправляйтесь в поликлинику.
- Бесплатно привиться против гриппа можно в любой поликлинике. Возьмите с собой паспорт и полис ОМС.
- Обратитесь к врачу-терапевту. Он осмотрит вас и направит в прививочный кабинет. Обязательно сообщите врачу о наличии у вас аллергий, в частности — аллергии на белок куриного яйца. Узнайте, какой вакциной вас будут прививать.
- В прививочном кабинете врач должен при вас открыть вакцинный препарат и по запросу показать вам упаковку.
- После прививки проведите в медучреждении 30 минут на случай возникновения сильных реакций.
- Соблюдайте все рекомендации врача. В течение 3 дней после вакцинации откажитесь от физических нагрузок, походов в бассейн, в сауну. При наличии повышенной температуры можно принять жаропонижающее средство.
Если вы хотите получить зарубежную вакцину против гриппа, вы можете обратиться в любую коммерческую клинику и узнать, какие препараты доступны в этом году.
Заключение
Вакцинация против гриппа имеет множество плюсов: она значительно снижает риск заболевания и тяжелых осложнений после гриппа. Вакцинация показана всем: взрослым и детям, беременным и людям с хроническими болезнями: раковым больным, ВИЧ и СПИД инфицированным, людям с диабетом, астмой и заболеваниями легких и сердца.
Прививаться от гриппа нельзя только двум категориям людей: тем, у кого аллергия на яичный белок (это относится только к препаратам, полученным с использованием куриных эмбрионов), и тем, у кого были сильные реакции и осложнения после введения этой же вакцины в первый раз (температура выше 40℃, отек и покраснение более 8 см, анафилактический шок и другие).
Побочные реакции после прививки от гриппа — это незначительное повышение температуры (на 0,5℃), красное горло, боль в мышцах, потеря аппетита, головная боль. Эти эффекты абсолютно нормальны и проходят в течение пары дней после прививки. Тяжелыми, но очень редкими последствиями вакцинации являются анафилактический шок, который наступает моментально, а также синдром Гийена-Барре (слабый паралич, потеря чувствительности), который связывают лишь с живой гриппозной вакцины против вируса гриппа А.
Источник
