Кровезаменители показания и противопоказания
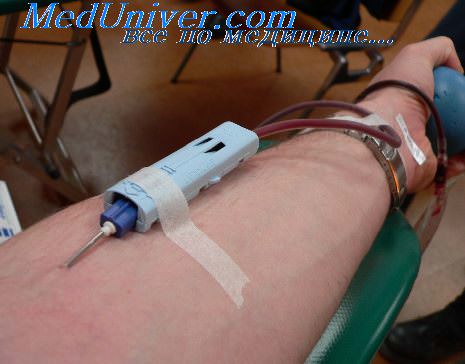
При кровопотере возникает необходимость срочно перелить кровь. Использовать натуральное вещество не всегда удается. Это связано с тем, что врачи не имеют нужного количества времени для проведения всех необходимых тестов на совместимость крови донора и реципиента. В результате у последнего может возникнуть осложнение, вплоть до гемотрансфузионного шока, опасного для жизни. Чтобы этого избежать, в клиниках применяют кровезаменители. Классификация этих веществ позволяет подобрать именно тот вид, который подходит в конкретном случае.
Но что это такое? Кровезаменители – это препараты, замещающие кровь и плазму. Эти жидкости используются в лечебных целях для замещения крови при кровопотерях разной степени с целью быстро восстановить объем циркулирующей крови. Разные виды обладают различными свойствами, к примеру, есть препараты, способные доставлять кислород к тканям, некоторые обладают осмотическим действием, но все они восстанавливают объем циркулирующей крови в сосудистом русле.
Общие свойства
Независимо от понятия кровезаменителей, их классификации, все они должны обладать определенными свойствами. По своим биологическим и физико-химическим свойствам, они должны быть приближены к плазме крови.
Кровезаменители должны обладать следующими свойствами:
- изоионичными свойствами – иметь ионные состав, приближенный к составу плазмы;
- изотоническими свойствами – давление должно быть равно плазме крови (7.7 атм);
- изоосмолярными;
- апирогенными свойствами;
- иммунионертными;
- должны выдерживать определенные режимы стерилизации;
- должны хранится длительное время в обычных условиях.
Помимо этого все кровезаменители должны обладать определенным набором свойств, например, способностью доставлять кислород к тканям организма.
Требования к препаратам
Независимо от классификации кровезаменителям предъявляются следующие требования:
- они не должны быть токсичными;
- не должны кумулировать;
- должны быть простыми в применении;
- не должны вызывать аллергической реакции.
Несмотря на многообразие жидкостей, ни одна из них не может полностью смоделировать функцию крови. Но могут эффективно выполнять одну какую-нибудь функцию или несколько. В первом случае вещество относят к однофункциональным, а во втором – к многофункциональным. Если препарат обладает рядом функций, то его относят к полифункциональным.
Разновидности по группам
Современная классификация кровезаменителей делит все вещества на шесть больших групп. К первой относят гемодинамические препараты или противошоковые. Вторая группа включает дезинтоксикационные, а третья – препараты для парентерального питания.
Есть вещества, предназначенные для коррекции водно-электролитного обмена и кислотно-щелочного равновесия, переносчики кислорода и кровезаменители, обладающие комплексным действием.

Деление по химическому составу
Классификация кровезаменителей по инфузионным растворам делит препараты по химическим свойствам на следующие виды:
- электролитные;
- жировые;
- спиртовые;
- углеводные;
- белковые;
- спиртовые.
Также выделяют препараты комплексного действия.

Шесть групп
Самый правильный метод классификации препаратов крови и кровезаменителей по механизму действия. По этому принципу все вещества делят на шесть больших групп, в каждой из которых имеются свои подгруппы.
Первая группа – противошоковые жидкости. В нее входят препараты на основе декстрана, которые бывают низко-, среднемолекулярными. Это такие вещества, как «Полиглюкин», «Плазмодекс», «Ломодекс», «Гемодекс». В нее же включены препараты желатина – «Желатиноль», «Желофузин» и другие.
Вторая группа – жидкости дезонтоксикационного свойства, используемые в лечении интоксикационных патологических состояний. К этой группе относят препараты, разработанные на основе низкомолекулярных поливинилпирролидона и поливинилового спирта. Это «Гемодез», «Неокомпенсан», «Полидез» и другие.
Третья группа – препараты, предназначенные для парентерального белкового питания. Это смеси аминокислот и белковые гидролизаты. К третьей группе относятся препараты: «Гидролизат казеина», «Аминон», «Полиамин», «Аминопептид».
Четвертая группа – регуляторы кислотно-щелочного состава и водно-солевого обмена. Сюда относятся солевые растворы, такие, как «Лактасол», «Ацесоль», «Трисоль», «Рингер лактат».
Жидкости, способные переносить кислород. Препараты, относящиеся к этой группе, находятся на стадии разработке. Сюда включены:
- растворы гемоглобина – очищенные примеси концентрированных гемоглобинов, которые обеспечивали жизнь обескровленным животным на протяжении нескольких дней;
- эмульсии фторуглерода – модель разработана таким образом, чтобы вещество могло доставлять кислород к тканям.
По классификации кровезаменителей, 6 группа – это вещества, обладающие комплексным действием. Эта группа имеет три подгруппы. В первую входят растворы гемодинамического и дезинтоксикационного действия, разработанные на основе полиглюкина, реополиглюкина и лактасола. Итоговые препараты обладают усиленным противошоковым свойством.
На основе полиглюкина ученые получили вещество – полифер, усиливающее эритропоэз. Также был получен реоглюман – вещество, обладающее диуретическим, реологическим действием.

Применение
В зависимости от классификации кровезаменителей, показания к применению разных жидкостей различны. Препарат «Полиглюкин», относящийся к среднемолекулярным противошоковым препаратам, способен циркулировать в кровеносном русле до четырех суток, постепенно покидая его. После введения, препарат начинает активно притягивать в русло тканевую жидкость, тем самым повышая артериальное давление.
Показаниями к применению жидкости являются:
- Шок травматический.
- Острая кровопотеря.
- Шок ожоговый.
- Шок операционный.
- Циркуляционная недостаточность, возникающая при различных патологиях.
Противопоказаний к использованию препарата нет, за исключением случаев, когда нельзя допускать резкого скачка АД, из-за которого может продолжиться кровотечение.

Другие препараты
Механизм лечебного действия кровезаменителя, классификации низкомолекулярных поливинилпирролидонов, связан с выведением токсинов из организма, улучшением микроциркуляции, а также с ликвидацией стаза эритроцитов. Этими свойствами обладает препарат «Гемодез». Его назначают при пищевых токсикоинфекциях, ожоговой болезни, диспепсии, дизентерии, анурии, сепсисе, нефропатии беременных. «Гемодез» показан при парезе кишечника, рвоте. У него нет противопоказаний. Выпускается вещество во флаконе, объемом 400 мл.
Среди белковых гидролизов чаще всего используют «Гидролизат казеина», получаемый путем гидролиза отмытого от серной и молочной кислоты казеина. Препарат представляет собой смесь простейших пептидов и аминокислот. Он лишен токсичности, хорошо усваивается организмом.
Белковые гидролизаты вводят внутрикостно, внутримышечно, подкожно и внутрикожно, но предпочтительнее всего их использовать внутривенно. Показаниями к применению гидролизатов служат истощение организма в послеоперационном периоде, ожоговая болезнь, гнойно-септические патологии. Их показано использовать при злокачественных новообразованиях, патологиях ЖКТ.

Заключение
Для восполнения объема крови, применяют изотонический раствор хлорида натрия, растворы рингера, «Лактасол». Эти препараты показаны при обезвоживании, интоксикации, гиповолия. Для борьбы с шоковым состоянием, ацидозом, изготавливаются электролитные коктейли. Они могут содержать «Ацесоль» и «Хлосоль» или «Трисоль» и «Дисоль». Подобные смеси продаются в готовом виде. В некоторых случаях врачи самостоятельно смешивают препараты, чтобы получить нужный коктейль. Их можно заготавливать в больших количествах и длительный период хранить, транспортировать.
Кровезаменители можно применять в стационаре, в военно-полевых условиях, в машине скорой помощи. Это связано с тем, что препараты могут храниться длительное время при обычных условиях.
Источник
Показания к применению кровезаменителей. Кровезаменители в хирургииВ практике неотложной хирургии показания к применению кровезаменителей возникают прежде всего при развитии состояний, сопровождающихся нарушением кровообращении—гипотензией, стойким снижением систолического артериального давления. Такие состояния в основном связаны с остро развивающейся гиповолемией, наступающей, как правило, при массивной острой кровопотере, обусловленной травмой или язвенным процессом во внутренних органах, равно как и при массивной плазморее в случае ожогового шока, кишечной непроходимости, краш-синдрома. Дефицит ОЦК при этом возникает не только за счет потери части крови и ее компонентов наружу или в закрытые полости. Этот дефицит может быть вызван нарушениями капиллярного кровотока, т. е. выключением из общей циркуляции целых областей микрососудов, в которых происходят замедление и остановка кровотока на почве агрегации эритроцитов и повышения вязкости крови (секвестрация крови и ее депонирование). При запоздалом или неадекватном лечении расстройства мнкроциркуляцин сохраняются длительное время, поддерживая состояние гиповолемии. Эти нарушения тесно переплетаются с нарушениями белкового и водно-солевого баланса в организме. Острая гиповолемия вызывает в организме больного как компенсаторные, так и патологические реакции. Поддержание центрального кровообращения и кровоснабжения жизненно важных органов (головного мозга и сердца) происходит за счет централизации кровотока, спазма периферических сосудов и резкого ограничения кровоснабжения органов брюшной полости, нарушения мнкроциркуляцин и циркуляторной гипоксии. Быстро развивающиеся компенсаторные механизмы направлены на восстановление ОЦК за счет поступления больших количеств жидкости из интерстициального пространства в кровоток. При этом возрастает объем циркулирующей плазмы и, следовательно, общий объем крови. Дефицит глобулярного объема продолжает нарастать в течение нескольких суток. Приток экстрацеллюлярной жидкости в кровь ведет к обезвоживанию тканей организма, снижению онкотического давления плазмы. Расстройства кровообращения и микроциркуляции вызывают глубокие изменения метаболизма, нарушение окислительных процессов, накопление недоокисленных продуктов обмена, ацидоз.
При остром массивном кровотечении, тяжелом травматическом шоке или обширной травматичной операции, длительной гипотензии, т. е. при остро развивающейся гиповолемии с резким снижением кровообращения до опасного для жизни уровня, важны не столько качество препарата, сколько его количество, своевременность и достаточная скорость введения для заполнения кровеносного русла и восстановления нормального кровообращения. Допустимо введение не только коллоидных, но и кристаллоидных растворов. Однако исобходнмо учитывать, что солевые растворы быстро покидают сосудистое русло; таким образом, действие их как наполнителей кратковременно. Для поддержания гемодинамического эффекта требуются большие объемы кристаллоидов, которые могут в 3—4 раза превышать объем кровопотери. Солевые растворы позволяют на некоторое время нормализовать гемодинамику, но изменяют процессы обмена жидкости на уровне капилляр — тканевое пространство — клетка. Из-за снижения онкотического градиента поступление воды и электролитов нз тканевых пространств нарушается, что приводит к вторичному перераспределению жидкости во внеклеточном пространстве со снижением ОЦК за счет уменьшения объема плазменного компонента. Возрастает гидратация межтканевого пространства. При тяжелых нарушениях гемодинамики всегда предпочтительнее применять коллоидные инфузиоиные среды. Благодаря их коллоидно-осмотическим свойствам н длительной циркуляции удается лучше обеспечить восстановление объема циркулирующей крови и центральной гемодинамики и поддержать ее на определенном уровне достаточное время. При развившихся осложнениях на фоне стойкой гиповолемии (глубокое нарушение микроциркуляции, обменных процессов, снабжения тканей кислородом, процессов свертываемости крови) инфузионно-трансфузионная терапия становится исключительно сложной и требует использования различных сред, обладающих разнонаправленным действием, т. е. должна быть многокомпонентной. Ликвидация гиповолемии в неотложной хирургии не является показанием к завершению трансфузионной терапии. Лечение исобходнмо продолжать для коррекции сохраняющихся н возникающих сдвигов гомеостаза. В этот период показано применение реологически активных препаратов гемодииамического действия, таких, как полиглюкин и реополиглюкин, различных буферных растворов, нормализующих электролитный состав (раствор Рингера, лактасол), препаратов дезинтоксикационного действия (гемодез), иммунных препаратов (антистафилококковая плазма, гамма-глобулин), гемостатнческн активных препаратов (фибриноген), а также эритроцитной массы с целью ликвидации анемии и гипоксии. В задачу инфузионно-трансфузионной терапии входит лечение не только самих экстремальных состояний, но и их последствий, наблюдаемых в послеоперационном периоде. На этом этане лечения больных инфузионно-трансфузионная терапия применяется для коррекции нарушении водно-электролитного и кислотно-щелочного состояния, ликвидации интоксикации, нормализации нарушении свертывающей системы, а так-же налаживания питания организма. Трансфузионная программа борьбы с острой гиповолемнсй в неотложной хирургии должна строиться с учетом вызвавшего ее этиологического фактора, характера заболевания, объема оперативного вмешательства и механизма действия инфузнонно-трансфузионных сред. В современных условиях представляется возможным использовать весь арсенал трансфузионных сред, направлять их действие, контролировать эффективность и вносить коррективы, добиваясь нужного клинического эффекта. Трансфузнонная терапия — это управляемый лечебный метод, позволяющий корригировать внутреннюю среду организма. Благодаря успешному развитию всех разделов отечественной трансфузиологии — теоретического, клинического н производственного — советское здравоохранение располагает современными высокоэффективными препаратами донорской крови, кровезаменителями и различными гемокорректорами. Это позволяет широко внедрять в практику препараты разного действия, которые положительно влияют на различные системы организма, подвергавшиеся грубым изменениям при тяжелых экстремальных состояниях. В ближайшие годы, несомненно, будут разработаны и внедрены в практику здравоохранения, в частности неотложной хирургии, новые методы инфузионно-трансфузионной терапии, позволяющие без промедления купировать состояние гиповолемин, а также компенсировать дефицит кислородно-транспортной функции крови и ряда других функций организма. Тем не менее переливам не донорской крови останется важнейшим лечебным мероприятием в практике плановой и особенно ургентной хирургии. Показания к гемотрансфузии должны базироваться на ясном понимании патофизиологии тяжелых нарушений гомеостаза н знании механизма действия современных трансфузнонных сред. Следует отметить, что роль службы крови в развитии современной хирургии с каждым годом все более возрастает. Во многих ее разделах, таких, как хирургия легких, сердца, восстановительная хирургия аорты и крупных сосудов и др., успехи были достигнуты благодаря возможности широкого использования переливания крови, а также се препаратов и кровезаменителей. Дальнейшее развитие службы крови и проблем трансфузиологии будет способствовать успехам хирургии. – Также рекомендуем “Щитовидная железа. Воспалительные заболевания щитовидной железы” Оглавление темы “Трансплантология. Трансфузиология”: |
Источник
Кровезамещающей жидкостью называется физически однородная трансфузионная среда с целенаправленным действием на организм, способная заменить определенную функцию крови. Смеси различных кровезамещающих жидкостей или – последовательное их применение могут воздействовать на организм комплексно.
Кровезамещающие жидкости должны отвечать следующим требованиям:
1) быть схожими по физико-химическим свойствам с плазмой крови;
2) полностью выводиться из организма или метаболизироваться ферментными системами;
3) не вызывать сенсибилизации организма при повторных введениях;
4) не оказывать токсического действия на органы и ткани;
5) выдерживать стерилизацию автоклавированием, в течение длительного срока сохранять свои физико-химические и биологические свойства.
1. Классификация кровезаменителей
В зависимости от направленности действия кровезамещающие жидкости классифицируют следующим образом.
1) препараты противошокового действия;
2) препараты дезинтоксикационного действия;
3) препараты для парентерального питания. Многие кровезаменители обладают комплексным действием.
Гемодинамические (противошоковые):
Низкомолекулярные декстраны – реополиглюкин.
Среднемолекулярные декетраны – полиглюкин.
Препараты желатина – желатиноль.
Дезинтоксикационные:
Низкомолекулярный поливинилпирролидон – гемодез.
Низкомолекулярный поливиниловый спирт – полидез.
Препараты для парентерального питания:
Белковые гидролизаты – гидролизат казеина, аминопептид, аминокровин, гидролизин.
Растворы аминокислот – полиамин, мариамин, фриамин.
Жировые эмульсии – интралипид, липофундин.
Сахара и многоатомные спирты – глюкоза, сорбитол, фруктоза.
Регуляторы водно-солевого и кислотно – основного состояния.
Солевые растворы – изотонический раствор хлорида натрия, раствор Рингера, лактосал, раствор гидрокарбоната натрия, раствор трисамина.
1. Гемодинамические на основе:
1. Декстрана 2. Оксиэтилкрахмала 3. Желатина
а) полиглюкин а) оксимал а) желатиноль
б) реополиглюкин б)волекам б) гемофузин
в)полиоксидин
2. Дезинтоксикационные
1.гемодез 2.полидез 3.неогемодез
3. Растворы для парентерального питания
1. белковые гидролизаты. 2.смесь аминокислот. 3. жировые эмульсии
Переливаются со скоростью не более 25-30 капель в минуту в/ венно.
4. Регуляторы водно-солевого и кислотно-щелочного равновесия:
1. хлосоль 1.манитол 1. раствор рингера
2. дисоль 2. сорбитол 2. лактосол
3. трисоль 3. мафусол
5. Переносчики кислорода
1. перфторан
6. Комплексного действия:
1. реоглюман 2. полифер 3. реоглюсоль
2. Кровезаменители противошокового действия
Высокомолекулярные кровезаменители в основном способствуют повышению ОЦК и тем самым восстановлению уровня кровяного давления. Они способны длительно циркулировать в кровеносном русле и привлекать в сосуды межклеточную жидкость. Эти свойства используются при шоке, кровопотере. Низкомолекулярные кровезаменители улучшают капиллярную перфузию, менее длительно циркулируют в крови, быстрее выделяются почками, унося избыточную жидкость. Эти свойства используются при лечении нарушений капиллярной перфузии, для дегидратации организма и борьбы с интоксикацией благодаря удалению токсинов через почки.
Полиглюкин – коллоидный раствор полимера глюкозы-декстрана бактериального происхождения, молекулярная масса которого приближается к таковой альбумина, обеспечивающего нормальное коллоидно-осмотическое давление крови человека. Выпускают в стерильном виде во флаконах по 400 мл. Хранят при температуре от – 10° до +20°С. Срок годности 5 лет. Возможно замерзание препарата, после оттаивания лечебные свойства восстанавливаются.
Механизм лечебного действия полиглюкина обусловлен способностью его увеличивать и поддерживать ОЦК за счет притягивания в сосудистое русло жидкости из межтканевых пространств и удержания ее благодаря своим коллоидным свойствам. При введении полиглюкина объем плазмы крови увеличивается на величину, большую, чем объем введенного препарата. Препарат циркулирует в сосудистом русле 3-4 сут; период полувыведения его составляет 1 сут. По гемодинамическому действию полиглюкин превосходит все известные кровезаменители, за счет своих коллоидно-осмотических свойств он нормализует артериальное и венозное давление, улучшает кровообращение. В полиглюкине присутствует до 20% низкомолекулярных фракций декстрана. способных увеличивать диурез и выводить из организма токсины. Полиглюкин способствует выходу тканевых токсинов в сосудистое русло и затем удалению их почками.
Показания к его применению следующие: 1) шок – травматический, ожоговый, операционный); 2) острая кровопотеря; 3) острая циркуляторная недостаточность при тяжелых интоксикациях (перитонит, сепсис, кишечная непроходимость и др.); 4) обменные переливания крови при нарушениях гемодинамики.
Применение препарата не показано при травме черепа и повышении внутричерепного давления, продолжающемся внутреннем кровотечении.
Разовая доза препарата 400-1200 мл, при необходимости она может быть увеличена до 2000 мл. Полиглюкин вводят внутривенно капельно и струйно (в зависимости от состояния больного). В экстренных ситуациях начинают струйное введение препарата, затем при повышении артериального давления переходят на капельное вливание со скоростью 60-70 капель в 1 мин.
Реополиглюкин – 10% раствор низкомолекулярного (молекулярная масса 35 000) декстрана в изотоническом растворе хлорида натрия. Реополиглюкин способен увеличивать ОЦК, каждые 20 мл раствора связывают дополнительно 10-15 мл воды из межтканевой жидкости. Препарат оказывает мощное дезагрегирующее по отношению к эритроцитам действие, способствует ликвидации стаза крови, уменьшению ее вязкости и усилению кровотока. Реополиглюкин обладает большим диуретическим эффектом, поэтому целесообразно применять его при интоксикациях. Препарат покидает сосудистое русло в течение 2-3 сут, но основное его количество выводится с мочой в первые сутки.
Показания к применению препарата те же, что и для других гемодинамических кровезаменителей, но реополиглюкин применяют также для профилактики и лечения тромбоэмболической болезни, при посттрансфузионных осложнениях и для профилактики острой почечной недостаточности. Доза препарата 500-750 мл. Противопоказанием к его применению являются хронические заболевания почек.
Желатиноль – 8% раствор частично гидролизованного желатина в изотоническом растворе хлорида натрия. За счет коллоидных свойств препарат увеличивает ОЦК. В основном используют реологические свойства желатиноля, способность его разжижать (снижать вязкость) кровь, улучшать микроциркуляцию. Питательной ценностью препарат не обладает, выводится полностью в течение суток с мочой, а через 2 ч в кровяном русле остается лишь 20%, препарата. Вводят капельно и струйно внутривенно, внутриартериально; препарат используют для заполнения аппарата искусственного кровообращения. Максимальная доза введения 2000 мл. Относительными противопоказаниями к его применению служат острый и хронический нефриты.
3. Кровезаменители дезинтоксикационного действия
Гемодез – 6% раствор низкомолекулярного поливинилпирролидона на сбалансированном растворе электролитов. Выпускают во флаконах вместимостью 100; 200: 400 мл. Хранят при температуре от О до -20°С. Срок годности 5 лет. Гемодез обладает хорошей адсорбционной способностью: связывает циркулирующие в крови токсины, в том числе и бактериальные, частично нейтрализует их и выводит с мочой. Препарат быстро выводится почками: через 4-6 ч выделяется до 80% гемодеза.
Гемодез обладает свойством ликвидировать стаз эритроцитов в капиллярах, который наблюдается при интоксикациях. Благодаря улучшению капиллярной перфузии препарат способен удалять токсины из тканей. Средняя разовая доля гемодеза 400 мл. Скорость введения 40-50 капель в 1 мин.
Показаниями к применению препарата служат тяжелые гнойно-воспалительные заболевания, сопровождающиеся гнойно- резорбтивной лихорадкой, гнойный перитонит, кишечная непроходимость, сепсис, ожоговая болезнь, послеоперационные и посттравматические состояния.
Полидез – 3% раствор поливинилового низкомолекулярного спирта в изотоническом растворе хлорида натрия. Выпускают во флаконах вместимостью 100: 200; 400 мл. Хранят при температуре не ниже -(-10°С. Механизм действия аналогичен таковому гемодеза. Показания к применению те же, что для гемодеза. Разовая доза 250 мл. Препарат вводят дважды с интервалом в несколько часов, скорость введения 20-40 капель в 1 мин составляет 250 г в день.
4. Препараты для парентерального питания
К препаратам для парентерального питания относятся нативные белковые продукты (плазма, альбумин), а также белковые гидролизаты (гидролизат казеина ЦОЛИПК, гидролизат Л-103 и аминопептид).
Источником получения гетеробелковых заменителей служат животные белки: кровь крупного рогатого скота, белок молока — казеин. Недостатком гетеробелковых заменителей является их анафилактогенность, т. е. видовая специфичность.
Применяют для лечения ослабленных послеоперационных больных, при ожогах пищевода, при гипопротеинемических состояниях различной этиологии, ожоговой болезни и т. д.
Созданы также жировые (от 10 до 20% жира) эмульсии из хлопкового (липофундин в ФРГ; липомюль в США) и соевого (интралипид в Швеции) масел. Жировая эмульсия — липомайз, разработанная из кукурузного масла в Ленинградском институте переливания крови, содержит 10% жира. Эти эмульсии употребляют для парэнтерального питания и повышения энергетических ресурсов организма. Рекомендуется комбинированное применение гидролизатов и жировых эмульсий.
Жировая эмульсия ЛИПК представляет собой 10 % эмульсию кукурузного масла в воде. Это жидкость молочно-белого цвета. Вводят ее внутривенно капельным путем. Перед введением ставят пробу на переносимость. С этой целью капельно (по 10–20 капель в минуту) в течение 5 минут вводят раствор глюкозы, а затем с той же скоростью в течение 10 минут — эмульсию. Если реакция не возникает, препарат можно вводить. Закончив вливание липк, повторно в течение 10 минут вводят раствор глюкозы.
5. Правила переливания кровезаменителей
Прежде всего необходимо убедиться в целости упаковки, сроке сохранности, стерильности системы для трансфузии. Проверяют исправность фиксаторов для флакона.
При помутнении, изменении цвета, появлении осадка из взвеси во флаконе раствор применять нельзя.
Для предупреждения осложнений необходимо проводить биологическую пробу.
Иногда при переливании крови прибегают к комбинированному вливанию других веществ, в основном противошоковых жидкостей.
При переливании этих жидкостей возможны осложнения (тахикардия, снижение АД, гиперемия лица) необходимо: прекратить введение препарата, ввести 10 мл 10 % хлорида кальция, 20 мл 40 % глюкозы, сердечные и антигистаминные средства.
Белковые гидролизаты вводят внутривенно в сочетании с 5–10 % раствором глюкозы или в зонд. Все гидролизаты следует вводить только капельным путем, начиная с 20 капель в минуту, а затем, если больной хорошо переносит вливание, число капель в минуту можно увеличить до 40. Более быстрый темп введения приводит к развитию осложнений (головная боль, недомогание, тошнота, чувство жара) и потере препарата, так как аминокислоты не успевают усваиваться организмом. Рекомендуется сочетать переливание гидролизатов с насыщением организма витаминами, основываясь на том, что витамины увеличивают использование аминокислот, стимулируя синтез белка.
Первые 4-6 часов после переливания крови или кровезаменителей необходим строгий постельный режим. Наблюдение включает измерение температуры тела, АД, частоты пульса и дыхания каждый час с обязательной их регистрацией. Тщательно измеряется количество принятой жидкости и выделенной мочи.
Введение ВМК.
Внутриматочная контрацепция — один из наиболее распространённых эффективных методов предупреждения нежелательной беременности.
МЕХАНИЗМ КОНТРАЦЕПТИВНОГО ДЕЙСТВИЯ ВМС
Несмотря на большую историю внутриматочной контрацепции, до настоящего времени нет единой точки зрения на механизм действия ВМК. Существует несколько теорий: теория абортивного действия, теория асептического воспаления, теория энзимных нарушений и подавления функциональной активности эндометрия, что делает невозможным имплантацию оплодотворенной яйцеклетки, а также теория ускоренной перистальтики маточных труб и сперматотоксического действия ионов меди. Повидимому, нельзя рассматривать ту или иную теорию как превалирующую, так как в осуществлении контрацептивного действия ВМК играют роль несколько механизмов.
ПРОТИВОПОКАЗАНИЯ К ВВЕДЕНИЮ ВНУТРИМАТОЧНЫХ СРЕДСТВ
В соответствии с рекомендациями ВОЗ, противопоказания подразделены на абсолютные и относительные.
Абсолютные противопоказания к применению ВМС:
острые и подострые ВЗОМТ;
часто рецидивирующие хронические воспалительные заболевания половых органов;
злокачественные образования тела или шейки матки;
кровотечения из половых путей неясной этиологии;
предполагаемая или существующая беременность.
Относительные противопоказания к применению ВМС:
ВЗОМТ в анамнезе, эндоцервицит, вагинит на момент осмотра;
дисменорея, гиперполименорея, менометроррагия, ГПЭ и полипоз эндометрия;
множественная ММ с наличием узлов, деформирующих полость матки, мешающая введению ВМС;
эндометриоз шейки и тела матки и яичников;
врождённые пороки развития матки — двурогая или седловидная матка;
гипоплазия матки;
деформация шейки матки и стеноз цервикального канала;
наличие в анамнезе внематочной беременности;
анемия, коагулопатии или приём антикоагулянтов в настоящее время;
хронические экстрагенитальные заболевания воспалительной этиологии с частыми обострениями, в том числе туберкулёз;
ревматические заболевания сердца, подострый эндокардит, пороки клапанного аппарата;
тяжёлые формы аллергии, особенно к меди, болезнь Вильсона–Коновалова;
повторные экспульсии ВМС;
инфицированный аборт в течение последних 3 мес;
перенесённые инфекции половых путей в течение последних 12 мес, в том числе венерические заболевания;
наличие нескольких половых партнёров;
лечение иммунодепрессивными средствами.
ОБСЛЕДОВАНИЕ ДО ВВЕДЕНИЯ ВМС
Перед введением ВМС необходимо провести соответствующее медицинское обследование, которое включает:
тщательный сбор анамнеза в целях исключения возможных противопоказаний к введению ВМК;
бактериологическое исследование мазков из влагалища и шейки матки;
клинические анализы крови и мочи;
детальное обследование цервикального канала на ИППП;
кровь на RW, ВИЧ, HBsАг вируса гепатита В и С;
расширенную кольпоскопию;
УЗИ органов малого таза.
УСЛОВИЯ ДЛЯ ВВЕДЕНИЯ ВМК
Существует много различных мнений о времени введения ВМК. По данным экспертов ВОЗ, ВМК можно вводить в любой день менструального цикла. Однако общепринятым временем для введения ВМК считается 4–8й день менструального цикла, когда слизистая оболочка матки менее ранима, а цервикальный канал приоткрыт, что облегчает введение ВМК.
Кроме того, ВМК может быть введён сразу или в течение 4 дней после искусственного или самопроизвольного прерывания беременности при отсутствии признаков воспаления или кровотечения. Если в данные сроки это не осуществлено, то введение ВМК рекомендуют отложить до наступления очередной менструации.
ВМК также может быть введён в течение 48 ч после родов, однако риск экспульсии при этом повышается. Если в указанное время ВМК не введён, то это следует произвести через 4–6 нед после родов. Введение ВМК допустимо при I и II степени чистоты влагалища. Рекомендовать введение ВМК женщинам, прошедшим лечение по поводу ВЗОМТ, можно только спустя 6–10 мес при отсутствии симптомов воспалительного процесса.
МЕТОДИКА ВВЕДЕНИЯ ВМК
1. Наружные половые органы, влагалище и шейку матки обрабатывают дезинфицирующими растворами. 2. Во влагалище вводят зеркала и шейку матки захватывают пулевыми щипцами. 3. Зондируют матку. 4. ВМК, помещённый в специальный шприцпроводник, без расширения цервикального канала вводят в полость матки. Движением поршня ВМК медленно продвигают в полость матки. Введённый ВМК обычно располагается во фронтальной плоскости полости матки. 5. Контрольные нити ВМК остаются во влагалище и позволяют контролировать положение ВМК и своевременно диагностировать его экспульсию.
НАБЛЮДЕНИЯ ЗА ПАЦИЕНТКАМИ, ИСПОЛЬЗУЮЩИМИ ВМК
В течение первой недели после введения ВМК не рекомендуют половую жизнь и интенсивную физическую нагрузку. Первый контрольный осмотр врача производят через 7–10 дней, чтобы проверить наличие нитей, убедиться, что ВМК установлена правильно, и разрешить половую жизнь без использования дополнительного метода контрацепции. Также проводят УЗИ в целях уточнения расположения ВМК в полости матки. Последующие осмотры следует проводить через 1 мес, в дальнейшем достаточно не реже 1 раза в 6 мес, а затем ежегодно с проведением бактериоскопического исследования отделяемого шейки матки. УЗИ рекомендуют производить по показаниям. Следует обучить пациентку после каждой менструации пальпаторно проверять наличие нитей, чтобы не пропустить экспульсию ВМК. При отсутствии нитей необходимо провести УЗИ органов малого таза.
Удаление ВМК
Внутриматочная контрацепция — один из наиболее распространённых эффективных методов предупреждения нежелательной беременности.
ПОКАЗАНИЯ К УДАЛЕНИЮ ВМС
Удаление ВМК производят по следующим показаниям:
по желанию женщины;
по истечении срока использования;
при менопаузе (год спустя после последней менструации);
в ряде случаев по медицинским показаниям:
♦беременность;
♦боли;
♦кровотечение, угрожающее жизни женщины;
♦острые ВЗОМТ;
♦рак тела или шейки матки;
♦перфорация или частичная экспульсия.
МЕТОДИКА ИЗВЛЕЧЕНИЯ ВМС
Обычным методом ВМК рекомендуют извл?