Переливание плазмы показания и противопоказания

Плазма представляет собой жидкую составную часть крови, богатую биологически активными компонентами: белками, липидами, гормонами, ферментами. Свежезамороженная плазматическая жидкость считается лучшим продуктом в виду того, что в ней сохраняется наибольшее число полезных компонентов. Тогда как жидкая нативная, сухая лиофилизированная и антигемофильная плазма несколько теряет присущие этому компоненту лечебные характеристики, поэтому они менее востребованы.
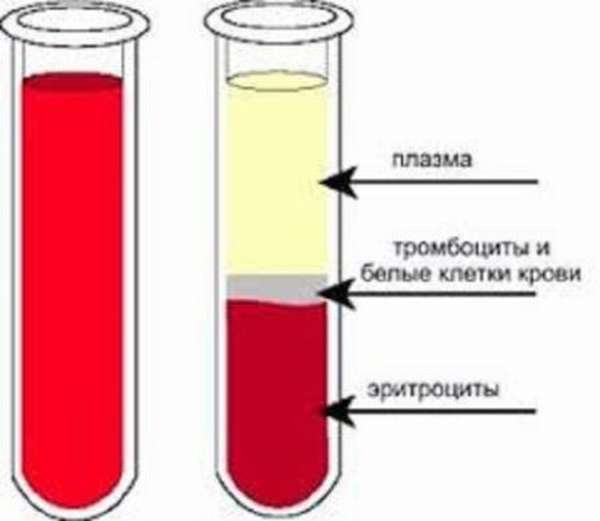
Плазма крови: для чего переливают?
Переливание любого вида плазмы крови позволяет восстановить нормальный объем циркулирующей в организме крови, равновесие между гидростатическим и коллоидно-онкотическим давлением.
Положительный эффект от такого-рода процедуры становится возможным по той причине, что молекулярная масса плазматических белков и молекулярная масса крови реципиента различны. В виду этого проницаемость стенок сосудов низкая, и питательные вещества не усваиваются, они на протяжении долгого времени находятся в кровяном русле.
Если у человека острое кровотечение, внутривенное плазменное переливание реализуется в дозе от 0,5 л и до 2 л. В данном случае все зависит от артериального давления больного и сложности протекания его заболевания. В особо тяжелых ситуациях рекомендуется совмещать вливание плазмы и эритроцитной массы.
Плазму вливают струйно или капельно, в зависимости от показаний. Если нарушена микроциркуляция, к плазме добавляют реополиглюкин или другие препараты этой группы.
Термины: Гемотрансфузия – это внутрисосудистое переливание цельной крови реципиенту. По сути, сложнейшая операция, предполагающая трансплантацию живой ткани человеку.
Переливание плазмы крови: показания
Фармакологический справочник РЛС диктует следующие показания к переливанию свежезамороженной плазмы крови:
- Острый ДВС синдром, который одновременно осложняет протекание шока разного происхождения, синдром массивных трансфузий,
- Сильное кровотечение, которое предполагает потерю более чем трети общего объема крови. При этом возможно дальнейшее осложнение в виде того же синдрома диссеминированного внутрисосудистого свертывания,

- Патологические изменения печени и почек (условные показания),
- Передозировка антикоагулянтов, к примеру, дикумарина,
- При процедуре плазмафереза терапевтического характера, вызванного синдромом Мошковица, острыми отравлениями, сепсисом,
- Тромбоцитопеническая пурпура,
- Операции на открытом сердце с подключением аппарат искусственного кровообращения,
- Коагулопатии, возникающие из-за низкой концентрации физиологических антикоагулянтов и прочее.
Мы рассмотрели наиболее распространенные показания для переливания свежезамороженной плазмы. Не рекомендовано выполнять подобную процедуру для восполнения всего объема циркулирующей крови. В данном случае применяются другие методики. Не назначают переливание плазмы больным, страдающим застойной формой СН.
Свежезамороженная кровяная плазма
Свежезамороженная плазма считается одной из базовых составных крови, она создается путем быстрого замораживания после отделения форменных ее элементов. Сохраняют такое вещество в специальных пластиковых контейнерах.
Главные недостатки использования данного биоматериала:
- риск передачи инфекционного заболевания,
- риск возникновения аллергических реакций,
- конфликт биоматериала донора и реципиента (перед переливанием обязательна биологическая проба на совместимость).

Свежезамороженная плазма изготавливается двумя методами:
- плазмаферезом,
- центрифугированием.
Плазма замораживается при температуре -20 градусов. Использовать ее разрешается в течение года. Только на это время обеспечивается сохранность лабильных факторов системы гемостаза. После истечения срока годности плазма утилизируется как биологические отходы.
Термины: Гемостаз – это такая система в организме человека, главной задачей которой остановка кровотечений и растворение тромбов при сохранении жидкого состояния крови в сосудах.

Непосредственно перед самим вливанием плазмы кровь оттаивают при температурных показателях в + 38 градусов. При этом выпадают хлопья фибрина. Это не страшно, поскольку они не помешают нормальному току крови через пластификаторы с фильтрами. Тогда как крупные сгустки и мутность плазмы свидетельствуют о некачественном продукте. И для врачей это противопоказание для ее дальнейшего использования, хотя при сдаче крови и пробе лаборанты могли не выявить дефектов.
Важно! Благодаря тому, что хранить такой продукт допускается на протяжении длительного времени, врачи стараются придерживаться правила один донор – один реципиент.
Белки плазмы иммуногенны. Это означает, что при частых и объемных переливаниях у рецепиента может сформироваться сенсибилизация. Это способно привести к анафилактическому шоку при очередной процедуре. Данное обстоятельство приводит к тому, что врачи стараются переливать плазму по строгим показаниям. При лечении коагулопатий предпочтительнее использовать криопрециптат (белковый препарат, содержащий факторы свертывания крови. которых не хватает человеку).
При использовании биоматериала важно соблюдать строгие правила: нельзя использовать один и тот же контейнер плазмы для переливания нескольким реципиентам. Не допускается повторно замораживать плазму крови!
Переливание плазмы крови: последствия
Практика показывает, что чаще всего осложнений и проблем после переливание плазмы крови не предполагается. Если рассматривать исследования, то это меньше одного процента из ста. Однако побочные эффекты могут стать причиной существенных сбоев в работе всего организма и даже летального исхода. В виду того, что гемотрансфузия плазмозаменителем (плазмой) не дает стопроцентной безопасности, от пациентов изначально берут согласие на такую процедуру, обязательно доводя до их ведома все положительные стороны, эффективность и возможные альтернативы переливания.
- Системой, позволяющей максимально быстро выявить и лечить побочные эффекты, которые угрожают жизни человека, должна быть снабжена любая клиника, где выполняется переливание плазмы. Современные федеральные инструкции и руководства регламентируют постоянно сообщать о таких случаях, как это происходит с несчастными случаями и врачебными ошибками.
Острые неблагоприятные эффекты
К иммунологическим острым неблагоприятным эффектам относятся следующие:
- Фебрильная реакция на трансфузию. При этом лихорадка встречается чаще всего. Если такая реакция сопровождает несовместимость крови донора и реципиента (гемолиз), то переливание требуется немедленно прекратить. Если это негемолитическая реакция, то она не опасно для жизни человека. Такая реакция часто сопровождается головной болью, зудом и другими проявлениями аллергии. Лечится назначением ацетаминофена.
- Уртикарная сыпь дает о себе знать сразу же после переливания плазмы. Это весьма распространенное явление, механизм которого тесно взаимосвязан с высвобождением гистамина. Чаще всего врачи в таком случае выписывают рецепт на применение лекарственного средства бенадрил. И как только сыпь исчезнет, можно говорить о том, что реакция закончилась.
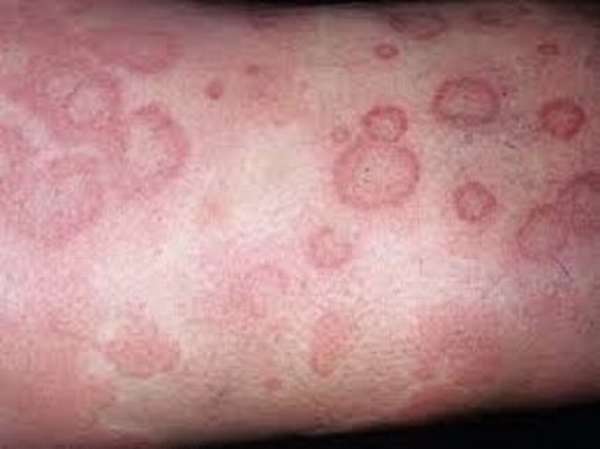
- Буквально через два-три часа после переливания плазмы крови может резко проявиться респираторный дистресс-синдром, понижение гемоглобина и гипотония. Это свидетельствует о развитии острого повреждения легких. В данном случае требуется быстрое вмешательство врачей для организации респираторной поддержки с вентиляцией механического характера. Но переживать слишком не надо, исследования показали, что летальный исход от такого эффекта наступает меньше чем у десяти процентов реципиентов. Главное – вовремя сориентироваться лечебному персоналу.
- Острый гемолиз возникает по причине несоответствия идентификации плазмы крови реципиента, другими словами, в виду ошибки персонала. Вся сложность данного эффекта заключается в том, что клинические показания могут остаться не выраженными, сопровождаясь исключительно анемией (отсроченный гемолиз). Тогда как осложнения наступают в случае сопутствующих отягощающих факторов: почечной недостаточности в острой форме, шока, артериальной гипотонии, плохой свертываемости крови.
Важно! Если человек находится под наркозом или же впал в кому, признакомгемолиза становится внутреннее кровотечение по непонятным причинам из места инъекции.
В данном случае врачи обязательно воспользуются активной гидратацией и назначением вазоактивных лекарственных средств.
- Анафилаксия чаще всего дает о себе знать в первую минуту проведения переливания крови. Клиническая картина: респираторный дистресс, шок, артериальная гипотония, отечность. Это очень опасное явление, требующее экстренного вмешательства специалистов. Здесь нужно сделать все, чтобы поддержать дыхательную функцию человека, в том числе ввести адреналин, поэтому все препараты обязательно находятся под рукой.
К осложнениям неиммунологического характера относят:
- Перегрузку объемом (гиперволемию). При неверном расчете объема переливаемой плазмы повышается нагрузка на сердце. Объем внутрисосудистой жидкости излишне увеличивается. Лечится приемом мочегонных средств..
Симптоматика гиперволемии: сильная одышка, гипертензия и даже тахикардия. Чаще всего она проявляется по истечению шести часов после проведения переливания плазмы крови.
К химическим эффектам относят: интоксикацию цитратом, гипотермию, гиперкалиемию, коагулопатию и прочее.
Что представляет собой техника переливания плазмы крови?
Показания к переливанию плазмы крови и всех ее физиологических компонентов определяет исключительно лечащий врач на базе ранее проведенных лабораторных, физикальных и инструментальных исследований. Важно понимать, что стандартной и налаженной схемы лечения и диагностики заболеваний в данном случае нет. У каждого человека последствия и само переливание протекает индивидуально, в зависимости от реакции организма на происходящее. В любом случае, это значительная нагрузка на него.
Часто задаваемые вопросы, касающиеся разнообразных методик гемотрансфузии, можно отыскать в методических рекомендациях.
Что собой представляет непрямое и прямое переливание крови?
Непрямое переливание крови применяется чаще всего. Оно реализуется прямо в вену посредством одноразового флакона с фильтром. При этом технология заполнения одноразовой системы обязательно описывается в инструкции завода-изготовителя. В лечебной практике применяются и другие пути введения плазмы: не только в вену, но и внутриартериально, внутриаортально и внутрикостно. Все зависит от того, какого результата требуется достичь, и есть ли вообще возможность обеспечить переливание плазмы.
Прямое переливание кровяной массы не предполагает ее стабилизацию и консервацию. В данном случае процедура производится непосредственно от донора реципиенту. При этом возможно исключительно переливание цельной крови. Вводить кровь можно только внутривенно, других вариантов не предполагается.
Но прямое переливание крови проводится без использования фильтров. Это означает, что для больного возникает большой риск получить еще и тромб, который образовался во время процедуры. Следовательно, может развиться тромбоэмболия.
Именно поэтому прямое переливание крови проводится исключительно в экстренных случаях. И медицинский персонал к такого вида процедуре обращается крайне редко. Лучше в такой ситуации прибегнуть к переливанию свежезаготовленной теплой крови. Это уменьшает риск подцепить тяжелое заболевание, а эффект будет даже лучше.
Загрузка…
Источник
8.
Переливание корректоров плазменно-коагуляционного
гемостаза
8.1. Характеристика корректоров
плазменно-коагуляционного гемостаза
8.2. Показания и
противопоказания
к
переливанию плазмы
свежезамороженной
8.3. Особенности переливания плазмы
свежезамороженной
8.4. Реакции при переливании плазмы
свежезамороженной
8.5.
Переливание криопреципитата
Плазма
является жидкой частью крови, лишенной
клеточных элементов. Нормальный объем
плазмы составляет около 4% общей массы тела
(40 – 45 мл/кг). Компоненты плазмы поддерживают
нормальный объем циркулирующей крови и ее
жидкое состояние. Белки плазмы определяют
ее коллоидно-онкотическое давление и
баланс с гидростатическим давлением; они же
поддерживают в равновесном состоянии
системы свертывания крови и фибринолиза.
Кроме того, плазма обеспечивает баланс
электролитов и кислотно-щелочное
равновесие крови.
В
лечебной практике используются плазма
свежезамороженная, нативная,
криопреципитат и препараты плазмы:
альбумин, гамма-глобулины, факторы
свертывания крови, физиологические
антикоагулянты (антитромбин III, белок С и S),
компоненты фибринолитической системы.
8.1.
Характеристика корректоров плазменно-коагуляционного
гемостаза
Под
плазмой свежезамороженной понимается
плазма, в течение 4 – 6 часов после эксфузии
крови отделенная от эритроцитов методами
центрифугирования или афереза и помещенная
в низкотемпературный холодильник,
обеспечивающий полное замораживание до
температуры – 30°С за час. Такой режим
заготовки плазмы обеспечивает ее
длительное (до года) хранение. В плазме
свежезамороженной в оптимальном
соотношении сохраняются лабильные (V и VIII) и
стабильные (I, II, VII, IX) факторы свертывания.
Если
из плазмы в процессе фракционирования
удалить криопреципитат, то оставшаяся
часть плазмы является супернатантной
фракцией плазмы (криосупернатант), имеющей
свои показания к применению.
После
отделения из плазмы воды концентрация в ней
общего белка, плазменных факторов
свертывания, в частности, IX, существенно
возрастает – такая плазма называется “плазма
нативная концентрированная”.
Переливаемая
плазма свежезамороженная должна быть одной
группы с реципиентом по системе АВ0.
Совместимость по системе резус не носит
обязательного характера, так как плазма
свежезамороженная представляет собой
бесклеточную среду, однако при объемных
переливаниях плазмы свежезамороженной (более
1 л) резус совместимость обязательна.
Совместимость по минорным эритроцитарным
антигенам не требуется.
Желательно,
чтобы плазма свежезамороженная
соответствовала следующим стандартным
критериям качества: количество белка не
менее 60 г/л, количество гемоглобина менее 0,05
г/л, уровень калия менее 5 ммоль/л. Уровень
трансаминаз должен быть в пределах нормы.
Результаты анализов на маркеры сифилиса,
гепатитов В и С, ВИЧ – отрицательны.
После
размораживания плазма должна быть
использована в течение часа, повторному
замораживанию плазма не подлежит. В
экстренных случаях при отсутствии
одногруппной плазмы свежезамороженной
допускается переливание плазмы группы AB(IV)
реципиенту с любой группой крови.
Объем
плазмы свежезамороженной, полученный
методом центрифугирования из одной дозы
крови, составляет 200 – 250 мл. При проведении
двойного донорского плазмафереза выход
плазмы может составить 400 – 500 мл,
аппаратного плазмафереза – не более 600 мл.
8.2.
Показания и противопоказания к переливанию
плазмы свежезамороженной
Показаниями
для назначения переливаний плазмы
свежезамороженной являются:
–
острый синдром диссеминированного
внутрисосудистого свертывания (ДВС),
осложняющий течение шоков различного
генеза (септического, геморрагического,
гемолитического) или вызванный другими
причинами (эмболия околоплодными водами,
краш синдром, тяжелые травмы с размозжением
тканей, обширные хирургические операции,
особенно на легких, сосудах, головном мозге,
простате), синдром массивных трансфузий.
–
острая массивная кровопотеря (более 30%
объема циркулирующей крови) с развитием
геморрагического шока и ДВС-синдрома;
–
болезни печени, сопровождающиеся снижением
продукции плазменных факторов свертывания
и, соответственно, их дефицитом в
циркуляции (острый фульминантный гепатит,
цирроз печени);
–
передозировка антикоагулянтов непрямого
действия (дикумарин и другие);
–
при выполнении терапевтического
плазмафереза у больных с тромботической
тромбоцитопенической пурпурой (болезнь
Мошковиц), тяжелых отравлениях, сепсисе,
остром ДВС-синдроме;
–
коагулопатии, обусловленные дефицитом
плазменных физиологических
антикоагулянтов.
Не
рекомендуется переливать плазму
свежезамороженную с целью восполнения
объема циркулирующей крови (для этого есть
более безопасные и более экономичные
средства) или для целей парэнтерального
питания. С осторожностью следует назначать
переливание плазмы свежезамороженной у лиц
с отягощенным трансфузиологическим
анамнезом, при наличии застойной сердечной
недостаточности.
8.3.
Особенности переливания плазмы
свежезамороженной
Переливание
плазмы свежезамороженной осуществляется
через стандартную систему для переливания
крови с фильтром, в зависимости от
клинических показаний – струйно или
капельно, при остром ДВС-синдроме с
выраженным геморрагическим синдромом –
струйно. Запрещается переливание плазмы
свежезамороженной нескольким больным из
одного контейнера или бутылки.
При
переливании плазмы свежезамороженной
необходимо выполнение биологической пробы
(аналогичной при переливании переносчиков
газов крови). Первые несколько минут после
начала инфузии плазмы свежезамороженной,
когда в циркуляцию реципиента поступило
еще небольшое количество переливаемого
объема, являются решающими для
возникновения возможных анафилактических,
аллергических и других реакций.
Объем
переливаемой плазма свежезамороженная
зависит от клинических показаний. При
кровотечении, связанном с ДВС-синдромом
показано введение не менее 1000 мл плазмы
свежезамороженной одномоментно под
контролем гемодинамических показателей и
центрального венозного давления. Нередко
необходимо повторное введение таких же
объемов плазмы свежезамороженной под
динамическим контролем коагулограммы и
клинической картины. В этом состоянии
неэффективно введение небольших количеств
(300 – 400 мл) плазмы.
При
острой массивной кровопотере (более 30%
объема циркулирующей крови, для взрослых –
более 1500 мл), сопровождающейся развитием
острого ДВС-синдрома, количество
переливаемой плазмы свежезамороженной
должно составлять не менее 25 – 30% всего
объема трансфузионных сред, назначаемых
для восполнения кровопотери, т.е. не менее 800
– 1000 мл.
При
хроническом ДВС-синдроме, как правило,
сочетают переливание плазмы
свежезамороженной с назначением прямых
антикоагулянтов и антиагрегантов (необходим
коагулологический контроль, являющийся
критерием адекватности проводимой терапии).
В этой клинической ситуации объем
однократно переливаемой плазмы
свежезамороженной – не менее 600 мл.
При
тяжелых заболеваниях печени,
сопровождающихся резким снижением уровня
плазменных факторов свертывания и
развившейся кровоточивостью или угрозой
кровотечения во время операции, показано
переливание плазмы свежезамороженной из
расчета 15 мл/кг массы тела с последующим,
через 4 – 8 часов, повторным переливанием
плазмы в меньшем объеме (5 – 10 мл/кг).
Непосредственно
перед переливанием плазму
свежезамороженную оттаивают в водяной бане
при температуре 37°С. В оттаянной плазме
возможно появление хлопьев фибрина, что не
препятствует ее использованию с помощью
стандартных устройств для внутривенного
переливания с фильтром.
Возможность
длительного хранения плазмы
свежезамороженной позволяет накапливать
ее от одного донора с целью реализации
принципа “один донор – один реципиент”,
что позволяет резко снизить антигенную
нагрузку на реципиента.
8.4.
Реакции при переливании плазмы
свежезамороженной
Наиболее
тяжелым риском при переливании плазмы
свежезамороженной, является возможность
передачи вирусных и бактериальных инфекций.
Именно поэтому сегодня уделяется большое
внимание методам вирусной инактивации
плазмы свежезамороженной (карантинизация
плазмы в течение 3 – 6 месяцев, обработка
детергентом и др.).
Кроме
того, потенциально возможны
иммунологические реакции, связанные с
наличием антител в плазме донора и
реципиента. Наиболее тяжелая из них –
анафилактический шок, клинически
проявляющийся ознобом, гипотонией,
бронхоспазмом, загрудинными болями. Как
правило, подобная реакция обусловлена
дефицитом IgA у реципиента. В этих случаях
требуется прекращение переливания плазмы,
введение адреналина и преднизолона. При
жизненной необходимости продолжения
терапии с помощью переливания плазмы
свежезамороженной возможно назначение
антигистаминных и кортикостероидных
препаратов за 1 час до начала инфузии и
повторное их введение во время переливания.
8.5.
Переливание криопреципитата
В
последнее время криопреципитат, являющийся
лекарственным средством, получаемым из
донорской крови, рассматривается не
столько как трансфузионная среда для
лечения больных гемофилией А, болезнью
Виллебранда, сколько как исходное сырье для
дальнейшего фракционирования с целью
получения очищенных концентратов фактора
VIII.
Для
гемостаза необходимо поддерживать уровень
фактора VIII до 50% во время операций и до 30% в
послеоперационном периоде. Одна единица
фактора VIII соответствует 1 мл плазмы
свежезамороженной. Криопреципитат,
полученный из одной дозы крови, должен
содержать, как минимум, 100 ЕД фактора VIII.
Расчет
потребности в переливании криопреципитата
производится следующим образом:
Масса
тела (кг) х 70 мл/кг = объем крови (мл).
Объем
крови (мл) х (1,0 – гематокрит) = объем плазмы (мл)
Объем
плазмы (мл) х (необходимый уровень фактора
VIII – имеющийся уровень фактора VIII) =
необходимое количество фактора VIII для
переливания (ед)
Необходимое
количество фактора VIII (ед):100 ед = количество
доз криопреципитата, нужное для разовой
трансфузии.
Время
полужизни перелитого фактора VIII в
циркуляции реципиента составляет 8 – 12 часов,
поэтому, как правило, необходимы повторные
переливания криопреципитата для
поддержания терапевтического уровня.
В
целом, количество переливаемого
криопреципитата зависит от тяжести
гемофилии А и выраженности кровотечения.
Гемофилия расценивается как тяжелая при
уровне фактора VIII менее 1%, средней тяжести –
при уровне в пределах 1 – 5%, легкая – при
уровне 6 – 30%.
Терапевтический
эффект переливаний криопреципитата
зависит от степени распределения фактора
между внутрисосудистым и внесосудистым
пространствами. В среднем, четвертая часть
перелитого фактора VIII, содержащегося в
криопреципитате, переходит во
внесосудистое пространство в процессе
терапии.
Длительность
терапии переливаниями криопреципитата
зависит от тяжести и локализации
кровотечения, клинического ответа пациента.
При больших хирургических операциях или
экстракции зубов необходимо поддерживать
уровень фактора VIII не менее 30% в течение 10 – 14
дней.
Если
в силу каких-либо обстоятельств нет
возможности определить уровень фактора VIII
у реципиента, то опосредованно можно судить
об адекватности терапии по активированному
частичному тромбопластиновому времени.
Если оно в пределах нормы (30 – 40 с), то фактор
VIII обычно выше 10%.
Еще
одно показание к назначению
криопреципитата – это гипофибриногенемия,
которая крайне редко наблюдается
изолированно, чаще являясь признаком
острого ДВС. Одна доза криопреципитата
содержит, в среднем, 250 мг фибриногена.
Однако большие дозы криопреципитата могут
вызвать гиперфибриногенемию, чреватую
тромботическими осложнениями и повышенной
седиментацией эритроцитов.
Криопреципитат
должен быть совместим по системе АВ0. Объем
каждой дозы небольшой, но переливание сразу
многих доз чревато волемическими
нарушениями, что особенно важно учитывать у
детей, имеющих меньший объем крови, чем
взрослые. Анафилаксия, аллергические
реакции на плазменные белки, волемическая
перегрузка могут наблюдаться при
переливании криопреципитата.
Трансфузиолог должен постоянно помнить о
риске их развития и при их появлении
проводить соответствующую терапию (прекратить
переливание, назначить преднизолон,
антигистаминные средства, адреналин).
На главную
Источник
