Побочное действие гипогликемических средств

Лекарства для сердечно-сосудистой системы
При применении бета-блокаторов замечены случаи гипогликемии. Бета-блокаторы используются в терапии ишемической болезни сердца, нарушений сердечного ритма, а также некоторых форм гипертонической болезни. Бета-блокаторы не рекомендуется применять людям с сахарным диабетом, которые используют инсулинотерапию.
Если вы принимаете противоаритмическое гипотензивное средство содержащее пропранолол (например, обзидан, анаприлин), нужно быть осторожным относительно риска гипогликемии. В инструкции к препарату Пропранолол инсулинотерапия указана, как противопоказание. Но в других лекарственных средствах с этим веществом обычно стоит только предупреждение.
Людям с инсулинзависимым диабетом стоит с осторожностью применять бета-адреноблокаторы, потому что они могут усиливать действие сахароснижающих препаратов.
Противовоспалительные и обезболивающие препараты
К гипогликемии могут привести некоторые препараты класса салицилатов. К ним относятся популярные аспирин и парацетамол. Нужно быть внимательными, поскольку при сахарном диабете салицилаты могут усиливать гипогликемический эффект от сахароснижающих лекарств, а также естественным образом способствовать гипогликемии из-за влияния препаратов на обмен веществ.
Эти средства не противопоказаны при диабете, но в инструкции вы можете встретить предупреждение о необходимости быть осторожным при употреблении. Более частый самоконтроль тут поможет.
Сульфадиметоксин – противомикробное средство, который входит в перечень жизненно необходимых и важнейших лекарственных препаратов. Используется при воспалении легких, заболеваниях дыхательных путей, бронхитах, ангине, гайморите, отите, воспалительных заболеваниях мочевыводящих и желчевыводящих путей и раневых инфекциях.
Однако сульфадиметоксин нельзя сочетать с гипогликемическими средствами. Если вы контролируете гликемию с помощью сахароснижающих таблеток, а врач общей практики назначает вам сульфадиметоксин, уточните момент нежелательного взаимодействия и спросите о возможности адаптации терапии.
Список препаратов, которые могут способствовать развитию гипогликемического состояния:
- салицилаты (аспирин);
- антидепрессанты (амитриптилин);
- сульфаниламиды (норсульфазол, этазол, бисептол и др.);
- антигистаминные препараты (димедрол, супрастин, цетиризин, хифенадин и др.);
- препараты лития (например, лития карбонат);
- бета-адреноблокаторы (например, анаприлин, атенолол);
- неспецифические противовоспалительные средства (индометацин);
- антибиотики (левомецитин, тетрациклин, метациклин);
- непрямые антикоагулянты (например, дикумарин).
Реакция может быть очень индивидуальная и при применении перечисленных препаратов не обязательно будет тенденция в низкому сахару, но риск есть. Если вы не знакомы с лекарством и принимаете его впервые, участите самоконтроль и проследите за своей реакцией. Всегда уточняйте у врача о взаимодействии назначаемого средства с сахароснижающими лекарствами, а также о действии на фоне инсулинотерапии. Дополнительно сами читайте инструкцию к применению, в т.ч. противопоказания и рекомендации по использованию.
Источник
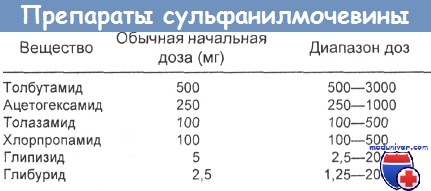
Отравление гипогликемическими препаратами сульфанилмочевины и их побочные эффектыВ настоящее время пероральные гипогликемические средства представлены двумя основными группами — сульфанилмочевинными средствами и бигуанидами. Сознательная передозировка пероральных гипогликемических лекарств, по-видимому, встречается среди диабетиков чаще, чем самоотравление инсулином. Кроме того, существуют “искусственные пероральные гипогликемики”, причем часто среди медицинского персонала. Изредка к неожиданному и невольному гипогликемическому эффекту приводит путаница с названиями препаратов. Наконец, есть возрастной предел, за которым терапевтическая доза может вызвать тяжелую гипогликемиче-скую реакцию с сопутствующими ей расстройствами нервной системы, после чего пациент, если не умрет, останется неврологическим инвалидом, даже восстановив эвгликемию. Передозировки пероральных гипогликемических средств и инсулина у диабетиков и недиабетиков, вероятно, случаются чаще, чем регистрируются, поскольку не во всех случаях пострадавшие обращаются к врачу. Не всегда упоминается наличие у пациента с гипогликемией диабета, а суицидальные попытки иногда не способны распознать даже родные, друзья и врачи. Гипогликемический больной в коме бывает похож на пострадавшего от инсульта, уремии или травмы, причем эти патологии у него тоже могут присутствовать. Кроме того, нельзя исключить одновременной передозировки, скажем, инсулина, алкоголя и салицилатов. Салицилатная и алкогольная передозировки бывают причиной гипогликемии или способствующим ей фактором у детей, а алкогольная передозировка — у подростков. а) Терапевтическая доза. Терапевтические дозы сульфанилмочевинных средств приведены в таблице ниже.
б) Токсичная доза. Продолжительная гипогликемическая реакция может наблюдаться после относительно низкой дозы сульфанилмочевинных средств у пациентов с нарушениями метаболизма или выделения этих веществ, с пониженным запасом гликогена или в условиях пролонгированной и избыточной секреции инсулина. Эти состояния особенно выражены при: Симптомы тяжелой гипогликемии, требующей госпитализации, нередко развиваются у пациентов, месяцами принимающих постоянную дозу лекарства. в) Токсикокинетика. Сульфанилмочевинные средства быстро всасываются в желудочно-кишечном тракте, переносятся в кровь в виде связанных с белками комплексов и интенсивно метаболизируются в печени (за исключением хлорпропамида). Между этими веществами наблюдаются значительные различия в их печеночном метаболизме и почечном клиренсе, т. е. факторах, снижающих их равновесный сывороточный уровень. Метаболиты бывают биологически активными, так что может наблюдаться расхождение между плазменным периодом полужизни исходного лекарства и степенью наблюдаемой гипогликемии.
г) Взаимодействие лекарственных средств. Взаимодействие сульфанилмочевинных соединений с другими лекарствами наблюдается как на фармакокинетическом (например, изменение всасывания с белками, почечного выведения), так и на фармакодинамическом (например, изменение уровня глюкозы в крови путем влияния на секрецию и действие инсулина) уровне. Глибурид и глипизид связываются с альбумином в других участках, чем средства первого поколения, поэтому их вытеснение из белковых комплексов такими веществами, как кумарины, гепарин и фенилбутазон, менее вероятно. Взаимодействие с алкоголем (хлорпропамид-но-алкогольный прилив) может напоминать наблюдающийся после приема дисульфирама, но применительно к сульфанилмочевинным средствам второго поколения такой проблемы не возникает. д) Беременность и лактация. В первые дни жизни у новорожденных может развиваться тяжелая гипогликемия. Сульфанилмочевинные средства проходят через плаценту и стимулируют выделение инсулина из поджелудочной железы плода; однако гипогликемия проявляется только после рождения, когда одновременно поступающая через плаценту материнская глюкоза уже не способна ее компенсировать. е) Механизм действия. Сейчас считается, что у сульфаниламидных препаратов несколько механизмов действия:
– Также рекомендуем “Клиника отравления гипогликемическими препаратами сульфанилмочевины” Оглавление темы “Отравление лекарствами”:
|
Источник
Историческая справка
История использования пероральных гипогликемических препаратов (ПГП) берет начало еще в Средних веках, тогда для лечения сахарного диабета (СД) использовали растение Galega officinalis (французская лилия). В начале XIX века из него был выделен алкалоид галегин (изоамиленгуанидин), который в чистом виде оказался, однако, очень токсичным.
В 1918-1920 гг. были разработаны первые ПГП – производные гуанидина – бигуаниды. В дальнейшем, когда был открыт инсулин, их широкое применение в лечении СД было приостановлено. И только с 1957 г. бигуаниды (фенформин, буфор- мин, метформин) возвратились в клиническую практику. Первыми препаратами этой группы были фенформин и буформин, которые из-за высокого риска развития лактоацидоза и слабого гипогликемического действия вскоре были изъяты из употребления. В настоящее время из группы бигуанидов применяется один метформин.
Синтез первых производных сульфонилмочевины (ПСМ) осуществлен в 50-е гг. прошлого столетия (карбутамид – Германия, 1955 г. и толбутамид – США, 1956 г.) Гипогликемические свойства ПСМ были обнаружены случайно у получавших антибактериальные сульфаниламидные препараты для лечения инфекционных заболеваний. В связи с этим начался поиск производных сульфаниламидов с выраженным гипогликемическим эффектом. В 1969-1970-х гг. появились ПСМ II поколения (гли- бенкламид), а с 1972 г. – III поколения (гликлазид, гликвидон и глимепирид).
В 1997 г. для лечения СД 2 типа были разрешены препараты группы меглитини- дов (репаглинид, натеглинид).
Тиазолидиндионы (глитазоны) впервые вошли в клиническую практику в 1997 г. (троглитазон). В 2000 г. использование троглитазоны было запрещено из-за высокой гепатотоксичности. За ним были синтезированы пиоглитазон и розиглитазон. Однако, розиглитазон также исключен из списка ПГП, т. к. его использование повышало риск развития сердечно-сосудистых катастроф. В настоящее время из группы применяется только пиоглитазон.
Классификации ПГП
АТС классификация
А: Средства, влияющие на пищеварительную систему и метаболизм
А10 Антидиабетические препараты
А10В Пероральные гипогликемические препараты
А10ВА Бигуаниды
A10BA02 Метформин
А10ВВ Производные сульфонилмочевины
А10ВВ01 Глибенкламид
A10BB03 Толбутамид
А10ВВ06 Карбутамид
А10ВВ07 Глипизид
А10ВВ08 Гликвидон
А10ВВ09 Гликлазид
А10ВВ12 Глимепирид
АШВF Ингибиторы альфа-глюкозидазы
АШВF01 Акарбоза
АШВG Тиазолиндионы
АШВG02 Розиглитазон
Классификация ПГП
В настоящее время ПГП условно разделяют на 2 большие группы:
- Гипогликемические средства – производные сульфонилмочевины и меглитини- ды (глиниды). Препараты стимулируют синтез эндогенного инсулина (что сопровождается прибавкой веса) и способны вызывать гипогликемические состояния.
- Антигипергликемические средства – блокаторы альфа-глюкозидазы, бигуани- ды, тиазолидиндионы. Препараты улучшают периферическую утилизацию глюкозы, но не оказывают стимулирующего действия на бета-клетки поджелудочной железы.Они не повышают уровень инсулина в крови и не вызывают гипогликемических состояний.
Классификация в зависимости от точки приложения фармакодинамического эффекта в организме
ПГП классифицируют также в зависимости от точки приложения их фармакодинамического эффекта в организме, что является главным критерием при выборе препарата (табл. 1):
- Тощая кишка. ПГП данной группы нарушают всасывание углеводов в кишечнике за счёт ингибирования фермента альфа-глюкозидазы (акарбоза).
- Поджелудочная железа. ПГП данной группы (секретогены) заставляют бета- клетки поджелудочной железы выделять эндогенный инсулин. Стимуляция секреции инсулина даёт два побочных эффекта: прибавка веса и риск развития гипогликемических состояний. К секретогенам относят:
п препараты сульфонилмочевины: глибенкламид, гликлазид, глимепирид;
° меглитиниды (глиниды): натеглинид, репаглинид.
- Периферические ткани. ПГП данной группы (сенситайзеры) повышают чувствительность периферических тканей и органов-мишеней к инсулину. Сенситайзеры включают в себя:
° бигуаниды: метформин (точка приложения – гепатоциты);
п тиазолидиндионы: пиоглитазон (точка приложения – жировая ткань).
Таблица 1
| Сравнительная ха | эактеристика ПГП | ||
| Лекарственное средство | Эффективность при монотерапии | Главный эффект | Препарат выбора |
| Препараты сульфонилмочевины | Снижение HbAic на 1,5-2 % | Стимуляция секреции инсулина | Препарат выбора при нормальном весе |
| Метформин | Снижение HbA1C на 1,5-1,8 % | Преодоление ИР | Препарат выбора у лиц с ожирением |
| Пиоглитазон | Снижение HbA1C на 0,5-1,4 % | Преодоление ИР | |
| Глиниды | Снижение HbA1C на 0,5-0,8 % | Уменьшение ППГ | Препарат выбора при нежелании соблюдать диету |
| Акарбоза | Снижение HbA1C на 0,5-0,8 % | Уменьшение ППГ | ППГ при нормальном сахаре натощак |
Примечания:
ИР – инсулинорезистентность;
11111′ – постпрандиальная гипергликемия.
Производные сульфанилмочевины (ПСМ)
- I поколение: карбутамид, толбутамид, хлорпропамид, толазамид.
- II поколение: гликвидон, гликлазид, глибенкламид, глипизид.
- III поколение: глимепирид.
Фармакокинетика
ПСМ хорошо всасываются в ЖКТ, однако совместный прием пищи или выраженная гипергликемия у пациента могут уменьшать скорость всасывания. При гипергликемии угнетается моторная функция ЖКТ, в результате чего нарушается абсорбция препарата. Поэтому ПСМ рекомендуют принимать за 30 мин. до приема пищи.
Глибенкламид имеет наименьший показатель биодоступности (табл. 2) среди всех ПСМ, однако недавно разработана его микронизированная форма, обладающая улучшенными фармакокинетическими показателями.
В крови большая часть ПСМ связывается с белками плазмы (90-99 %). Действие ПСМ обычно начинается спустя 2-3 ч. после приема (микронизированная форма гли- бенкламида – через 1 ч.). Несмотря на короткие периоды полувыведения, длительность действия ПСМ существенно больше, что дает возможность принимать их 12 раза в день. Это объясняется склонностью ПСМ к распределению и кумуляции в организме, а также формированием активных метаболитов. Глипизид выводится несколько быстрее остальных ПСМ, поэтому его приходится принимать 3-4 раза в сутки, в связи с этим была разработана его новая форма с замедленным высвобождением. Она имеет осмотическую оболочку, пропускающую жидкость внутрь таблетки с постепенным высвобождением активного вещества. Эта форма глипизида получила название гастроинтестинальная терапевтическая система (ГИТС) и его необходимо
принимать 1 раз в сутки.
Все ПСМ метаболизируются в печени, иногда с формированием активных метаболитов (глибенкламид, глимепирид). Выведение ПСМ осуществляется, как правило,
через почки с мочой и только гликвидон – на 95 % выводится с желчью через ЖКТ.
Таблица 2
Фармакокинетические характеристики ПСМ
| Препараты | Био- доступ ность, % | Связывание с белками плазмы, % | Период полувыведения, ч. | Продолжительность действия, ч. | Путь элиминации, % | |
| почеч ный | печеноч ный | |||||
| ПСМ первого поколения | ||||||
| Хлорпропамид | 90 | 90 | 36 | 24-60 | 100 | – |
| ПСМ второго поколения | ||||||
| Глибенкламид | 64-90 | 99 | 10-12 | 16-24 | 50 | 50 |
| Глипизид ЗВ | 90 | 98-99 | 2-5 | 24 | 80-85 | – |
| Гликлазид | 97 | 94 | 8-11 | 24 | 60-70 | – |
| Гликлазид МВ | 95 | 94 | 12-20 | 24 | 60-70 | – |
| Гликвидон | 95 | 98 | 1,5 | 6-8 | – | 95 |
| ПСМ третьего поколения | ||||||
| Глимепирид | 100 | 99 | 5-8 | 24 | 60 | 40 |
Примечания:
МВ – модифицированного высвобождения; ЗВ – замедленного высвобождения.
Фармакодинамика и ведущие фармакодинамические эффекты
Гипогликемический эффект. Механизм действия ПСМ связан с их влиянием на бета-клетки поджелудочной железы. При активации сульфонилмочевинных рецепторов Р-клеток происходит закрытие АТФ-зависимых K-каналов и деполяризация мембран Р-клеток. Из-за деполяризации клеточных мембран происходит открытие Ca- каналов, и ионы Ca+ начинают поступать внутрь Р-клеток. Результатом этого становится высвобождение запасов инсулина из внутриклеточных гранул и выброс инсулина в кровь. Как результат, ПСМ повышают чувствительность Р-клеток к глюкозе крови, поэтому их применение оправдано только у пациентов с функционирующими Р-клетками. При правильно подобранном режиме приема основная часть стимулированного выброса инсулина происходит после приема пищи, когда уровень глюкозы крови повышается. Наибольшим сродством к АТФ-зависимым K-каналам Р-клеток обладает глибенкламид, который имеет наиболее выраженный сахароснижающий эффект среди всех ПСМ.
Экстрапанкреатические эффекты: некоторые ПСМ (особенно глимепирид) в небольшой степени увеличивают количество рецепторов инсулина и транспортеров глюкозы в мышечной и жировой тканях, за счет чего уменьшается инсулинорезистентность.
ПСМ стимулирует высвобождение соматостатина, тем самым они в некоторой степени подавляют секрецию глюкагона.
Протекторное действие характерно преимущественно препаратам II и III поколений:
- тормозят переход состояния нарушения толерантности к глюкозе в манифестный СД 2 типа;
- снижают риск развития ретино-, нейро- и нефропатии;
- улучшают гематологические показатели, реологические свойства крови, положительно влияют на систему гемостаза и микроциркуляции;
- предупреждают развитие микроваскулитов, в т. ч. поражение сетчатой оболочки глаза;
- подавляют агрегацию тромбоцитов, значительно увеличивают индекс относительной дезагрегации, повышают гепариновую и фибринолитическую активность, увеличивают толерантность к гепарину, проявляют антиоксидантные свойства.
Показания и принципы использования в терапевтической клинике
ПСМ показаны при СД 2 типа, когда диета и физические нагрузки оказались неэффективными.
Производные сульфонилмочевины обладают наиболее выраженным гипогликемическим действием среди всех ПГП. Они снижают уровень гликирован- ного гемоглобина (HbA1c) на 1,5-2 %. Терапевтическая эффективность ПСМ II поколения, как минимум, в 100 раз выше по сравнению с ПСМ I поколения, что объясняет более редкое использование последних. Лечение рекомендуется начинать с более слабых препаратов (например, с гликлазида или глимепирида), а при неэффективности переходить на более сильные ПСМ (глибенкламид).
Обычно терапию препаратами ПСМ начинают с препаратов короткого действия (гликлазид, глипизид), для применения которых нет ограничений по возрасту и по состоянию функции почек. При необходимости дозу постепенно увеличивают (с интервалом в 1-2 недели). Глибенкламид можно принимать 1 раз/сут., он показан в более молодом возрасте, а пожилым больным его назначать не следует. Глимепирид также принимают 1 раз/сут., и он реже вызывает гипогликемию. Передозировка ПСМ может вызвать опасную гипогликемию, поэтому лечение начинают с минимальных доз (табл. 3). Если при приеме ПСМ развилась гипогликемия, его дозу необходимо снизить или отменить препарат.
ПСМ можно использовать как в качестве монотерапии, так и в комбинации с другими ПГП или инсулином.
Монотерапия ПСМ показана для компенсации СД 2 типа с нормальной массой тела и сниженным уровнем C-пептида. При этом необходимо помнить, что назначение двух ПСМ одновременно недопустимо. Со временем компенсация гипергликемии на фоне ПСМ у таких пациентов может ухудшаться из-за развития абсолютной недостаточности инсулина (при этом наблюдается прогрессирующее снижение массы тела, ацетонурия, кетоацидоз, значительное снижение C-пептида в плазме). При истинном дефиците инсулина показано назначение инсулина.
Таблица 3
Клиническая характеристика ПСМ второй и третьей генераций
| Международное непатентованное название | Стартовая доза, мг | Суточная доза, мг | Кратность приема, раз/сут. |
| Гликвидон | 15 | 30-120 | 1-3 |
| Гликлазид | о о СП | 80-320 30-120 | 1-2 1 |
| Глибенкламид | 5,0 1,75-3,5 | 5-15 (20) 1,75-14 | 1-2 1-3 |
| Глипизид | 2,5-5,0 5,0-10,0 | 1 1 -р*. о о | 1-2 1 |
| Глимепирид | 1,0 | 1-6 (8) | 1 |
| Гликвидон | 15 | 30-120 | 1-3 |
В качестве комбинированной терапии ПСМ чаще сочетают с метформином. Это, как правило, пациенты с избыточной массой тела, у которых монотерапия метформином не принесла успеха. При достижении стойкой компенсации заболевания необходимо снизить дозу ПСМ и вернуться к монотерапии метформином. Необходимо избегать назначения очень высоких доз ПСМ, поскольку, с одной стороны, увеличивается риск развития гипогликемических состояний, а с другой – постоянная стимуляция Р-клеток приводит к их истощению, развитию периферической инсулинорезистентности и формированию резистентности к действию ПСМ. При неэффективности комбинации ПСМ + метформин или при наличии противопоказаний к назначению мет- формина можно использовать комбинацию ПСМ + тиазолидиндионы.
Побочные действия
- Гипогликемия (возможна при передозировке препарата, пропуске пищи, злоупотреблении алкоголем).
- Диспепсические расстройства (в том числе тошнота, рвота, диарея), холестаз, повышение массы тела.
- Обратимые лейкопения, тромбоцитопения, в отдельных случаях – апластическая и гемолитическая анемия.
- Аллергические реакции (зуд, кожная сыпь, артралгия, повышение температуры тела, протеинурия).
- В начале лечения возможно преходящее расстройство аккомодации, фоточувствительность.
Противопоказания
- Сахарный диабет 1 типа.
- Беременность и кормление грудью.
- Гиперчувствительность (в том числе к сульфаниламидным препаратам, тиазид- ным диуретикам).
- Тяжёлые формы СД (при выраженной недостаточности бета-клеток, когда требуется инсулинотерапия), кетоацидоз, диабетическая прекома и кома.
- Нарушения функции щитовидной железы (некомпенсированный гипо- или ги- пертиреоз)
- Нарушение функции печени и почек.
- Лейкопения.
- Кахексия.
Взаимодействие с другими лекарственными средствами
При совместном применении ПСМ с сульфаниламидами, тетрациклинами, фторхинолонами, непрямыми антикоагулянтами, салицилатами возможно усиление сахароснижающего действия (риск гипогликемии).
Употребление алкогольных напитков также усиливает сахароснижающий эффект. Кроме того, ПСМ могут вызывать на фоне приёма алкоголя антабусоподобные реакции (тахикардия, головная боль, чувство жара).
Сочетание препаратов сульфонилмочевины с диуретиками тиазидового ряда или антагонистами кальция может вести к ослаблению сахароснижающего эффекта: тиазиды (гипотиазид) препятствуют открытию калиевых каналов, антагонисты кальция (нифедипин, дилтиазем, верапамил) нарушают поступление ионов кальция в Р-клетки поджелудочной железы.
Источник