Побочное действие со стороны пищеварительной системы
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Расстройство пищеварения: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Заболевания органов желудочно-кишечного тракта, которые вызывают расстройство пищеварения, относятся к числу наиболее распространенных в популяции. Признаки нарушения пищеварения в той или иной степени наблюдаются почти у четверти населения земного шара, однако большинство не обращаются за помощью к врачам и лечатся самостоятельно, что в некоторых случаях грозит развитием осложнений.
Заболевания органов пищеварения могут возникать еще в детском или юношеском возрасте и приобретать хроническое течение.
Разновидности нарушений пищеварения
Нарушения пищеварения можно разделить на две большие группы.
К первой относятся заболевания, вызванные недостатком ферментов поджелудочной железы и веществ, необходимых для переваривания пищи, – желудочного сока, желчи. В этих случаях характерными симптомами являются изжога, отрыжка, вздутие живота, колики, боль в подвздошной области.
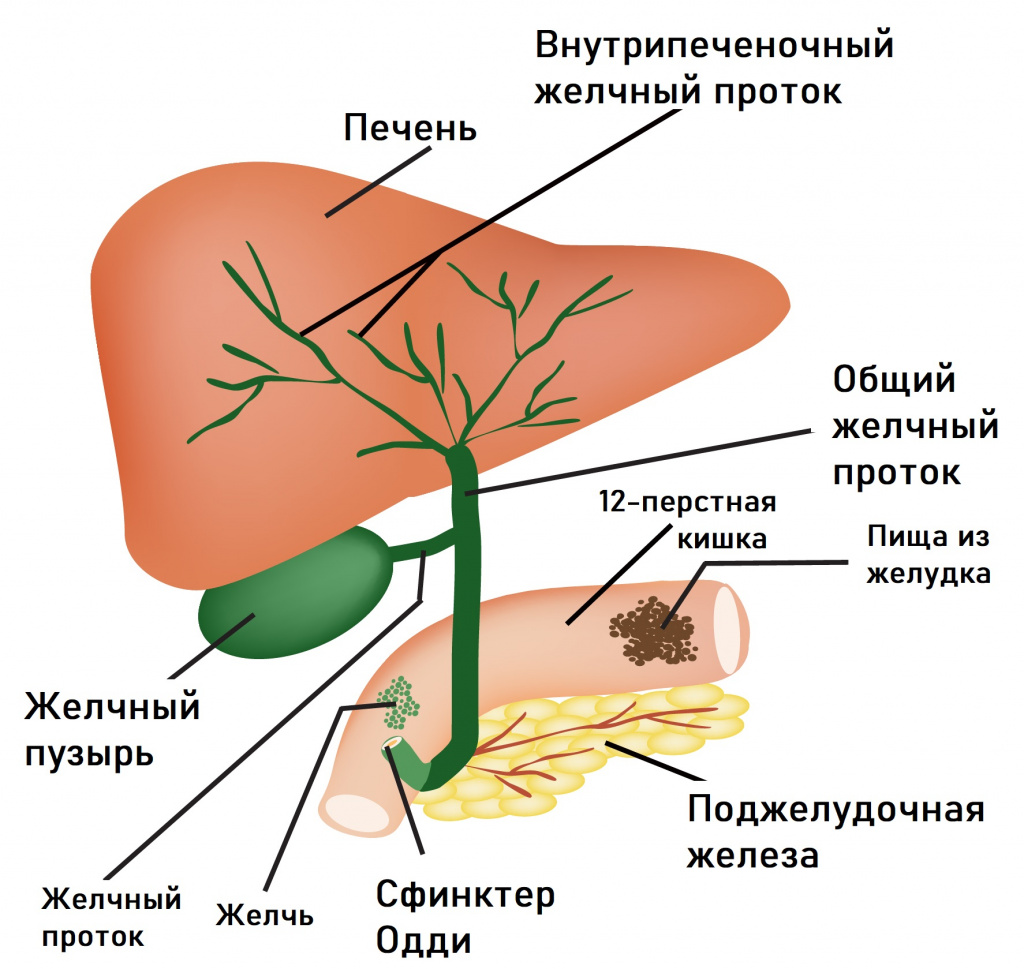
Вторая группа объединяет расстройства, вызванные нарушением процессов всасывания в кишечнике. Эти нарушения характеризуются спастическими болями, усилением перистальтики (урчания) в животе, чувством распирания, неустойчивой дефекацией (запорами или поносами), истощением, мышечной слабостью.
Возможные причины расстройства пищеварения
Одной из наиболее распространенных причин расстройства пищеварения врачи называют нарушение моторики пищевода. Патологии двигательной активности пищевода приводят к затруднению продвижения пищи в желудок и, наоборот, легкому попаданию (забросу) концентрированного желудочного сока на стенки пищевода.
Другая значимая причина – функциональная диспепсия, которая объединяет состояния, вызванные временным (не более 3 месяцев) нарушением деятельности желудка, двенадцатиперстной кишки и поджелудочной железы. Пациенты предъявляют жалобы на боль или ощущение дискомфорта в подвздошной области, тяжесть, чувство переполнения желудка после принятия обычного объема пищи, вздутие живота, тошноту, рвоту, отрыжку, изжогу. Боли характеризуются периодичностью (натощак или ночью) и быстрым прекращением после приема пищи или препаратов, понижающих кислотность в желудке.
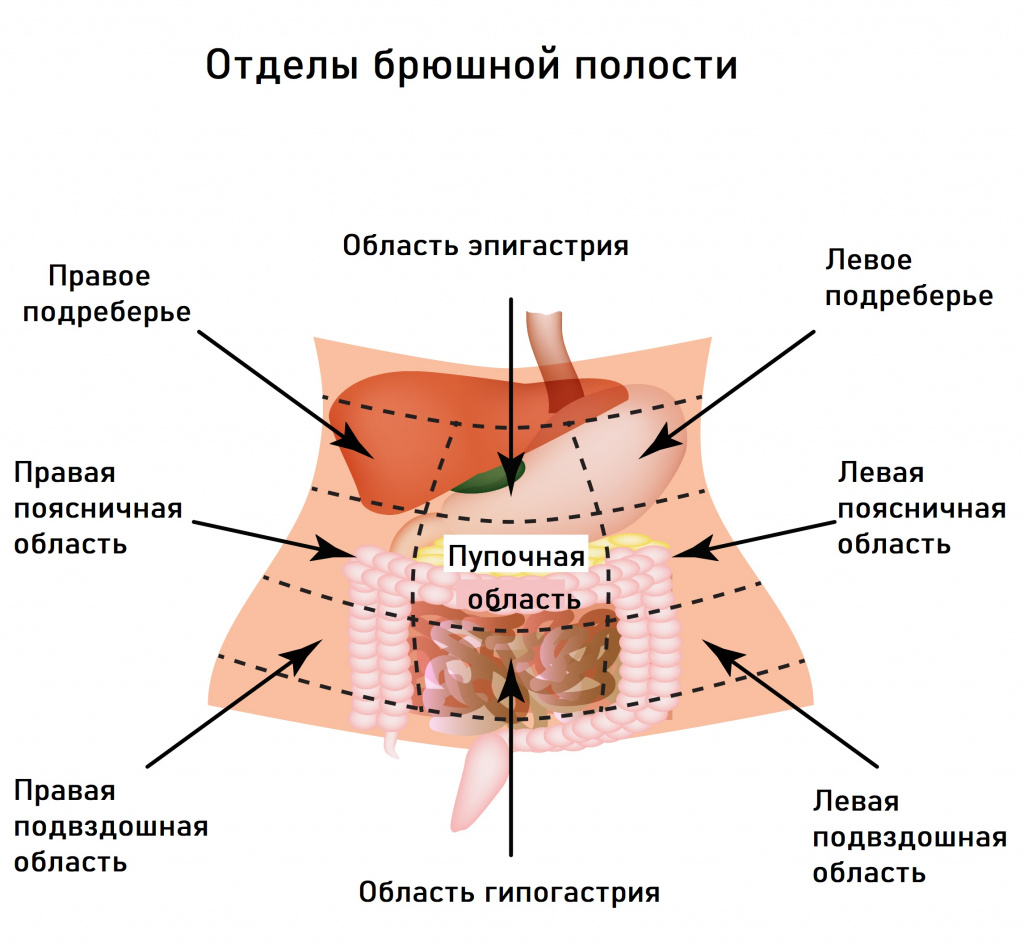
Если боли локализуются в левом подреберье или носят опоясывающий характер, то можно заподозрить проблемы с поджелудочной железой, если в правом – дисфункцию печени и желчного пузыря.
При обследовании таких пациентов часто не удается выявить «органических» заболеваний (язвы, опухоли, панкреатит).
Проблемы с пищеварением могут возникать в результате функциональных расстройств билиарного тракта (системы желчевыведения). В их основе лежит нарушение синхронности в работе желчного пузыря и сфинктера Одди, через который желчь поступает в 12-перстную кишку. При спазме сфинктера происходит не только застой желчи в желчном пузыре, но и нарушение работы поджелудочной железы, что в совокупности приводит к появлению острой боли, которая чаще локализуется в правом подреберье и может отдавать в спину. Приступы провоцируются приемом жирной и острой пищи, холодных напитков, стрессовыми ситуациями. Боли в правом подреберье могут сочетаться с чувством распирания. Характерными симптомами служат также тошнота, горечь во рту, вздутие живота, запоры.

К еще одной причине расстройства пищеварения можно отнести синдром раздраженного кишечника – болезненные состояния, при которых боль или дискомфорт в животе проходят после опорожнения кишечника. Стул при этом отличается нерегулярностью с преобладанием диареи (поноса) или запоров.
В качестве причин синдрома раздраженного кишечника называют инфекционные заболевания, нервные стрессы, некачественное питание, употребление большого количества газообразующих продуктов, переедание.
Основными симптомами этого заболевания служит вздутие живота, схваткообразная боль в животе, которая обычно усиливается после приема пищи и ослабевает после опорожнения кишечника. Примечательно, что в ночное время боли прекращаются.
При диарее количество опорожнений кишечника может достигать 5 раз в день, а позывы к дефекации могут возникать после каждого приема пищи. Часто остается чувство неполного опорожнения кишечника. При запоре характер кала напоминает «овечий», состоящий из мелких плотных катышков. Могут возникать так называемые запорные поносы – жидкий стул после нескольких дней его задержки.
К каким врачам обращаться при расстройстве пищеварения
Важно помнить, что начальные симптомы спазма и нарушения моторики пищевода возникают чаще всего в детстве (срыгивания, внезапная рвота неизмененной пищей сразу после еды, боли при глотании) и требуют консультации врача-педиатра.
Если такие симптомы в течение длительного времени (более месяца) проявляются у взрослого, следует посетить врача-терапевта для получения направления на обследование желудочно-кишечного тракта и записаться к гастроэнтерологу.
Лечением функциональных расстройств пищеварения, включая синдром раздраженного кишечника, занимаются терапевты, гастроэнтерологи и психотерапевты.
Диагностика и обследования при расстройстве пищеварения
При подозрении на заболевание пищевода назначают рентгеноскопию, которая позволяет выявить нарушение прохождения бариевой взвеси в желудок и расширение пищевода. Для исключения органических поражений пищевода выполняют пищеводную манометрию и эзофагоскопию.
Диагностика функциональной диспепсии обычно включает клинический анализ крови; биохимический анализ крови; анализ кала на скрытую кровь; С-уреазный тест для диагностики инфекции Helicobacter pylori; гастродуоденоскопию с целью визуальной оценки состояния стенки желудка и исключения ее язвенных поражений и опухолей; УЗИ печени, желчного пузыря и поджелудочной железы для уточнения их состояния.
Для диагностики дискинезии желчных путей выполняют исследование клинического анализа крови; общего анализа мочи; биохимического анализа крови для оценки уровня печеночных ферментов (АЛТ, АСТ), билирубина и щелочной фосфатазы.
Кроме того, могут быть назначены ультразвуковая диагностика, эндоскопическая ретроградная холангиопанкреатография и эндоскопическая манометрия сфинктера Одди.
Диагноз «синдром раздраженного кишечника», как правило, ставится методом исключения других органических заболеваний. Для этого выполняют следующие лабораторные и инструментальные исследования:
- клинический анализ крови;
- биохимический анализ крови;
- копрологическое исследование (исследование кала);
Что следует делать при расстройстве пищеварения
В первую очередь необходимо сократить промежутки между приемами пищи и уменьшить порции. Не рекомендуется употреблять горячие или холодные блюда, пищу необходимо тщательно пережевывать. Сразу после еды не следует наклоняться или ложиться.
Если есть подозрение на функциональную диспепсию, нужно ограничить употребление жирной, жареной и острой пищи, кофе и крепкого чая. Желательно отказаться от курения, употребления алкоголя, приема обезболивающих препаратов.
Лечение расстройства пищеварения
В качестве стартовой терапии при нарушении моторики пищевода врач может назначить прием блокаторов кальциевых каналов, нитратов, в качестве вспомогательных препаратов – седативные средства.
Если медикаментозное лечение не дает результатов, прибегают к баллонному расширению пищевода, эндоскопическому введению ботулотоксина или хирургическому вмешательству.
При лечении функциональной диспепсии показано применение ингибиторов протонной помпы, главным образом при болевых симптомах, а также при повышенной выработке желудочного сока. В случае нарушения двигательной функции желудка используют препараты, стимулирующие моторику желудочно-кишечного тракта. При выявлении в желудке H. pylori назначают курс антибиотикотерапии. Неврологические симптомы лечат антидепрессантами или купируют с помощью психотерапии.
Для нормализации деятельности желчного пузыря и сфинктера Одди врач может назначить препараты нескольких групп – в комплексе они должны усиливать секрецию желчи и моторику желчного пузыря (препараты урсодезоксихолевой кислоты и растительного происхождения), а также оказывать спазмолитическое действие на сфинктер Одди (гимекромон).
Терапия синдрома раздраженного кишечника предусматривает в основном нормализацию образа жизни и правильный режим питания. Медикаментозная терапия направлена на нормализацию моторики кишечника и устранение боли.
Источники:
- Васильев Ю.В. Функциональная диспепсия. Современные представления о проблеме и возможности терапии. Медицинский совет, журнал. № 6. 2013. С. 94-98.
- Пономарева Л.Г. Современные представления о расстройствах пищевого поведения. Молодой учёный, журнал. №10 (21). 2010. С. 274-276.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Информация проверена экспертом

Лишова Екатерина Александровна
Высшее медицинское образование, опыт работы – 19 лет
Источник
В послеоперационном периоде могут развиться осложнения со стороны органов желудочно-кишечного тракта функционального характера. К ним следует отнести развитие динамической непроходимости (парез кишечника), атонию желудка. Парез кишечника нарушает процессы пищеварения, кроме того, он вызывает повышение внутрибрюшного давления, что приводит к высокому стоянию диафрагмы, нарушению вентиляции легких и деятельности сердца. В нефункционирующем кишечнике скапливается жидкость, это приводит к её перераспределению в организме, что в свою очередь вызывает водно-электролитные расстройства. Из просвета кишечника всасываются токсичные вещества.
Клинически парез проявляется отрыжкой, срыгиванием, рвотой, вздутием живота, неотхождением газов.
Для ликвидации этих явлений больным аспирируют содержимое из желудка, ставят газоотводные трубки, выполняют очистительные и гипертонические клизмы. При глубоких парезах проводят химическую или электрическую стимуляцию кишечника, назначают препараты, стимулирующие перистальтику (перинорм, церукал и. т. д. ). Следует отметить, что в некоторых случаях приходится предпринимать длительное лечение, чтобы добиться ликвидации пареза кишечника. Поэтому действия хирурга во время операции должно быть направлено на профилактику послеоперационного пареза. Для этого необходимо бережно относится к тканям, избегать инфицирования брюшной полости, осуществлять тщательный гемостаз, а при выполнении операции непосредственно на тонком кишечнике производить новокаиновую блокаду корня брыжейки. Эффективным методом профилактики, особенно при травматичных операциях, является перидуральная анестезия, как во время оперативного вмешательства, так и в послеоперационном периоде.
Атония желудка (культи) развивается после оперативных вмешательств на нем (селективная проксимальная ваготомия, резекция). Обусловлена она нарушением иннервации и как следствием моторики. Клинически проявляется икотой, рвотой, тяжестью в эпигастрии. Лечение направлено на восстановление нормального тонуса желудочной стенки. Производят периодически аспирацию содержимого, иногда оставляют постоянный назогастральный зонд, назначают препараты, стимулирующие моторику (церукал, перинорм). В таких случаях можно проводить электрическую стимуляцию с помощью аппаратов типа «Эндотон».
Столкнувшись с клиническими проявлениями нарушения функции кишечника, всегда следует помнить, что они могут быть симптомами более грозных осложнений (послеоперационного перитонита, кишечной непроходимости). Поэтому, прежде чем решать вопрос о лечебных мероприятиях, необходимо исключить патологические процессы в брюшной полости и только после этого начинать лечение, направленное на нормализацию функции желудка и кишечника.
Грозным осложнением является послеоперационный перитонит. Причинами его развития могут быть интраоперационное инфицирование брюшной полости, несостоятельность швов, наложенных на полые органы. Диагностика и лечение перитонита будут рассмотрены в специальной лекции.
Нарушение функции кишечника могут быть обусловлены механическими причинами (перекрут кишечной петли, неправильно сформированный межкишечный анастомоз, спайки). В таких случаях развивается острая кишечная непроходимость, для лечения которой приходится выполнять повторную операцию. Клиника, диагностика и лечение острой кишечной непроходимости рассматривается в курсе частной хирургии.
Одним из осложнений является кровотечение. Кровь может изливаться в брюшную полость или в просвет полого органа. Причиной чаще всего является соскальзывание лигатур. Диагностика основывается на выявлении признаков кровотечения. В большинстве случаев больные должны быть подвергнуты повторному оперативному вмешательству, цель которого осуществить остановку кровотечения.
В послеоперационном периоде у больных может развиться понос. Причины его возникновения различны. По этиологическим факторам различают следующие виды послеоперационных поносов:
а) ахилические поносы, возникающие после обширных резекций желудка;
б) поносы от укорочения длины тонкого кишечника;
в) нервно-рефлекторные поносы у больных с лабильной нервной системой;
г) поносы инфекционного происхождения (энтериты, обострение хронического заболевания кишечника);
д) септические поносы, возникающие при развитии тяжелой интоксикации организма больного.
Развитие поноса резко ухудшает состояние больного, может приводить к истощению, обезвоживанию, снижает иммунобиологическую защиту организма. Лечение проводится с учетом этиологического фактора.
Среди осложнений со стороны органов брюшной полости можно отметить острый панкреатит. Чаще всего он развивается при операциях на желудке и желчевыводящих путях. Признаками являются: появление интенсивных опоясывающих болей, рвота, повышение в крови уровня амилазы. Лечение послеоперационного панкреатита является трудной задачей. Проводится комплексное консервативное лечение, включающее спазмолитики, анальгетики, антиферментные, антигистаминные препараты, дезинтоксикационную терапию.
Острая печеночная недостаточность является грозным осложнением. Обычно развивается при массивных поражениях ткани печени. Возникает при тяжелых механических желтухах, нарушении кровообращения, интоксикациях. В результате повреждения гепатоцитов нарушаются функции печени, что проявляется нарушением обмена веществ, выраженной интоксикацией, нарушениями психики, дыхательной недостаточностью. Лечение направлено на устранение причин, вызвавших развитие печеночной недостаточности и коррекцию нарушенных функций.
Послеоперационный паротит-воспаление околоушной железы. В настоящее время довольно редкое осложнение. Встречается у ослабленных больных. Причина-проникновение в паренхиму железы инфекции гематогенным, лимфогенным, стоматогенным путями. Клиническая картина определяется воспалительными явлениями. Паротит может быть простым, флегмонозным, ганренозным. При простом в паренхиме железы развивается серозный отек. Лечение консервативное-антибиотикотерапия, санация полости рта, стимуляция слюноотделения. При флегмонозной и гангренозной формах в результатете нарастания гнойно-некротических изменений в железе приходится прибегать к хирургическому лечению.
Источник
Знаете ли вы, что запор является одним из нескольких расстройств пищеварения, которые могут вызвать увеличение веса? Избыток отходов влияет на функции вашего метаболизма.
Избыточный вес – это расстройство, вызванное накоплением жиров и токсинов в организме. Это увеличивает ваш вес тела до такой степени, которая считается нездоровой.
Его основная причина заключается в потреблении слишком большого количества калорий в вашем рационе, но это также может быть вызвано сидячим образом жизни, гормональными изменениями и метаболическими трудностями.
Фактически, некоторые пациенты страдают от этого состояния, потому что их пищеварительная система функционирует неправильно. Это связано с тем, что его обязанности необходимы для правильного разрушения жиров и поглощения питательных веществ.
По этой причине, хотя вы всегда должны сначала смотреть на свою диету, вы должны учитывать, что нарушение пищеварения может быть ответственным.
Пищеварительные Расстройства, Которые Могут Привести К Увеличению Веса
Мы хотим воспользоваться этой возможностью, чтобы разделить 5 основных расстройств пищеварения, чтобы вы могли идентифицировать их и принять соответствующие меры.
1. Гастроэзофагеальный Рефлюкс
Гастро рефлюкс – это расстройство пищеварения, которое вызывает жжение в груди. Это связано с тем, что кислотные соки возвращаются в пищевод, потому что клапаны, которые удерживают их в желудке, ослабли.
Его связь с увеличением веса происходит от беспокойства, которое мы получаем от пищи, поскольку некоторые продукты временно успокаивают симптомы.
Хотя небольшие порции, как правило, не представляют угрозы, после того как еда переваривается, симптомы сохраняются, и появляется желание поесть.
Рекомендации
Контролируйте симптомы рефлюкса натуральными чаями и домашними средствами, которые содержат мало калорий
Избегайте употребления жирных или раздражающих продуктов, потому что они не помогут решить проблему, они просто ухудшат ситуацию.
2. Язвы
Язвы, поражения, которые обычно появляются в подкладке желудка или тонкой кишки, являются наиболее распространенным последствием чрезмерного производства кислоты.
Подобно предыдущему беспорядку, они могут привести к увеличению веса, поскольку они могут вызвать эпизоды тревоги, когда дело доходит до еды.
Они вызывают воспаление в животе и постоянную тошноту, которая, как правило, ослабляется после приема определенных продуктов.
Из-за этого пациенты, как правило, потребляют больше калорий, чем должны, и если расстройство не контролируется в течение короткого периода времени, они будут испытывать заметное увеличение веса.
Рекомендации
Избегайте приема противовоспалительных препаратов, обезболивающих и антибиотиков при лечении язвы
Удалите молочную, пряную пищу и другие раздражающие продукты из вашей диеты
Принимайте домашние средства с щелочными свойствами, такими как бикарбонат или гель из алоэ вера
Пейте больше воды и чая, которые помогают с пищеварением
3. Запор
Запор – одна из проблем пищеварения, которая больше всего влияет на увеличение веса. Это связано с тем, что отходы накапливаются в кишечнике, влияют на функции метаболизма и затрудняют организм превращать питательные вещества в источники энергии.
Сохранение токсинов в вашей толстой кишке вызывает воспаление в вашем желудке и вызывает чувство тяжести. Это может заставить вас думать, что то, что вы делаете, чтобы попытаться сбросить вес, не работает.
Тем не менее, это происходит не потому, что организм поглощает больше калорий, но что избыточные отходы затрудняют просмотр результатов, когда вы пытаетесь сбросить вес.
Рекомендации
Увеличьте потребление диетического волокна. Чтобы сделать это, добавьте свежие овощи, фрукты и цельные зерна в свой рацион.
Выпейте 6-8 стаканов воды в день
Регулярно тренируйтесь, по крайней мере, 30 минут в день
Сделать натуральные слабительные, в чаях или в жидкостях
4. Изменения В Бактериальной Флоре
Изменения в бактериальной флоре в кишечнике являются одним из влияющих факторов, когда дело доходит до увеличения веса.
Они мешают вашему метаболическому ритму и в то же время затрудняют поглощение и правильное использование питательных веществ, которые поступают из наших продуктов.
Эти дисбалансы возникают из-за чрезмерного роста микроорганизмов или из-за уменьшения их присутствия в толстой кишке.
Как следствие, это создает проблемы, такие как запор, а также может увеличивать, как часто вы едите, что заставит вас накапливать больше жира.
Рекомендации
Избегайте чрезмерного потребления продуктов, которые изменяют рН кишечника (жиры, очищенная мука, сахара и т. д.).
Увеличьте потребление продуктов питания пробиотиками, например, натуральным йогуртом или ферментированной капустой.
Выпейте от 1,5 до 2 литров воды в день.
5. Синдром Раздраженного Кишечника
Синдром раздраженного кишечника является желудочно-кишечным заболеванием, которое из-за плохих методов диеты стало значительно более распространенным в последние несколько лет.
Его появление сопровождается другими проблемами с пищеварительной системой, включая воспалительные дисбалансы и изменения в бактериальной флоре.
Это может вызвать запор, вздутие живота и затруднение переваривания определенных продуктов.
Поэтому, когда люди игнорируют свои симптомы и не пытаются их лечить, они могут испытывать прибавку в весе и постоянно чувствовать себя больными.
Рекомендации
Если вы подозреваете, что у вас есть какие-либо из этих симптомов, обратитесь к врачу
Добавьте пробиотики в свой рацион и продукты, содержащие пищеварительные ферменты
Устраните любые воспалительные продукты или напитки, сколько сможете.
Источник
