Побочные действия при пурпуре
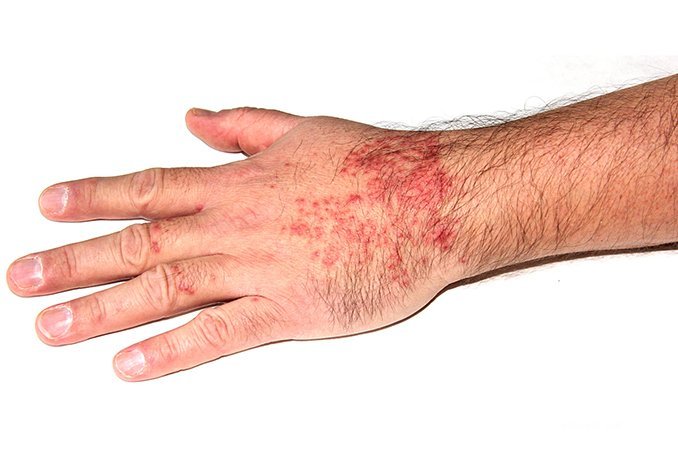
Пурпурой называются мелкопятнистые капиллярные кровоизлияния в кожу, под кожу или слизистые оболочки. Кровоизлияния могут быть:
- точечными (петехии);
- мелкопятнистыми (экхимозы);
- полосовидными (вибекс);
- крупнопятнистыми (кровоподтеки).

Наиболее распространены множественные экхимозы и петехии диаметром до 1 сантиметра.
Как правило, заболевание проявляется на нижних конечностях. Сначала сыпь имеет красный или бордовый цвет, со временем меняясь на фиолетовый и коричневый. На 7-10 день становится желтого и зеленого цвета.
Причины возникновения тромбоцитопенической пурпуры
Пурпура возникает при ряде заболеваний и имеет общие механизмы развития. Как правило, причиной ее возникновения является склонность к кровотечениям (геморрагический диатез) вследствие следующих патологических процессов:
- Патология тромбоцитарного звена гемостаза (дефицит или повреждения тромбоцитов);
- Первичная или вторичная тромбоцитопеническая пурпура;
- Застой крови;
- Токсико-аллергические нарушения гемокоагуляции (вследствие инфекций или приема лекарств);
- Различные сосудистые патологии (васкулиты и др.);
- Синдром диссеминированного внутрисосудистого свертывания;
- Патологии со стороны коагуляционного звена гемостаза.
Виды тромбоцитопенической пурпуры
Заболевание бывает трех видов:
- Идиопатическая пурпура;
- Тромботическая пурпура;
- Пурпура Шенляйна-Геноха (сосудистая).
Идиопатическая пурпура имеет неясную этиологию и характеризуется развитием геморрагического синдрома и тромбоцитопении. Как правило, разрушение тромбоцитов обусловлено аутоиммунным процессом, вызванным вследствие инфекции или приема лекарственных препаратов. Преимущественно наблюдается идиопатическая пурпура у детей женского пола в возрасте до 14 лет.
Развивается заболевание следующим путем: под воздействием возбудителя нормальные свойства тромбоцитов изменяются, и иммунитет начинает вырабатывать антитела, которые блокируют их. Тромбоциты, в свою очередь, улавливаются клетками селезенки и разрушаются в ней, в результате чего развивается тромбоцитопения.
По характеру сыпи преобладают петехии и синяки. При идиопатической пурпуре у детей могут возникать синяки даже в результате незначительных ушибов и преимущественно проявляются на голенях. Петехии, как правило, проявляются на ногах и могут быть как единичными, так и множественными. Симптомами идиопатической тромбоцитопенической пурпуры у детей также являются кровотечения и кровоизлияния, проявляющиеся преимущественно на деснах и слизистой оболочке носа. У девочек в пубертатном возрасте заболевание может вызвать обильные маточные кровотечения.
Идиопатическая пурпура у детей либо заканчивается полным выздоровлением, либо, что хуже, принимает хроническую форму. При хронической форме заболевание характеризуется проявлением периодических кровотечений.
Лечение пурпуры хронической формы заключается в удалении селезенки. Выздоровление после хронической формы происходит далеко не всегда. При острой форме назначают лекарственную терапию, направленную на уничтожение антител, блокирующих тромбоциты. В дополнение назначают средства, останавливающие кровотечения. В особо тяжелых случаях протекания болезни и сильных кровотечениях назначают переливание крови.
Основной мерой профилактики тромбоцитопенической пурпуры у детей является устранение очагов инфекции (тонзиллит, кариес и др.). После перенесенного заболевания рекомендуется наблюдать ребенка у гематолога на протяжении пяти последующих лет.
Тромботическая пурпура – заболевание, характеризующееся усиленным тромбообразованием и геморрагическим синдромом в виде кожных геморрагий, приводящих к ишемии внутренних органов. Это достаточно редкое заболевание, встречающееся преимущественно у женщин в возрасте 40-55 лет.
Тромботическая пурпура может развиться после приема лекарственных препаратов, введения вакцин или сопутствовать ряду других болезней (злокачественные опухоли, менингококковая инфекция).
Основными симптомами является тошнота, рвота, головная боль, острые боли в животе, нарушение зрения. Появляются петехии и синяки, в некоторых случаях наблюдаются психические и неврологические нарушения, увеличение селезенки и печени, поражение почек. Продолжительность заболевания – от нескольких дней до нескольких недель. Примерно в 20-30% случаев наблюдается смертельный исход в результате поражения почек, головного мозга и сосудов сердца.
Главным лечением пурпуры тромботической является замена собственной плазмы на донорскую.
Пурпура Шенлейна-Геноха проявляется воспалением органов тела и сосудов кожи. Характеризуется симметричными геморрагическими высыпаниями, болями в животе, артритом, гломерулонефритом. Причины возникновения – прием лекарственных препаратов, введение вакцин, бактериальные или вирусные инфекции. Как правило, заболевание возникает чаще у мужчин в возрасте до 20 лет.
Симптомами заболевания является повышенная температура тела и мелкая сыпь в области суставов, на плечах, ягодицах и ногах. Могут возникнуть отеки суставов и болевые ощущения, жидкий стул, рвота, желудочно-кишечные кровотечения. Сосудистая пурпура вызывает поражение сердца, почек, центральной нервной системы.
Как правило, лечение пурпуры сосудистой заключается в блокировании создания новых иммунных комплексов, соблюдении постельного режима и гипоаллергенной диеты. Длительность заболевания – от двух недель до одного месяца, после чего человек выздоравливает.
Источник
Пурпура — это геморрагическое скопление крови в тканях, под кожей и слизистыми оболочками. Выражается в спонтанных синяках, кровоподтеках, петихиях и небольших пятнах, появляющихся на поверхности кожи.
- Причины и диагностика пурпуры
- Виды пурпуры, симптомы и лечение
- Аллергический васкулит
Существуют различные виды пурпуры, однако в медицинской терминологии и статистике наиболее распространенными можно считать первичные (идиопатические) пурпуры и вторичные, то есть симптоматические. Последние вызваны сторонними факторами, например, заболеваниями, инфекциями.
Причины и диагностика пурпуры
Пурпура может быть тромбоцитопенической и нетромбоцитопенической. В первом случае уменьшается количество циркулирующих в крови тромбоцитов, во втором — тромбоцитный показатель остается неизменным.
Заболевания, которые вызывают появление пурпуры: множественная миелома, лейкоз, заболевания костного мозга или селезенки, инфекционные болезни, например, немецкая корь или краснуха. Пурпура может появиться и под воздействием на организм наркотических препаратов или агрессивных химических веществ.
Внешние проявления всех видов пурпуры достаточно похожи. Для того чтобы отличить различные виды пурпуры, необходим лабораторный анализ. Стандартные симптомы это: кровоизлияния под кожу, кровоподтеки, петехии (красные пятна с нечеткими краями). Острая форма сопровождается гематурией, кровотечением из носа, при этом временной показатель коагуляции в норме.
Для правильного лечения медикам необходимо знать тип пурпуры. Для этого изучаются внешние признаки и проводится лабораторная диагностика. При тромбоцитопенической форме пурпуры больным вводят кортикостероиды. В некоторых случаях показана спленэктомия (удаление селезенки). Идиопатическая пурпура может спонтанно исчезать, особенно у детей.
Общие меры профилактики пурпуры: защита от ударов, травм, перенос плановых операций, удаления зубов.
Виды пурпуры, симптомы и лечение
Пурпура Шенлейна-Геноха (сосудистая, аллергическая, анафилактоидная)
Пурпура Шенлейна-Геноха (также встречаются упоминания об этом виде пурпуры, как о сосудистой, анафилактической или аллергической, что по сути одно и то же, и разные специалисты могут идентифицировать этот вид пурпуры по-разному).
Примерно в двух третях случаев заболевание появляется после заражения инфекцией верхних дыхательных путей, кожные симптомы проявляются в среднем через десять дней после респираторных. Несмотря на популярную теорию о передаче инфекционным путем, ни один микроорганизм или фактор окружающей среды не был назван достоверной причиной пурпуры Шенлейна-Геноха.
Отличительная черта этого вида заболевания — воспаление сосудов в верхних слоях кожи. Прочие симптомы: артрит, воспаление почек, боли в животе. В 90% случаев заболевание диагностируется у детей, проходя в течение нескольких недель. Заболевания взрослых протекают в более серьезной форме, симптомы сохраняются дольше, есть риск необратимого повреждения почек, однако его вероятность — около 5%.
Лечение проводится нестероидными противовоспалительными препаратами.
Геморрагическая пурпура
Геморрагическая пурпура связана с воспалением кровеносных сосудов — васкулитом, и возникает вследствие неправильного ответа иммунной системы организма на инфекцию. Этим заболеванием часто болеют лошади. Зарегистрированы случаи, когда геморрагическая пурпура была следствием бактериальных и вирусных инфекций дыхательных путей. Симптомы схожи с другими видами болезни, однако могут быть тяжелыми, вплоть до некроза пораженных тканей, последствий для мышц, почек и легких.
Широкое вовлечение организма в патологический процесс может привести к появлению таких симптомов, как ламинит, колики, потеря веса, нарушения работы ЦНС.
Лечение заключается в устранении первопричины заболевания, назначается дексаметазон, кортикостероиды, иммуносупрессивная терапия.
Нетромбоцитопеническая (идиопатическая) пурпура
Нетромбоцитопеническая пурпура — это аллергическая реакция неизвестного происхождения, вызывающая появление на коже красных пятен. Часто безболезненна, но неэстетична. Происходит в результате разрыва капилляров, вследствие чего небольшое количество крови выделяется под кожу в области ног, рук, спины или абсолютно любого участка тела. Эта кровь не рассасывается, а накапливается в тканях. Происходит это потому, что капилляры блокируются белковыми комплексами, образующимися при аномальной иммунной реакции. Мальчики страдают от этого заболевания чаще, чем девочки. Время пика пурпуры — с поздней осени до зимы.
Симптомы нетромбоцитопенической пурпуры
Головная боль, температура, потеря аппетита, зуд кожи, красная сыпь. Эта сыпь красного цвета, плоская или слегка приподнятая над поверхностью кожи, может быть небольших размеров, как веснушки, или чуть больше, напоминающей синяк. Вначале сыпь становятся фиолетовой, а затем в течение суток приобретает цвет ржавчины и исчезает спустя несколько недель. Места появления: ягодицы, живот, нижние конечности.
Дополнительные симптомы: боль в мышцах, отеки лодыжек и коленей, кровь в моче, малый объем мочи, повреждения почек. Из-за обструкции капилляров может наступить почечная недостаточность. Иногда у больных мужского пола может появляться отек мошонки.
Лечение нетромбоцитопенической пурпуры
Большинство случаев исчезают сами, без лечения, однако при серьезных осложнениях (например, почечной функции) больные лечатся в стационаре. Для устранения суставных болей выписывается обезболивающее, также показаны кортикостероиды. При повреждении почек необходима коррекция уровня электролитов в крови.
Аллергический васкулит
Васкулит — это воспаление кровеносных сосудов. Оно может привести к повреждению кровеносных сосудов, их утолщению, образованию рубцов и ослаблению клеточных мембран сосудов. Существует множество различных типов васкулита; некоторые из них протекают остро и длятся недолго, а другие могут иметь хроническую природу. Аллергический васкулит является острой формой заболевания.
Симптомы аллергического васкулита
Наблюдается воспаление и покраснение кожи, происходящее при вступлении в контакт с каким-либо внешним раздражителем. На коже появляются красные пятна, которые некоторые медики упрощенно называют пурпурой. Пятна эти как бы приподняты над поверхностью кожи, но могут быть и плоскими. Их цвет колеблется от красного до фиолетового.
Другие распространенные симптомы: боли в суставах, увеличение лимфатических узлов, воспаление почек.
Причинами появления аллергического васкулита могут быть:
- инфекции;
- химические вещества;
- пищевые продукты-аллергены;
- сильнодействующие медикаменты;
- любое вещество или материал.
Наиболее часто васкулит обусловлен взаимодействием организма с лекарственными препаратами, но он также может появляться в сочетании с определенными инфекциями или вирусами. В некоторых случаях точная причина такой реакции не может быть идентифицирована.
Гиперчувствительность при васкулите обычно вызвана реакцией на лекарства. Наиболее распространенные препараты, которые могут спровоцировать заболевание, это:
- пенициллин;
- сульфаниламиды (класс антибиотиков);
- некоторые лекарства от повышенного кровяного давления;
- фенитоин.
Аллергический васкулит также может быть вызван хроническими бактериальными инфекциями и вирусами, такими как ВИЧ или гепатит В и С. Люди с аутоиммунным расстройством под названием волчанка также могут страдать от зудящих красных пятен на коже. Если причина заболевания — во взаимодействии с лекарственными средствами, симптомы проявляются в течение 7-10 дней после начала приема. Некоторые пациенты могут показать первые симптомы уже через два-три дня после начала приема лекарств.
Лечение аллергического васкулита
Основной метод лечения — это облегчение симптомов, таких как зуд и жжение. Обычно аллергический васкулит проходит сам через пару недель. Для облегчения состояния больных применяют антиаллергические средства, уменьшающие воспаление и зуд, а также кортикостероиды, аспирин, фитопрепараты.
Источники статьи:
https://www.hopkinsvasculitis.org
https://www.healthline.com
https://www.nhlbi.nih.gov
https://www.medicinenet.com
https://dermnetnz.org
https://www.healthline.com
По материалам:
© 2015 DermNet New Zealand Trust
© 2005 – 2015 Healthline Networks, Inc
© 2015 Regents of the University of Minnesota.
© 2003-2015 Farlex, Inc
© 2015 Johns Hopkins Vasculitis Center
National Institutes of Health, Department of Health and Human Services
©1996-2015 MedicineNet, Inc.
Смотрите также:
У нас также читают:
Источник
Тромбоцитопеническая пурпура (болезнь Верльгофа) – заболевание, характеризующееся склонностью к кровоточивости, обусловленной тромбоцитопенией (снижением содержания тромбоцитов в крови до 150×109/л) при нормальном или увеличенном количестве мегакариоцитов в красном костном мозге.
Тромбоцитопеническая пурпура – наиболее распространённое заболевание из группы геморрагических диатезов. Частота выявления новых случаев тромбоцитопенической пурпуры составляет от 10 до 125 на 1 млн населения в год. Заболевание, как правило, манифестирует в детском возрасте. До 10-летнего возраста заболевание встречается с одинаковой частотой у мальчиков и девочек, а после 10 лет и у взрослых – в 2-3 раза чаще у лиц женского пола.
Этиология и патогенез
При тромбоцитопенической пурпуре тромбоцитопения развивается вследствие разрушения тромбоцитов посредством иммунных механизмов. Антитела к собственным тромбоцитам могут появляться спустя 1-3 нед после перенесённых вирусных или бактериальных инфекций, профилактических прививок, приёма лекарственных препаратов при индивидуальной их непереносимости, переохлаждения или инсоляции, после хирургических операций, травм. В ряде случаев какую-либо определённую причину выявить не удаётся. Поступившие в организм антигены (например, вирусы, лекарственные средства, в том числе вакцины) оседают на тромбоцитах больного и индуцируют иммунный ответ. Антитромбоцитарные антитела относят преимущественно к IgG. Реакция «Аг-AT» происходит на поверхности тромбоцитов. Продолжительность жизни тромбоцитов, нагруженных антителами, при тромбоцитопенической пурпуре снижена до нескольких часов вместо 7-10 дней в норме. Преждевременная гибель тромбоцитов происходит в селезёнке. Кровоточивость при тромбоцитопенической пурпуре обусловлена снижением количества тромбоцитов, вторичным повреждением сосудистой стенки в связи с выпадением ангиотрофической функции тромбоцитов, нарушением сократительной способности сосудов из-за понижения концентрации серотонина в крови, невозможностью ретракции кровяного сгустка.
Клиническая картина болезни Верльгофа
Заболевание начинается исподволь или остро с появления геморрагического синдрома. Тип кровоточивости при тромбоцитопенической пурпуре петехиально-пятнистый (синячковый). По клиническим проявлениям выделяют два варианта тромбоцитопенической пурпуры: «сухой» – у больного возникает только кожный геморрагический синдром; «влажный» – кровоизлияния в сочетании с кровотечениями. Патогномоничные симптомы тромбоцитопенической пурпуры – кровоизлияния в кожу, слизистые оболочки и кровотечения. Отсутствие этих признаков вызывает сомнение в правильности диагноза.
Кожный геморрагический синдром возникает у 100% больных. Количество экхимозов варьирует от единичных до множественных. Основные характеристики кожного геморрагического синдрома при тромбоцитопенической пурпуре следующие.
Несоответствие выраженности геморрагии степени травматического воздействия; возможно их спонтанное появление (преимущественно ночью).
Полиморфизм геморрагических высыпаний (от петехий до крупных кровоизлияний).
Полихромность кожных геморрагии (окраска от багровой до сине-зеленоватой и жёлтой в зависимости от давности их появления), что связано с постепенным превращением гемоглобина через промежуточные стадии распада в билирубин.
Асимметрия (нет излюбленной локализации) геморрагических элементов.
Безболезненность.
Нередко возникают кровоизлияния в слизистые оболочки, наиболее часто миндалин, мягкого и твёрдого нёба. Возможны кровоизлияния в барабанную перепонку, склеру, стекловидное тело, глазное дно.
Кровоизлияние в склеру может указывать на угрозу возникновения самого тяжёлого и опасного осложнения тромбоцитопенической пурпуры – кровоизлияния в головной мозг. Как правило, оно возникает внезапно и быстро прогрессирует. Клинически кровоизлияние в головной мозг проявляется головной болью, головокружением, судорогами, рвотой, очаговой неврологической симптоматикой. Исход кровоизлияния в мозг зависит от объёма, локализации патологического процесса, своевременности диагностики и адекватной терапии.
Для тромбоцитопенической пурпуры характерны кровотечения из слизистых оболочек. Нередко они имеют профузный характер, вызывая тяжёлую постгеморрагическую анемию, угрожающую жизни больного. У детей наиболее часто возникают кровотечения из слизистой оболочки полости носа. Кровотечения из дёсен обычно менее обильны, но и они могут стать опасными при экстракции зубов, особенно у больных с недиагностированным заболеванием. Кровотечение после удаления зуба при тромбоцитопенической пурпуре возникает сразу же после вмешательства и не возобновляется после его прекращения в отличие от поздних, отсроченных кровотечений при гемофилии. У девочек пубертатного периода возможны тяжёлые мено- и метроррагии. Реже бывают желудочно-кишечные и почечные кровотечения.
Характерные изменения внутренних органов при тромбоцитопенической пурпуре отсутствуют. Температура тела обычно нормальная. Иногда выявляют тахикардию, при аускультации сердца – систолический шум на верхушке и в точке Боткина, ослабление I тона, обусловленные анемией. Увеличение селезёнки нехарактерно и скорее исключает диагноз тромбоцитопенической пурпуры.
По течению выделяют острые (длительностью до 6 мес) и хронические (продолжительностью более 6 мес) формы заболевания. При первичном осмотре установить характер течения заболевания невозможно. В зависимости от степени проявления геморрагического синдрома, показателей крови в течении заболевания выделяют три периода: геморрагический криз, клиническая ремиссия и клинико-гематологическая ремиссия.
Геморрагический криз характеризуется выраженным синдромом кровоточивости, значительными изменениями лабораторных показателей.
Во время клинической ремиссии исчезает геморрагический синдром, сокращается время кровотечения, уменьшаются вторичные изменения в свёртывающей системе крови, но тромбоцитопения сохраняется, хотя она менее выраженная, чем при геморрагическом кризе.
Клинико-гематологическая ремиссия подразумевает не только отсутствие кровоточивости, но и нормализацию лабораторных показателей.
Лабораторные исследования
Характерны снижение содержания тромбоцитов в крови вплоть до единичных в препарате и увеличение времени кровотечения. Длительность кровотечения не всегда соответствует степени тромбоцитопении, так как она зависит не только от количества тромбоцитов, но и от их качественных характеристик. Значительно снижена или не наступает вообще ретракция кровяного сгустка. Вторично (в результате тромбоцитопении) изменяются плазменно-коагуляционные свойства крови, что проявляется недостаточностью образования тромбопластина в связи с дефицитом 3-го тромбоцитарного фактора. Нарушение образования тромбопластина приводит к снижению потребления протромбина в процессе свёртывания крови. В некоторых случаях при тромбоцитопенической пурпуре в период криза отмечают активацию фибринолитической системы и повышение антикоагулянтной активности (антитромбины, гепарин). У всех больных с тромбоцитопенией снижена концентрация серотонина в крови. Эндотелиальные пробы (жгута, щипка, молоточковая, уколочная) в период гематологического криза положительны. В красной крови и лейкограмме (при отсутствии кровопотерь) изменений не находят. При исследовании красного костного мозга обычно выявляют нормальное или повышенное содержание мегакариоцитов.
Диагностика и дифференциальная диагностика
Диагностика тромбоцитопенической пурпуры основана на характерной клинической картине и лабораторных данных.
Клинические | Геморрагии на коже и слизистых оболочках (от петехий до крупных экхимозов) Кровотечения из слизистых оболочек носа, дёсен, матки и др. Положительные эндотелиальные пробы |
Лабораторные | Тромбоцитопения Увеличение времени кровотечения Снижение степени ретракции кровяного сгустка |
Тромбоцитопеническую пурпуру необходимо дифференцировать от острого лейкоза, гипо- или аплазии красного костного мозга, системной красной волчанки, тромбоцитопатий.
При гипо- и апластических состояниях при исследовании крови выявляют панцитопению. Пунктат красного костного мозга беден клеточными элементами.
Бластная метаплазия в красном костном мозге – основной критерий острого лейкоза.
Тромбоцитопеническая пурпура может быть проявлением диффузных заболеваний соединительной ткани, чаще всего системной красной волчанки. В этом случае необходимо опираться на результаты иммунологического исследования. Высокий титр антинуклеарного фактора, наличие LE-клеток свидетельствуют о системной красной волчанке.
Основное отличие тромбоцитопенической пурпуры от тромбоцитопатий – снижение содержания тромбоцитов.
Лечение тромбоцитопенической пурпуры
В период геморрагического криза ребёнку показан постельный режим с постепенным его расширением по мере угасания геморрагических явлений. Специальной диеты не назначают, однако при кровоточивости слизистой оболочки полости рта дети должны получать пищу в охлаждённом виде.
Источник
