Побочные действия внематочной беременности

Внематочная беременность – это патологическое состояние беременности, при котором оплодотворённая яйцеклетка закрепляется в маточной трубе или в брюшной полости (в редких случаях). По медицинской статистике, внематочная беременность зафиксирована в 2,5% вариантах от общего числа беременностей, в 10% случаев она возникает повторно. Эта патология относится к категории повышенного риска для здоровья женщины, без оказания врачебной помощи она может привести к смертельному исходу.
По статистическим данным, рост частоты проявления внематочной беременности связывается с увеличением количества воспалительных процессов внутренних половых органов, увеличением числа хирургических операций с целью контроля над деторождением, пользование внутриматочными и гормональными средствами контрацепции, лечением отдельных форм бесплодия и искусственным оплодотворением.
При любом виде внематочной беременности вынашивание ребёнка невозможно, так как эта патология угрожает физическому здоровью матери.
Виды внематочной беременности
- брюшная (абдоминальная) — изредка встречающийся вариант, плодное яйцо может локализироваться на сальнике, печени, крестово-маточных связках и в прямокишечно-маточном углублении. Различается первичная абдоминальная беременность — имплантация оплодотворенной яйцеклетки происходит на органах брюшной полости и вторичная — после происшедшего трубного аборта яйцеклетка повторно имплантируется в абдоминальной полости. В отдельных случаях патологическая брюшная беременность донашивается до поздних сроков, представляя собой серьёзную угрозу жизни беременной. У большей части эмбрионов при абдоминальной имплантации обнаруживаются серьёзные пороки развития;
- трубная — плодное яйцо оплодотворяется в фаллопиевой трубе и не опускается в матку, а закрепляется на стенке маточной трубы. После имплантации может случиться остановка в развитии эмбриона, а в худшем варианте – произойдёт разрыв фаллопиевой трубы, что представляет серьезную угрозу для жизни женщины;
- яичниковая — частота возникновения менее 1%, подразделяется на эпиоофоральную (яйцо имплантируется на поверхности яичника) и интрафолликулярную (оплодотворение яйцеклетки и последующая имплантация проходит в фолликуле);
- шеечная — причиной возникновения считается кесарево сечение, ранее проведённый аборт, миома матки, перенос эмбриона при экстракорпоральном оплодотворении. Плодное яйцо фиксируется в районе шеечного канала матки.
Опасность внематочной беременности заключается том, что в процессе развития плодное яйцо вырастает в размерах и происходит увеличение диаметра трубы до предельного размера, растяжение достигает максимального уровня и возникает разрыв. При этом кровь, слизь и плодное яйцо попадают в брюшную полость. Нарушается её стерильность и возникает инфекционный процесс, со временем перерастающий в перитонит. Параллельно повреждённые сосуды сильно кровоточат, происходит массивное кровотечение в брюшную полость, что может привести женщину в состояние геморрагического шока. При яичниковой и брюшной внематочной беременности опасность возникновения перитонита так же высока, как и при трубной.
Возможные причины возникновения внематочной беременности
Основные факторы риска:
- инфекционно-воспалительные заболевания — ранее перенесенные или перешедшие в хроническую фазу — воспаления матки, придатков, мочевого пузыря считаются одной из основных причин возникновения внематочной беременности.
- Воспалительные процессы в яичниках и трубах (предыдущие трудные роды, множественные аборты, самопроизвольные аборты без обращения в медицинскую клинику), приведшие к фиброзу, появлению спаек и рубцеванию тканей, после чего происходит сужение просвета маточных труб, нарушается их транспортная функция, изменяется реснитчатый эпителий . Прохождение по трубам яйцеклетки затрудняется и возникает внематочная (трубная) беременность;
- врожденный инфантилизм маточных труб — неправильная форма, излишняя длина или извилистость при врожденном недоразвитии являются причиной неправильного функционирования фаллопиевых труб;
- выраженные гормональные изменения (сбой или недостаточность) — заболевания эндокринной системы способствуют сужению просвета маточных труб, нарушается перистальтика и яйцеклетка остается в полости маточной трубы;
- наличие доброкачественных или злокачественных опухолей матки и придатков — сужающих просвет маточных труб и мешающих продвижению яйцеклетки;
- аномальное развитие половых органов — врожденный аномальный стеноз маточных труб препятствует продвижению яйцеклетки к полости матки, дивертикулы (выпячивания) стенок фаллопиевых труб и матки затрудняют транспортировку яйцеклетки и являются причиной хронического воспалительного очага;
- наличие в анамнезе внематочных беременностей;
- изменение стандартных свойств плодного яйца;
- медлительные сперматозоиды;
- отдельные технологии искусственного оплодотворения;
- спазм маточных труб, возникающий вследствие постоянного нервного перенапряжения женщины;
- применение контрацептивов — гормональных, спиралей, средств экстренной контрацепции и пр.;
- возраст беременной после 35 лет;
- малоподвижный образ жизни;
- длительный прием препаратов, увеличивающих фертильность и стимулирующих овуляцию.
Симптоматика
Течение внематочной беременности на первичных сроках имеет признаки маточной (нормативной) — тошнота, сонное состояние, набухание молочных желез и их болезненность. Проявление симптомов внематочной беременности возникает в период от 3-й до 8-й недели с момента последней менструации. К ним относятся:
- необычная менструация — скудные мажущие выделения;
- болезненные ощущения — боли со стороны пораженной маточной трубы, при шеечной или брюшной внематочной беременности — по средней линии живота. Изменения положения тела, повороты, наклоны и ходьба вызывают тянущие боли в определенных участках. При расположении плодного яйца в перешейке маточной трубы болезненные ощущения появляются на 5 неделе, а при ампульной (возле выхода в матку) — на 8 неделе;
- обильные кровотечения — чаще происходят при шеечной беременности. Расположение плода в шейке матки, богатой кровеносными сосудами, вызывает сильную кровопотерю и является угрозой для жизни беременной;
- кровянистые выделения — признак повреждения маточной трубы при трубной внематочной беременности. Наиболее благоприятный исход этого вида — трубный аборт, при котором плодное яйцо самостоятельно отделяется от места крепления;
- болезненное мочеиспускание и дефекация;
- шоковое состояние — потеря сознания, падение артериального давления, бледность кожи, синюшность губ, учащенный слабый пульс (развивается при наличии массивной кровопотери);
- боли с отдачей в прямую кишку и поясницу;
- положительный результат теста на беременность (в большинстве случаев).
Распространена ошибочная точка зрения, что при отсутствии задержки менструации не бывает внематочной беременности. Мажущие слабые выделения воспринимаются как нормальный цикл, что приводит к позднему обращению в гинекологию.
Клиника внематочной беременности подразделяется на:
- Прогрессирующую внематочную беременность — яйцо по мере вырастания внедряется в маточную трубу и постепенно ее разрушает.
- Самопроизвольно закончившаяся внематочная беременность — трубный аборт.
Основные признаки трубного аборта:
- кровянистые выделения из половых органов;
- задержка менструального цикла;
- субфебрильная температура тела;
- болевые ощущения, резко отдающие в подреберье, ключицу, ногу и задний проход (неоднократные приступы на протяжении нескольких часов).
При прорыве маточной трубы субъективно отмечается:
- сильнейшие болевые ощущения;
- снижение артериального давления до критических отметок;
- учащение пульса и дыхания;
- общее ухудшение самочувствия;
- холодный пот;
- потеря сознания.
Диагностика внематочной беременности
Предварительный диагноз «внематочная беременность» выставляется при характерных жалобах:
- задержка менструальных выделений;
- кровянистые выделения;
- боли разной характеристики. частоты и интенсивности;
- тошнота;
- болезненные ощущения в области поясничного отдела, внутренней поверхности бедра и прямой кишки.
Большинство пациенток жалуется на присутствие 3-4 признаков происходящих одновременно.
Оптимальная диагностика включает в себя:
- сбор полного анамнеза для исключения или определения вхождения в группы риска по внематочной беременности;
- осмотр врачом-гинекологом;
- проведение ультразвукового исследования для диагностирования беременности (после 6 недели от последней менструации) позволяет обнаружить следующие признаки: увеличение тела матки, точное расположение плодного яйца с эмбрионом, утолщение слизистых оболочек матки. Параллельно с этими признаками ультразвук позволяет обнаружить наличие крови и сгустков в брюшной полости, скопление кровяных сгустков в просвете маточной трубы, саморазрыв фаллопиевой трубы;
- выявление уровня прогестерона — низкая концентрация предполагает наличие неразвивающейся беременности;
- анализ крови на хгч (определение концентрации хорионического гонадотропина) — при внематочной беременности количество содержащихся гормонов увеличивается медленнее, чем при нормальном течении беременности.
Анализ на хгч проводится с периодичностью в 48 часов для определения содержания гормонов. В начальном периоде беременности уровень гормонов пропорционально увеличивается, что определяется хгч. Если уровень увеличивается не нормативно, он слабый или низкий, то проводится дополнительный анализ. Пониженное содержание гормонов в анализе на хорионический гонадотропин человека является признаком внематочной беременности.
Методом дающий практически 100% результат диагностики является лапароскопия. Ее проводят на завершающем этапе обследования.
Гистологическое исследование соскоба эндометрия ( при внематочной беременности покажет отсутствие ворсинок хориона и наличие изменений слизистой оболочки матки).
Гистеросальпингография (с введением контрастных веществ) применяется в особо сложных случаях диагностирования. Контрастное вещество, проникая в маточную трубу, неравномерно окрашивает плодное яйцо, демонстрируя симптом обтекания, подтверждая эктопическую трубную беременность.
Уточнение диагноза проводится исключительно в условиях стационара. План полного обследования назначается в зависимости от аппаратной и лабораторной оснащенности больницы. Наилучшим вариантом обследования является сочетание ультразвукового исследования и определения хорионического гонадотропина в анализе крови (мочи). Лапароскопия назначается в случаях крайней необходимости.
Диагностика и последующее лечение проводится при помощи специалистов:
- терапевт (общее состояние организма пациентки);
- гинеколог (исследование состояния внутренних половых органов, оценка и выставление предварительного диагноза);
- специалист ультразвукового исследования (подтверждение или опровержение ранее установленного диагноза);
- хирург-гинеколог (консультация и непосредственное проведение оперативного вмешательства).
Лечение
При раннем диагностировании патологии (до разрыва или повреждения стенок маточной трубы) назначаются медицинские препараты. Метотрексат рекомендуется для прерывания беременности, прием лекарства ограничивается одной или двумя дозами. При диагностике на ранних сроках хирургическое вмешательство не требуется, после приема препарата проводится повторное исследования крови.
Метотрексат прерывает беременность при определенных условиях:
- срок беременности не превышает 6 недель;
- показатель анализа хорионического гонадотропина человека не выше 5000;
- отсутствие кровотечений у пациентки (мажущих выделений);
- отсутствие сердечной деятельности у плода при ультразвуковом исследовании;
- нет признаков разрыва фаллопиевой трубы (отсутствуют интенсивные боли и кровотечение, показатели артериального давления в норме).
Лекарство вводится внутримышечно или внутривенно, весь период пациентка находится под наблюдением. Эффективность проводимых процедур оценивается уровнем хорионического гонадотропина человека. Снижение показателей хгч говорит об успешном варианте лечения, вместе с данным анализом проходит изучение функций почек, печени и костного мозга.
Применение Метотрексата может вызвать побочные эффекты (тошноту, рвоту, стоматит, диарею и пр.) и не гарантирует целостность маточных труб, невозможности трубного аборта и массивного кровотечения.
При позднем обнаружении внематочной беременности проводится хирургическое вмешательство. Щадящим вариантом является лапароскопия, при отсутствии необходимых инструментов назначается полноценная полостная операция.
Путем лапароскопии производят два вида оперативного вмешательства:
- Сальпингоскопия при эктопической беременности входит в число щадящих операций и сохраняет возможность дальнейшего деторождения. Эмбрион удаляется из маточной трубы через небольшое отверстие. Проведение методики возможно при размере зародыша до 20 мм и расположении плодного яйца в дальнем конце фаллопиевой трубы.
- Сальпингэктомия при внематочной беременности производится при значительном растяжении маточной трубы и возможном риске ее разрыва. Проходит иссечение поврежденной части маточной трубы, с последующим соединением здоровых участков.
Оперативное вмешательство при патологической беременности проводится экстренно или планово. Во втором варианте пациентку подготавливают к операции при помощи следующих диагностических процедур:
- исследование крови (общий анализ);
- выявление резус-фактора и группы крови;
- ЭКГ;
- УЗИ;
- консультация врача-терапевта;
- консультация хирурга-гинеколога.
Период реабилитации

Период после проведенной операции, нормализует общее состояние организма женщины, устраняет факторы риска и реабилитирует репродуктивные функции организма. После проведения операции по извлечению плодного яйца следует проводить постоянную проверку гемодинамических показателей (для исключения внутренних кровотечений). Кроме того, назначается курс антибиотиков, обезболивающих препаратов и противовоспалительных средств.
Контролирование уровня хорионического гонадотропина проводится еженедельно и связано с тем, что при неполном извлечении частиц плодного яйца и случайном занесении на другие органы, возможно развитие опухоли из клеток хориона (хорионэпителиома). При нормативно проведенном хирургическом вмешательстве уровень хорионического гонадотропина должен снизиться вполовину по отношению к первоначальным данным. При отсутствии положительной динамики назначается Метотрексат, а при продолжающихся отрицательных результатах требуется радикальная операция с удалением фаллопиевой трубы.
В послеоперационном периоде рекомендуются физиотерапевтические процедуры с применением электрофореза и магнитотерапии для быстрейшего возобновления функциональности репродуктивной системы пациентки. Комбинированные оральные контрацептивы назначаются с целью предотвращения беременности (сроком не менее полугода) и для установления нормального менструального цикла. Повторная беременность, наступившая в краткие сроки после патологической внематочной беременности, несет в себе высокий уровень высокий уровень повторного развития этой патологии.
Первичная профилактика
Постоянный партнер и безопасность секса (использование индивидуальных средств защиты) снижает риск венерических заболеваний, а вместе с ними возможные воспалительные процессы и рубцевания тканей фаллопиевых труб.
Предотвращение внематочной беременности невозможно, но сократить риск летального исхода сможет динамическое посещение врача-гинеколога. Входящие в категорию повышенного риска беременные должны проходить полноценное обследование для исключения запоздалого определения эктопической беременности.
Для снижения риска появления внематочной беременности следует :
- вовремя заниматься лечением различных инфекционных болезней половых органов;
- при экстракорпоральном оплодотворении с необходимой частотой проходить исследование ультразвуком и сдавать анализы на содержание в крови хорионического гонадотропина;
- при смене полового партнера обязательно пройти анализы на ряд болезней, передающиеся половым путем;
- во избежание возникновения нежелательной беременности пользоваться комбинированными оральными контрацептивами;
- патологические болезни внутренних органов лечить в положенные сроки, не допуская перетекания болезни в хроническую форму;
- правильно питаться, придерживаясь наиболее подходящей организму диеты (не увлекаясь чрезмерными похудениями и скачкообразным набором или снижением веса);
- корректировать имеющиеся гормональные расстройства при помощи профильных специалистов.
При малейшем подозрении на возникновение внематочной беременности, требуется срочное обращение в гинекологическое отделение. Малейшее промедление может стоить женщине не только потери здоровья, но и возникновению бесплодия. Худшим вариантом необдуманного промедления может быть летальный исход.
Источник
Читайте также: Симптомы, признаки внематочной беременности
Понятие внематочная беременность означает имплантацию оплодотворенной яйцеклетки за пределами полости тела матки. Еще одно ее название — эктопическая (необычно расположенная) беременность.
В норме имплантация (прикрепление и внедрение) плодного яйца осуществляется в верхних отделах задней или передней стенки полости матки. Другие места локализации являются атипичными, что встречается у 1,5 — 2% беременных женщин.
Различные причины внематочной беременности являются тем способствующим фактором, в результате которого атипичными местами прикрепления оплодотворенной яйцеклетки могут быть:
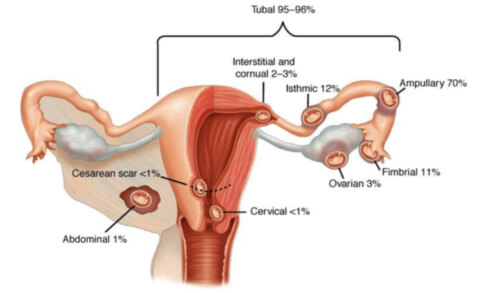
- маточные трубы — 95 – 98% по отношению ко всем случаям;
- шейка матки — 0,4 – 0,5%;
- яичники — 0,1 — 0,7 %;
- интралигаментарный (внутрисвязочный) промежуток широкой связки матки — 0,1 – 2%;
- брюшная полость (0,3 — 0,4%).
Нередки крайние последствия внематочной беременности: смертность (среди прочих случаев материнской смертности) в России занимает третье место и составляет около 3 — 4%.
Причины и способствующие факторы
Причины возникновения внематочной беременности — одни из наиболее спорных вопросов этой проблемы. До сих пор окончательно не удается уточнить истинную причину того, что влияет на эктопическую имплантацию плодного яйца, из-за отсутствия прямых фактов, обоснованных методологически и подтвержденных экспериментально или клинически. В целях удобства (для проведения профилактики и лечения) в качестве причин условно принимаются те факторы риска, которые способствуют развитию патологии в первом триместре беременности.
Таким образом, эктопическая беременность пока считается полиэтиологичной (многопричинной) патологией. К ней приводят заболевания или изменения, в результате которых происходят анатомо-функциональные нарушения органов, приводящие к процессам перемещения и имплантации оплодотворенной яйцеклетки (плодного яйца).
В зависимости от групповых признаков условно различают следующие факторы:
- Анатомические, которые негативно влияют на транспортные свойства маточных труб
- Гормональные
- Сомнительные, то есть те, по поводу которых нет единого мнения, или спорные
Рост числа случаев эктопической беременности за последние годы вызвано в основном несколькими причинами. Главные из них — это увеличение числа женщин с воспалительными заболеваниями половых органов, широкая доступность искусственного прерывания беременности, оперативные вмешательства на придатках в целях регулирования зачатия и деторождения, увеличение случаев проведения ЭКО, широкое использование гормональных (см. Постинор- побочные действия) и внутриматочных контрацептивных средств.
Анатомические изменения
Они могут быть обусловлены: 
- Существующими или перенесенными воспалительными процессами в матке, яичниках, трубах (в 47 – 55%), чему способствуют раннее начало активных половых контактов, наличие разных половых партнеров (поскольку увеличивается риск передачи половых инфекций), переохлаждение.
- В 3 – 4% — внутриматочными средствами контрацепции (ВМК), частота внематочной беременности при использовании ВМК в 20 раз выше.
- Хирургическими вмешательствами на органах малого таза по поводу миомы матки, кесарева сечения (возможно прикрепление плодного яйца в области послеоперационного рубца), апоплексии яичника, последствиями после операции по поводу предшествующей внематочной беременности, воспаления в брюшной полости (перитонит и пельвиоперитонит);
- Реконструктивными операциями на маточных трубах в связи с бесплодием у женщины (см. лапороскопия маточных труб, а также причины непроходимости маточных труб);
- Операциями на органах брюшной полости по поводу других заболеваний;
- Абортами (осложнения), диагностическими манипуляциями (зондирование шейки матки и лечебно-диагностическое выскабливание);
- Доброкачественными или злокачественными опухолями половых органов, вызывающими деформацию тела матки;
В большинстве из перечисленных случаев формируются спайки внутри и вне маточных труб, нарушающие их проходимость, анатомическую форму и расположение, изменяется сократительная функция трубных мышц, повреждаются дистальные участки труб с фимбриями, прилегающие к яичникам, что затрудняет захват ими яйцеклетки. При длительном использовании средств внутриматочной контрацепции происходит еще и атрофия клеток реснитчатого эпителия слизистой оболочки.
Основная роль в возникновении эктопической беременности среди других воспалительных заболеваний отводится хроническому сальпингиту (воспаление маточных труб, см. воспаление придатков: симптомы, лечение), при наличии которого частота внематочной беременности в 6 – 7 раз выше. На его фоне происходит формирование таких процессов, как:
- анатомическое и функциональное повреждение труб;
- нарушение синтеза стероидов в яичниках;
- нарушение секреции рибонуклеиновых кислот, гликопротеидов и гликогена, которые необходимы для жизнедеятельности яйцеклетки.
Гормональные факторы
К ним относятся:
- Эндокринные заболевания, связанные в основном с гипоталамическими центрами и корой надпочечников, и инфантилизм;
- Гормональные препараты, которые применяются в целях стимуляции овуляторного цикла при лечении некоторых видов бесплодия эндокринного происхождения — риск эктопической беременности возрастает в 3 раза;
- Применение тех же препаратов при экстракорпоральном оплодотворении (ЭКО) — внематочная беременность встречается у каждой двадцатой беременной (в результате ЭКО) женщины; в этих случаях играют роль не только анатомо-физиологические нарушения маточных труб, но и нарушение их перистальтики (сокращения);
- Нарушения процессов выработки простагландинов, которые регулируют передвижение оплодотворенной яйцеклетки по маточной трубе;
Длительный прием оральных противозачаточных препаратов нежелателен, поскольку при этом происходит снижение перистальтической активности маточных труб, а также ОК оказывают подавляющее действие на реснитчатый эпителий, клетки которого покрывают слизистую оболочку матки. При сохранении овуляции у женщины эти негативные факторы от приема оральных контрацептивов могут приводить к внематочной беременности.
- Чрезмерно высокая биологическая активность оплодотворенной яйцеклетки — ее оболочки выделяют ферменты, растворяющие клетки эндометрия матки в месте имплантации, а чрезмерное их выделение приводит к тому, что плодное яйцо прикрепляется преждевременно (в трубе), не достигнув места физиологической имплантации;
- Различные виды миграции женских или/и мужских половых клеток — через брюшную полость в полость матки, а также уже оплодотворенной яйцеклетки обратно из полости матки в маточную трубу.
Спорные факторы
Разногласия ученых по поводу факторов, способных быть причиной возникновения эктопической беременности, касаются:
- изменений некоторых показателей качества спермы;
- влияния аномалий соотношения простагландинов в сперме;
- наличия множественных дивертикулов в маточных трубах;
- некоторых врожденных аномальных анатомических изменений матки, например, возникновения беременности в рудиментарном роге; он представляет собой недоразвитый отдел двурогой матки, который сообщается с помощью канала с трубой, но не имеет выхода во влагалище;
- наличия эндометриоза (см. лечение эндометриоза матки)
- проведенных на маточных трубах пластических операций по поводу бесплодия, трубной беременности и др. — главное значение здесь имеют техника и тип хирургического вмешательства.
Наиболее часто при внематочной беременности выявляется влияние не одного, а нескольких из перечисленных факторов. В то же время, во многих случаях они так и остаются неуточненными.
Возможные исходы — последствия
Прогрессирование внематочной беременности легко приводит к разрушению подлежащей ткани ворсинами хориона в связи с отсутствием специфической мощной слизистой оболочки, свойственной физиологическому месту имплантации. В том числе повреждаются и сосуды.
Этот процесс длится с разной скоростью (в зависимости от участка локализации) и сопровождается более или менее выраженным кровотечением. Признаки нарушения эктопической беременности обычно возникают на 4-й – 8-й, реже — на 10-й – 12-й неделях. В дальнейшем возможны различные ранние и поздние варианты последствия после внематочной беременности:
Если плодное яйцо имплантировано в маточной трубе, то его увеличение и разрушение тканей хорионическими ворсинами приводят к разрыву трубы и массивному кровотечению, что и является одной из основных причин смертности женщин при трубной беременности (при несвоевременном оказании экстренной помощи).
- Регрессирующая (заглохшая) трубная беременность
Она может заканчиваться трубным абортом или развитием гемо- или гидросальпинкса (скопление в маточной трубе крови или жидкости) с последующим (при заносе инфекционных возбудителей) пиосальпинксом (гнойное воспаление трубы).
- Трубный аборт
при котором усиленная перистальтика маточной трубы способствует отслоению плодного яйца и его изгнанию в полость матки, что часто также сопровождается кровотечением. Иногда изгнание может происходить в противоположном направлении — в брюшную полость. В этом случае возможны два варианта исхода:
а) гибель плодного яйца;
б) имплантация его в один из органов или элементов брюшной полости с последующим развитием беременности даже до значительных сроков (казуистический вариант).
- В некоторых случаях возможно развитие беременности в яичнике. Она существует недолго и заканчивается разрывом яичника также с обильным кровотечением.
При раннем выявлении трубной беременности без разрыва трубы возможно проведение эндоскопической операции. Последняя заключается в удалении плодного яйца с сохранением маточной трубы, однако такую операцию целесообразно производить только при минимальном ее повреждении. В остальных случаях проводится удаление маточной трубы или яичника.
При значительных кровотечениях с развитием геморрагического шока впоследствии возможно нарушение функций других внутренних органов. После перенесенной внематочной беременности в 15% возникают повторные ее случаи.
Источник
