Подострый тиреоидит и противопоказания
Подострый тиреоидит – это инфекционное гранулематозное заболевание щитовидной железы с деструкцией тиреоцитов. Проявляется болью в передней части шеи, локализующейся в ограниченной области или иррадиирущей в уши, нижнюю челюсть, затылок. Инфекционный процесс приводит к развитию лихорадки с умеренной гипертермией. При разрыве фолликулов йодсодержащие гормоны поступают в кровь, возникает гипертиреоз, сопровождающийся раздражительностью, беспокойством, тремором, чувством жара и потерей веса, сменяющийся эутиреозом и транзиторным гипотиреозом. Специфические диагностические методы – анализы крови и тиреоидных гормонов, сонография щитовидной железы. Лечение медикаментозное, включает прием НПВС, кортикостероидов, бета-блокаторов.
Общие сведения
Подострый тиреоидит – острое вирусное воспалительное поражение щитовидной железы. Клинические проявления сохраняются дольше, чем при острых тиреоидитах, но выражены сильнее, чем при хронических формах. Синонимичные названия – гранулематозный тиреоидит, гигантоклеточный тиреоидит и тиреоидит де Кервена (по фамилии швейцарского врача, впервые описавшего болезнь в 1904 году). Распространенность среди всех патологий щитовидной железы колеблется от 1 до 5%. Болезни более подвержены женщины, гендерное соотношение составляет 5:1. Подавляющее большинство пациентов относится к возрастной категории 30-60 лет. Пик заболеваемости регистрируется в осенне-зимний период, что связано с распространением ОРВИ.

Подострый тиреоидит
Причины
Факторы, провоцирующие развитие гранулематозного тиреоидита, точно не выяснены. В настоящее время в эндокринологии наибольшее распространение получила теория о вирусном происхождении заболевания. Поражение тканей железы вероятно вызвано воздействием вирусов, этот факт подтверждается наличием клинических и лабораторных признаков инфекционной болезни. Согласно данным статистики, тиреоидит чаще всего диагностируется после инфекции верхних дыхательных путей. Также определена генетическая предрасположенность – носительство гена HLA-BW 35, обуславливающего высокую восприимчивость к вирусным заболеваниям.
Патогенез
Патогенетическая основа подострого тиреоидита – образование в железистой ткани гранулем инфекционного происхождения. Заболевание возникает спустя 2-6 недель после вирусной инфекции. Вирусы проникают внутрь тиреоцитов, где активируют синтез атипичных белков. Иммунная система воспринимает их как чужеродные и отвечает развитием воспаления. Стимулируется производство моноцитарных фагоцитов, они скапливаются в воспалительном очаге и превращаются в макрофаги. Формируются макрофагальные гранулемы. Параллельно с этим часть фагоцитов и макрофагов созревает и трансформируется в эпителиоидные клетки. Создаются эпителиоидные клеточные и гигантоклеточные гранулемы.
Если в гранулемах снижен фагоцитоз и поглощенные белки не распадаются полностью, наблюдается стойкая реакция гиперчувствительности замедленного типа. Если фагоцитоз в гранулезных клетках достаточен, иммунный ответ отсутствует. Щитовидная железа увеличивается в размере, инфильтрируется лимфоцитами и гигантоклеточными гранулемами. Из-за разрывов фолликулов в плазму крови поступает большое количество тироксина и трийодтиронина, развивается гипертиреоз. Через 4-8 недель запасы гормонов истощаются, гипертиреоз сменяется эутиреозом, транзиторным гипотиреозом. При выздоровлении гранулемы рубцуются, функции железы восстанавливаются.
Классификация
С учетом функциональности железы в течении заболевания выделяют три фазы. Первая (тиреотоксическая) характеризуется выбросом йодсодержащих гормонов в кровоток. Вторая (эутиреоидная) сопровождается нормализацией уровней трийодтиронина и тироксина. Третья (гипотиреоидная) наблюдается в период недостатка гормонов, связанный с истощением тканевых запасов и снижением числа функциональных тиреоцитов. По особенностям симптоматики, наличию или отсутствию аутоиммунного компонента различают два типа заболевания:
- Тиреоидит Кервена. Наиболее распространенный вариант болезни, из-за чего название часто используется как синоним подострого тиреоидита в целом. Симптомы выраженные, разграниченные по стадиям. Отмечается тенденция к рецидивам.
- Подострый лимфоцитарный тиреоидит. Встречается редко. Может развиться в любом возрасте (без увеличения частоты к среднему и пожилому возрасту). Имеет аутоиммунный компонент. Иногда дебютирует после родов, называется подострым послеродовым лимфоцитарным тиреоидитом.
Симптомы подострого тиреоидита
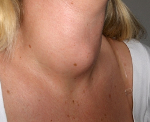
Характерно волнообразное течение, обусловленное изменением активности инфекционного процесса и секреции тиреоидных гормонов. Начало болезни проявляется нарастанием общей слабости, гипертермией от 37,5 до 38,5-38,7° С. Возникают боли в районе расположения щитовидной железы, усиливающиеся при глотании, жевании, поворотах головы или прощупывании. Некоторые пациенты отмечают, что боль иррадиирует в ухо, челюсти, затылок. В течение одного или двух месяцев наблюдаются симптомы тиреотоксикоза: раздражительность, плаксивость, повышенная утомляемость, учащенное сердцебиение, приливы жара, потливость, дрожь, тремор, снижение массы тела. Больные становятся легковозбудимыми, неусидчивыми, рассеянными, плохо переносят духоту и шум.
Тиреотоксическая стадия сменяется эутиреоидной, симптоматика гипертиреоза редуцируется. Сохраняется болезненность железы, но общее самочувствие пациентов улучшается. Спустя несколько недель возникает транзиторный гипотиреоз. Его выраженность и продолжительность варьируются, у части больных симптомы отсутствуют, так как железа быстро компенсирует дефицит гормонов. При развернутой стадии гипотиреоза определяется зябкость, снижение температуры тела. Появляются отеки вокруг глаз, одышка, усиливается сонливость, замедляются процессы мышления.
Осложнения
Длительное течение подострого тиреоидита без адекватной медикаментозной помощи истощает щитовидную железу. Снижение активности ее клеток проявляется стойким гипотиреозом. У пациентов замедляется обмен веществ, урежается частота сердечных сокращений, развивается микседема, гипотония, появляется желтушность кожи. Повышается риск раннего атеросклероза, сердечной недостаточности, желчнокаменной болезни. Для поддержания нормальной концентрации гормонов требуется постоянная гормонозаместительная терапия. У 2% больных диагностируются рецидивы заболевания. Повторное появление симптомов может происходить спустя 10-20 лет после выздоровления.
Диагностика
Обследование проводит врач-эндокринолог. Предположительный диагноз устанавливается на основании данных анамнеза и клинической картины: симптомы проявляются после инфекционного заболевания, температура остается стабильно повышенной, при пальпации железа плотная, увеличенная и болезненная, боль локальная либо диффузная, кожа над железой гиперемирована, близлежащие лимфоузлы не увеличены. На втором этапе диагностики выполняются инструментальные и лабораторные исследования. Их результаты позволяют подтвердить диагноз подострого тиреоидита, дифференцировать его с диффузным токсическим зобом, аутоиммунным тиреоидитом, онкопатологией, туберкулезным воспалением железы, грибковой инфекцией, флегмоной шеи, средним отитом, острым фарингитом. Используются следующие методы:
- Эхография. По УЗИ щитовидной железы характерно увеличение размеров органа, зоны пониженной эхогенности в одной либо двух долях. Иногда определяются мигрирующие зоны или диффузная гипоэхогенность.
- Тиреосцинтиграфия. В первой фазе заболевания результаты сцинтиграфии щитовидной железы указывают на низкое поглощение или полное отсутствие захвата радиоактивного йода. Очаг воспаления отображается как «холодная» область. В фазе гипотиреоза поглощение йода резко увеличивается.
- Общий, биохимический анализ крови. По результатам тестов отмечается резкое увеличение СОЭ, повышенный уровень лимфоцитов, относительно низкий уровень нейтрофильных лейкоцитов, повышенные показатели фибриногена, печеночных ферментов, иммуноглобулинов. Концентрация С-реактивного белка стабильно высокая на начальной стадии.
- Анализ на тиреоидные гормоны. В тиреотоксической стадии увеличено количество связанных фракций трийодтиронина (T3), тироксина (T4), снижен уровень тиреотропного гормона (ТТГ) в крови. При развитии транзиторного гипотиреоза показатели T4 и T3 ниже нормы.
- Тест на антитела. В сыворотке крови может обнаруживаться повышение титра антител к тиреоглобулину (ат-ТГ) и тиреопероксидазе (ат-ТПО). Значения достигают пика в первые недели болезни, через несколько месяцев антитела исчезают.
- Тонкоигольная аспирационная биопсия. По данным гистологического исследования выявляется лимфоцитарная инфильтрация, гигантоклеточная инфильтрация, разрывы фолликулов. Цитологический анализ подтверждает преобладание нейтрофилов и гигантских клеток (полинуклеарных макрофагов), наличие эпителиоидных клеток.
- Проба с глюкокортикоидами. Характерный признак гранулематозной формы тиреоидита – исчезновение болевого синдрома спустя 12-48 часов после первого приема глюкокортикоидов. Если боли сохраняются дольше 3 суток, диагноз ставится под сомнение.
Лечение подострого тиреоидита
Проводится медикаментозная терапия, направленная на устранение инфекционного и воспалительного процесса, восстановление нормального уровня тироксина, трийодтиронина, купирование болевых ощущений. Лечебные мероприятия ориентированы на улучшение актуального самочувствия и предупреждение рецидивов. Пациентам назначаются препараты следующих групп:
- Глюкокортикоиды. Синтетические глюкокортикостероиды оказывают выраженное противовоспалительное действие, эффективно устраняют боль и симптомы интоксикации, подавляют образование антител. Дозировка подбирается индивидуально, корректируется на протяжении всего лечения в зависимости от изменения самочувствия больного, показателей СОЭ. Средняя продолжительность курса – 1,5-2 месяца, при тенденции к рецидивированию – 4-6 месяцев.
- НПВС. Нестероидные противовоспалительные средства препятствуют синтезу провоспалительных простагландинов, чем уменьшают воспаление, обладают болеутоляющим действием и иммуносупрессорным эффектом. НПВС часто назначаются при легких формах заболевания, умеренном повышении СОЭ и очаговых поражениях железы.
- Бета-адреноблокаторы. Лекарства этой группы показаны на первой стадии для купирования проявлений тиреотоксикоза. Бета-блокаторы устраняют симптомы тахикардии, стимулируют переход тироксина в неактивную форму трийодтиронина.
- Тиреоидные препараты. Лечение синтетическими тиреоидными гормонами начинают через месяц после начала применения глюкокортикоидов, когда редуцируются проявления гипертиреоза. Использование медикаментов позволяет уменьшить аутоиммунные поражения, нормализовать консистенцию ткани железы, снизить выраженность гипотиреоза.
- Местные противовоспалительные препараты. Местное лечение включает аппликации гелей и мазей на область щитовидной железы. Также применяются полуспиртовые компрессы, сухое тепло, электродрегинг глюкокортикоидного препарата.
Прогноз и профилактика
Подострый тиреоидит длится 2-3 месяца, а затем в большинстве случаев полностью излечивается. Деструктивные изменения и рецидивы редки, поэтому прогноз расценивается как благоприятный. Профилактика должна быть нацелена на предупреждение, своевременную диагностику и правильное лечение вирусных заболеваний. Необходимо проведение мероприятий, повышающих сопротивляемость организма инфекциям: закаливающих процедур, витаминотерапии, соблюдения правильного питания и режима оптимальной физической активности. При обнаружении симптомов инфекции следует незамедлительно обратиться за медицинской помощью, строго придерживаться назначений лечащего врача.
Источник
Также:
тиреоидит де Кервена, гранулематозный тиреоидит, вирусный тиреоидит , гигантоклеточный тиреоидит
Версия: Справочник заболеваний MedElement
Категории МКБ:
Подострый тиреоидит (E06.1)
Разделы медицины:
Эндокринология
Общая информация
Краткое описание
Подострый тиреоидит – воспалительное заболевание щитовидной железы (ЩЖ) вирусной этиологии, описанное де Кервеном в 1904 г.
Мобильное приложение “MedElement”
– Профессиональные медицинские справочники. Стандарты лечения
– Коммуникация с пациентами: онлайн-консультация, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Мобильное приложение “MedElement”
– Профессиональные медицинские справочники
– Коммуникация с пациентами: онлайн-консультация, отзывы, запись на прием
Скачать приложение для ANDROID / для iOS
Классификация
– I стадия – тиреотоксическая (4-10 недель);
– II стадия – эутиреоидная (1-3 недели);
– III стадия – гипотиреоидная (от 2 до 6 месяцев);
– IV стадия – выздоровление.
Этиология и патогенез
В качестве причин возникновения подострого тиреоидита предполагают вирусную инфекцию (вирус Коксаки, аденовирусы, вирус эпидемического паротита, вирусы гриппа, вирус Эпштейна-Барр, а также ЕСНО-вирус.
В пользу вирусной этиологии свидетельствуют: длительный
продромальный период
(развивается через 3-6 недель после перенесенных вирусных инфекций), эпидемический характер заболеваемости, сезонное (зимой и осенью) увеличение случаев заболеваемости.
Отмечено, что подострый тиреоидит развивается чаще у носителей антигена HLA-BW35, который встречается у людей, восприимчивых к вирусным заболеваниям.
Внедрение вируса в
тироцит
ведет к разрушению клетки, в результате чего все содержимое поврежденного фолликула железы попадает в кровеносное русло (большое количество тиреоидных гормонов Т3, Т4), что объясняет развитие
тиреотоксикоза
. Тканевая реакция на внедрение вируса гистологически проявляется фокальной гранулематозной
инфильтрацией
гистиоцитами и гигантскими клетками.
Эпидемиология
Чаще страдают люди в возрасте 30-60 лет, женщины болеют в 5 раз чаще мужчин. Заболеваемость выше у лиц с геном HLA-DW35.
Среди заболеваний ЩЖ на долю подострого тиреоидита приходится от 1 до 5 % всех случаев заболеваемости.
Факторы и группы риска
– женщины в возрасте 30-50 лет, переболевшие вирусной инфекцией;
– носители гена HLA-BW 35 (восприимчивые к вирусным заболеваниям).
Клиническая картина
Cимптомы, течение
Развитию подострого тиреоидита предшествует появление продромальных симптомов:
– общее недомогание;
– слабость;
– боль в мышцах;
– быстрая утомляемость;
–
субфибрилитет
.
Данные симптомы возникают после выздоровления (через 5-6 недель) от предшествующей вирусной инфекции (гриппа, ОРВИ, эпидемического паротита, кори).
Заболевание начинается остро с лихорадки, озноба (температура тела – 38-39 градусов); характерна внезапная боль на одной стороне передней поверхности шеи, иррадиирующая в ухо или нижнюю челюсть с той же стороны и усиливающаяся при глотании или поворотах головы.
По мере прогрессирования заболевания боль нередко распространяется и на другую сторону шеи. Зачастую болезненность настолько сильна, что пальпация ЩЖ невозможна. Причиной болевого синдрома является отечность ЩЖ и растяжение ее капсулы.
При развитии заболевания характерна смена фаз функционального состояния ЩЖ.
1. Тиреотоксическая стадия продолжается до 1-1.5 мес (как правило, легкой или средней степени тяжести), обусловдена выбросом в кровь большого количества гормонов ЩЖ (Т3 и Т4) из разрушенных фолликулов, вызывая развитие тиреотоксикоза. Клинически характеризуется появлением тахикардии, увеличением пульсового давления, повышением температуры тела, похуданием, раздражительностью, плаксивостью.
ЩЖ увеличена, резко болезненна при пальпации, в отдельных участках уплотнена, не спаяна с окружающими тканями, подвижна, кожа над железой гиперемирована. Подчелюстные и шейные лимфатические узлы не увеличены.
2. Эутиреоидная стадия характеризуется снижением уровня тиреоидных гормонов до нормы, вследствие нарушения их синтеза и истощения запасов Т3 и Т4 в ЩЖ.
3. Гипотиреоидная стадия может наступить из-за снижения числа функционально активных тиреоцитов и продолжаться до 2-3 месяцев. В этой стадии усиливается процесс регенерации фолликулярной ткани. Сниженный в начале этой стадии захват йода ЩЖ к ее исходу восстанавливается.
Диагностика
Диагноз подострого тиреоидита устанавливается на основании следующих данных:
1. Анамнез: повышение температуры тела до 38-39 градусов С через 5-6 недель после перенесенной вирусной инфекции, отчетливая сезонность в течение заболевания (осень-зима).
2. Физикальное обследование:
2.1 Явления тиреотоксикоза легкой или средней степени тяжести (практически никогда тяжелой).
2.2. Пальпаторно – ЩЖ увеличена в размере, плотная, резко болезненная,
гиперемия
кожи над железой, регионарные лимфоузлы не увеличены. В зависимости от степени вовлечения железы в воспалительный процесс болезненность может быть локальной или диффузной.
3. Инструментальные исследования:
3.1 На УЗИ: увеличение ЩЖ , “облаковидные” (нечетко ограниченные) зоны пониженной эхогенности в одной или обеих областях. Иногда встречается миграция этих зон.
3.2 Данные
сцинтиграфии
указывают на снижение или отсутствие захвата радиофармпрепарата (РФП), зона воспаления выглядит “холодной” – данный метод не является обязательным методом исследования и используется обычно только в диагностически сложных случаях.
Лабораторная диагностика
– ОАК: резкое ускорение СОЭ до 50 мм/ч, лимфоцитоз, содержание лейкоцитов и лейкоцитарная формула нормальные, нормохромная и нормоцитарная анемия;
– гипергаммаглобулинемия, гиперальфа-2-глобулинемия;
– повышение фибриногена;
– незначительное повышение щелочной фосфатазы и других печеночных ферментов;
– снижение уровня ТТГ и повышение связанных Т4 и Т3 (в тиреотоксическую стадию); при транзиторном гипотиреозе – снижение тиреоидных гормонов; повышение титра аутоантител к тиреоглобулину (ат-ТГ) и тиреопероксидазе (ат-ТПО) в сыворотке, обнаруживаемые в течение нескольких недель после появления симптоматики (через несколько месяцев антитела исчезают).
Дифференциальный диагноз
– острый гнойный тиреоидит;
– кровоизлияние в кисту ЩЖ;
– диффузный токсический зоб (ДТЗ) легкой и средней степени тяжести;
– аутоиммунный тиреоидит, гипертиреоидная фаза;
– недифференцированный рак ЩЖ;
– флегмона шеи;
– средний отит;
– острый фарингит;
– синдром височно-нижнечелюстного сустава;
– эзофагит;
– десневой или парадонтальный абсцесс.
Большую помощь в дифференциальной диагностике оказывает проба с преднизолоном (тест Крайля) – через 12-48 часов после назначения 30 мг преднизолона болевой синдром купируется и самочувствие значительно улучшается.
Осложнения
Обычно подострый тиреоидит заканчивается полным выздоровлением через 1,5-2 месяца. Однако у ряда больных проявляется склонность к рецидивированию.
При многолетнем рецидивирующем течении возможен переход в
гипотиреоз
.
Лечение
Цели лечения:
– купировать болевой синдром;
– купировать воспалительную реакцию (нормализация температуры тела и показателей ОАК);
– восстановить функциональное состояние ЩЖ.
1. НПВС в максимально терапевтических дозах при легких формах. Нежелательно применение ацетилсалициловой кислоты (аспирина), т.к. она, по некоторым данным, способна вытеснять Т4 из связи с белками крови. При исчезновении болевого синдрома, снижении температуры тела, нормализации СОЭ – дозу постепенно снижают вплоть до отмены.
2. Глюкокортикоиды (ГКС) рекомендовано применять в большинстве случаев: преднизолон 30-40 мг внутрь после еды 1 раз/сут., до ликвидации клинических проявлений (1-3 нед.), с последующим уменьшением дозы на 5 мг в неделю. Общая продолжительность лечения составляет 2-3 мес. При быстром снижении ГКС болевой синдром усиливается.
3. Для устранения симптомов тиреотоксикоза назначают бета-адреноблокаторы: пропроналол 20-40мг 3-4 р./сут., до ликвидации клинических проявлений.
В случае развития первичного гипотиреоза при многократных тяжелых рецидивах назначается заместительная гормонотерапия левотироксином натрия (дозы подбираются индивидуально).
Антитиреоидные препараты не показаны.
В случае отсутствия лечения следует отметить, что подострый тиреоидит длится до 4-6 месяцев.
Прогноз
Обычно подострый тиреоидит заканчивается полным выздоровлением через 1,5-2 месяца. У ряда больных отмечается склонность к рецидивированию. При развитии стойкого гипотиреоза показана пожизненная заместительная терапия тиреоидными гормонами.
Госпитализация
Срок стационарного обследования и лечения – 21 день.
Профилактика
Первичная профилактика отсутствует.
Информация
Источники и литература
- Braverman L. Diseases of the thyroid. – Humana Press, 2003
- Балаболкин М.И., Клебанова Е.М., Креминская В.М. Дифференциальная диагностика и лечение эндокринных заболеваний. Руководство, М., 2002
- Дедов И.И., Мельниченко Г.А., Андреева В.Н. Рациональная фармакотерапия заболеваний эндокринной системы и нарушений обмена веществ. Руководство для практикующих врачей, М., 2006
- Дедов И.И., Мельниченко Г.А., Пронин В.С. Клиника и диагностика эндокринных нарушений. Учебно-методическое пособие, М., 2005
- Ефимов А.С, Боднар П.Н., Зелинский Б.А. Эндокринология, К,1983
- Старкова Н.Т. Руководство по клинической эндокринологии, СПб, 1996
Внимание!
Если вы не являетесь медицинским специалистом:
- Занимаясь самолечением, вы можете нанести непоправимый вред своему здоровью.
- Информация, размещенная на сайте MedElement и в мобильных приложениях “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта”, не может и не должна заменять очную консультацию врача.
Обязательно
обращайтесь в медицинские учреждения при наличии каких-либо заболеваний или беспокоящих вас симптомов.
- Выбор лекарственных средств и их дозировки, должен быть оговорен со специалистом. Только врач может
назначить
нужное лекарство и его дозировку с учетом заболевания и состояния организма больного.
- Сайт MedElement и мобильные приложения “MedElement (МедЭлемент)”, “Lekar Pro”,
“Dariger Pro”, “Заболевания: справочник терапевта” являются исключительно информационно-справочными ресурсами.
Информация, размещенная на данном
сайте, не должна использоваться для самовольного изменения предписаний врача.
- Редакция MedElement не несет ответственности за какой-либо ущерб здоровью или материальный ущерб, возникший
в
результате использования данного сайта.
Источник
