Показания и противопоказания абсолютные и относительные
Работаем без выходных и праздников
Любой лекарственный препарат имеет противопоказания, и вакцины не являются исключением. Кроме того, есть немало людей, которые считают вакцинацию вредной, особенно это распространено среди молодых мам. С другой стороны, имеется немало заболеваний, которые без вакцинации могут нанести серьезный вред здоровью, и даже привести к массовым эпидемиям. Учитывая это, вопросы обязательности прививок решаются на государственном уровне: в частности, перечень противопоказаний к вакцинации изложен в официальных документах Минздрава, и все медицинские учреждения обязаны им следовать, независимо от форм собственности и ведомственной подчиненности.
Тем не менее, никто не имеет права принуждать вас к прививкам, но, учитывая их важность для общества в целом, вы должны официально оформить свой отказ от обязательной вакцинации. На самом деле особых причин для беспокойства нет и быть не может: современные массовые вакцины против хорошо изученных инфекций очень редко приводят к тяжелым осложнениям, и перечень поводов к отказу от них неуклонно сокращается. Более того, вероятность осложнений низка даже при несоблюдении противопоказаний: все подобные рекомендации составляются “с запасом”.
В любом случае перед прививками лучше пройти просмотр у специалистов: они гораздо лучше знакомы с противопоказаниями и могут оценить возможность проведения прививки, основываясь на результатах анализов и диагностики, а также последствиях предыдущих прививок.
Абсолютные противопоказания
Перечень противопоказаний изложен в официальных рекомендациях Минздрава, и он делится на абсолютные (постоянные) и относительные. Первые – это однозначный запрет на вакцинацию, причем этот запрет действует всю жизнь (постоянно), так как его причины связаны с такими особенностями организма, которые с возрастом вряд ли исчезнут или ослабнут. Некоторые ограничения касаются конкретных вакцин, но и есть и те, которые запрещают любые вакцины. Абсолютными противопоказаниями для проведения любых прививок являются:
- Сильная реакция на предыдущую вакцинацию – температура выше 40 градусов, заметный отек и гиперемия (выглядит как красное пятно) более 8 см в месте укола. Анафилактические и аллергические реакции на какой-то из компонентов вакцины. Относится к любым вакцинам.
- Основанием для запрета любой из живых вакцин служат иммунодефицитное состояние, злокачественные опухоли, беременность.
- БЦЖ запрещают для недоношенных детей (до 2 кг), при наличии келоидного рубца и ВИЧ-инфекции.
- При прогрессирующих болезнях нервной системы не делают АКДС.
- Тяжелые аллергические реакции на аминогликозиды и яичный белок приводит к запрету ЖКВ, ЖПВ и некоторых других вакцин, аллергия на дрожжи запрещает вакцину против гепатита В.
Это не полный перечень абсолютных противопоказаний – здесь изложены основные. На самом деле их очень немного, и даже и они встречаются крайне редко, не более 1% от общего числа прививок. Еще раз напомним, что абсолютные противопоказания никогда не снимаются, и при наличии любой из перечисленных выше причин прививка не делается ни при каких условиях.
Относительные противопоказания к вакцинации
Это временные противопоказания, которые обычно отменяют после исчезновения их причин: откладывать или нет прививку, решает врач. Типичные основания для временной отмены вакцинации:
- Возможный контакт с зараженным человеком или близость к очагу эпидемии
- Любые заболевания в острой фазе
- Обострение хронических болезней
- После хирургических операций
- После переливания крови
К вопросу вакцинации можно вернуться через 2-4 недели после полного выздоровления, или сделать прививку в один из периодов ослабления хронической патологии – опять же решает врач. Если речь идет о нетяжелых кратковременных болезных типа ОРВИ, прививку можно ставить сразу же после нормализации основных симптомов заболевания, например, температуры.
Ложные и истинные противопоказания
Помимо перечисленных выше объективных причин для полного или временного отказа от вакцинации, зачастую приводятся причины откровенно субъективные, которые не могут считаться основаниями с точки зрения медицины. Они обычно вызваны предубеждениями против вакцинации в целом или по поводу конкретного ребенка. Из врачебной практики можно вывести перечень типичных “причин”, на которые обычно ссылаются те, кто не хочет делать прививки себе или своему ребенку:
- недоношенность;
- анемия;
- болезни, протекающие в легкой форме, без температуры;
- дисбактериоз;
- стабильные невралгии;
- врождённые пороки, например, аллергии у родственников;
- осложнения после прививки у других членов семьи.
Мы привели лишь основные “отговорки”, в реальной практике их встречается гораздо больше. В принципе, часть из них может быть принята к сведению, и врач может отложить прививку, но каждый случай надо рассматривать по-отдельности. Хочется еще раз напомнить, что обязательные вакцины защищают вашего ребенка от очень серьезных заболеваний, и ваша нерешительность или “принципы” могут разрушить его жизнь.
В заключение резюмируем: истинными противопоказаниями к введению вакцин могут служить только те, которые указаны в официальных документах и инструкциях к вакцинам – только ими может и должен руководствоваться врач.
Противопоказания к введению всех живых вакцин
Живые вакцины запрещены для детей и взрослых с иммунодефицитом, ВИЧ-статусом и детей от матерей, зараженных ВИЧ, при беременности, наличии злокачественных образований. Во всех перечисленных случаях для обязательной вакцинации врач старается подобрать альтернативный инактивированный препарат.
Поствакцинальные осложнения
Многолетний опыт использования популярных вакцин и высокий уровень современных технологий привел к существенному снижению риска возможных осложнений, особенно тяжелых. Такие случаи немногочисленны, можно даже сказать – единичны, и в их основе обычно лежат конкретные проблемы конкретных организмов. Всё предвидеть невозможно, но риск подхватить тяжелую инфекцию на несколько порядков перевешивает риск осложнений после вакцинации: это не просто наше мнение, так утверждает упрямая статистика.
Источник
Показания к операции разделяют на абсолютные и относительные.
Абсолютными показаниями к операции считают заболевания и состояния, представляющие угрозу жизни больного, которые можно ликвидировать только хирургическим путём.
Абсолютные показания к выполнению экстренных операций иначе называют «жизненными». К этой группе показаний относят асфиксию, кровотечение любой этиологии, острые заболевания органов брюшной полости (острый аппендицит, острый холецистит, острый панкреатит, перфоративную язву желудка и двенадцатиперстной кишки, острую кишечную непроходимость, ущемлённую грыжу), острые гнойные хирургические заболевания (абсцесс, флегмону, остеомиелит, мастит и пр.).
В плановой хирургии показания к операции также могут быть абсолютными. При этом обычно выполняют срочные операции, не откладывая их больше чем на 1-2 нед.
Абсолютными показаниями к плановой операции считают следующие заболевания:
– злокачественные новообразования (рак лёгкого, желудка, молочной железы, щитовидной железы, толстой кишки и пр.);
– стеноз пищевода, выходного отдела желудка;
– механическая желтуха и др.
Относительные показания к операции включают две группы заболеваний:
– Заболевания, которые могут быть излечены только хирургическим методом, но не угрожающие непосредственно жизни больного (варикозное расширение подкожных вен нижних конечностей, неущемлённые грыжи живота, доброкачественные опухоли, желчнокаменная болезнь и др.).
– Заболевания, достаточно серьёзные, лечение которых принципиально можно осуществлять как хирургически, так и консервативно (ишемическая болезнь сердца, облитерирующие заболевания сосудов нижних конечностей, язвенная болезнь желудка и двенадцатиперстной кишки и др.). В этом случае выбор делают на основании дополнительных данных с учётом возможной эффективности хирургического или консервативного метода у конкретного больного. По относительным показаниям операции выполняют в плановом порядке при соблюдении оптимальных условий.
Существует классическое разделение противопоказаний на абсолютные и относительные.
К абсолютным противопоказаниям относят состояние шока (кроме геморрагического шока при продолжающемся кровотечении), а также острую стадию инфаркта миокарда или нарушения мозгового кровообращения (инсульта). Следует отметить, что в настоящее время при наличии жизненных показаний возможно выполнение операций и на фоне инфаркта миокарда или инсульта, а также при шоке после стабилизации гемодинамики. Поэтому выделение абсолютных противопоказаний в настоящее время не имеет принципиально решающего значения.
К относительным противопоказаниямотносят любое сопутствующее заболевание. Однако их влияние на переносимость операции различно.
Наибольшую опасность представляет наличие следующих заболеваний и состояний:
– Сердечно-сосудистая система: гипертоническая болезнь, ишемическая болезнь сердца, сердечная недостаточность, аритмии, варикозное расширение вен, тромбозы.
– Дыхательная система: курение, бронхиальная астма, хронический бронхит, эмфизема лёгких, дыхательная недостаточность.
– Почки: хронические пиелонефрит и гломерулонефрит, хроническая почечная недостаточность, особенно с выраженным снижением клубочковой фильтрации.
– Печень: острый и хронический гепатиты, цирроз печени, печёночная недостаточность.
– Система крови: анемия, лейкозы, изменения со стороны свёртывающей системы. Ожирение. Сахарный диабет.
Источник
На фоне успехов в клинической медицине внедрено множество методик эффективного лечения различных человеческих патологий. На сегодняшний день достигнуты отличные результаты в трансфузиологии, то есть процессе переливания и смешивания крови, ее компонентов и заменителей. Данный раздел медицинской науки также изучает миелотрансплантацию, то есть терапию гемобластозов и коррекцию кровотечений.
Переливание и смешивание крови – достаточно серьезная и сложная процедура. Не так давно к данной методике прибегали лишь в крайних случаях, так как, несмотря на огромное количество показаний, противопоказаний к переливанию крови не меньше, если даже не больше. На сегодняшний день эта процедура и ее особенности достаточно изучены, чтобы говорить о том, что при ее проведении практически все риски жизни и здоровья человека равняются нулю.
Основные правила проведения процедуры
Несмотря на большое количество показаний и противопоказаний к переливанию крови, эту процедуру проводили еще медики с древних времен, хотя зачастую неудачно. Но эти опыты позволяли выяснить, что кровь каждого человека имеет резус-фактор.
В дальнейшем ученые научились консервировать компоненты крови, изобрели заменители. Также разработан ряд правил, которые позволяют свести риски к минимуму, в частности:
- гемотрансфузия обязательно проводится в стерильных условиях;
- независимо от того, применялась ранее подобная методика, определен ли резус-фактор и прочие показатели, лечащий врач обязан самостоятельно провести исследования, как пациента, так и донора на совместимость и заболевания;
- недопустимо использование любых материалов, которые не проверены на предмет наличия вирусов опасных заболеваний: СПИДа, сывороточного гепатита и сифилиса;
- принимаемый материал от донора не может храниться более 21 дня и то, при условии соблюдения температурного режима;
- одноразовая доза крови, принимаемая от донора, не может превышать 500 миллилитров.
Вопрос переливания крови в перинатальном периоде всегда решается индивидуально.
В каких случаях показана процедура
Выделяют два типа случаев, когда необходима процедура гемотрансфузии: абсолютные и относительные показания. Как понятно из названия, абсолютные показания – это когда другого способа лечение не предусмотрено. Относительные показания – случаи, когда можно обойтись другими методиками лечения заболевания.
Абсолютные показания
Процедура гемотрансфузии показана при наличии острой формы анемии, так как наличие такой патологии не редко приводит к летальному исходу. Анемия может привести к утрате крови до 30%, в данном случае значительно снижается уровень гемоглобина и кровяного давления. Объем переливания крови при низком гемоглобине варьируется от 300 миллилитров до 3-х литров. В ряде случаев переливают даже больше высшего разрешенного уровня. Однако, в данном случае, эффекта от гемотрансфузии можно достичь только при условии того, что будет полностью устранена причина кровотечения.
При операционном или травматическом шоке данная процедура не просто показана, а обязательна. В данном случае, может использоваться даже плазма. В зависимости от того, сколько утрачено крови, объем переливания может достигать 1 литра. Наряду с кровью или/и плазмой в организм пациента вводятся специальные лекарственные средства, стимулирующие преодоление тяжелого состояния.
Сильное кровотечение (более 15%) также дает повод для проведения процедуры незамедлительно. Появление такого состояния возможно даже при тяжелейшем хирургическом вмешательстве.

Относительные показания
В качестве вспомогательной методики лечения, процедура гемотрансфузии проводится при сильном воспалительном процессе или наличии гнойных образований. Переливание крови позволяет стабилизировать состояние человека и нормализовать работу иммунной системы. Но, при данных обстоятельствах процедура должна проводиться на протяжении нескольких дней, а количество вводимой крови не превышает 100 миллилитров.
Переливание крови при низком гемоглобине и анемии может проводиться не в острой форме, а, как вспомогательная методика лечения.
При наличии ожоговой болезни, когда пациент находится в состоянии шока, ему может быть показана данная процедура. Объемы в этом случае достаточно большие, от 1 до 2 литров. Повышенная доза назначается при интоксикации организма. Вместо крови может использоваться свежезамороженная плазма. На септической стадии, количество переливаемой крови снижается, до 100-250 миллилитров.
В случае, если результаты обследований дают возможность предположить острую кровопотерю в момент проведения операции, то в предоперационный период может проводиться процедура гемотрансфузии.
ДВС-синдром также является относительным показателем для использования процедуры переливания крови.
Помимо этого, кровь и плазма может вводиться для улучшения состояния при наличии некоторых патологий:
- гепатиты различных форм и типов;
- цирроз печени.
Противопоказания
Наряду с показаниями, и противопоказания к переливанию крови разделяются на абсолютные и относительные. При любых обстоятельствах, обострение ряда заболеваний является противопоказанием к проведению процедуры. В данном случае запрет связан с тем, что гемотрансфузия вызовет только обострение существующей патологии, которая и так находится в острой форме.
Абсолютные противопоказания к переливанию крови:
- инфаркт миокарда;
- острая форма сердечно-легочной недостаточности, в частности, если в наличии отек легких.
Ни при каких обстоятельствах нельзя проводить переливания если несовместимы показатели АВ0 и Rh. Наличие иммунных заболеваний у донора либо хрупкие вены – является полным противопоказанием. Невозможен забор компонентов от человека, у которого гипертония находится на 3 стадии или в анамнезе имеются нарушения кровообращения в мозгу, бронхиальная астма или эндокардит.
Относительные противопоказания к переливанию крови:
- ряд сердечных заболеваний;
- ревматизм;
- проблемы с кровообращением в мозгу, тем более, если патология находится на стадии обострения;
- туберкулез;
- тромбозы и эмболии;
- проблемы с почками и печению;
- септический эндокардит.

Дополнительные критерии оценки необходимости проведения процедуры
Особое значение для определения необходимости проведения процедуры трансфузии имеет аллергический анамнез, который врач должен оценить перед процедурой.
Особого оценивания требует ситуация:
- если переливание крови проводилось недавно, не позднее 3 недель;
- если у женщины были проблемы с вынашиванием плода или был выкидыш;
- нагноительные процессы, которые долгое время не проходят;
- распадающиеся злокачественные новообразования;
- аутоиммунные заболевания;
- разнообразные формы заболевания крови.
При наличии хотя бы одного из этих показателей пациента относят в группу риска и чаще всего проводят процедуру с использованием заменителей.
Совместимость
Очень часто встает вопрос: “Какую группу крови можно переливать всем?”. На сегодняшний день существуют специальные таблицы совмещения, согласно которым:
- человеку с IV группой крови можно вливать любую другую, то есть он является универсальным реципиентом;
- при наличии III группы реципиенту можно вливать I и III группы;
- если у пациента II группа крови, то ему подойдет донорский материал I и II группы.
Так какую группу крови можно переливать всем? Первую, которая считается универсальной.
Немаловажное значение имеет резус-фактор. Самое главное, что если он Rh+, то есть положительный, то для переливания подойдет группа с отрицательным резус-фактором (Rh-). Проводить процедуру в обратном порядке нельзя, в противном случае произойдет склеивание эритроцитов.

Виды переливания
На сегодняшний день выделяют ряд разновидностей проведения трансфузии:
- внутриартериальное введение, то есть через крупную артерию;
- внутривенное, введение в венозный синус или вену;
- внутрикостное, то есть в губчатое вещество;
- внутриматочное, показано при острой кровопотери и наличии гемолитической болезни плода;
- внутрисердечное.
По скорости введения существует струйная и капельная методика. Обратная методика проводится в период проведения операции, то есть пациенту переливается его же кровь. Обменная методика предполагает переливание, замещающее частично собственную кровь, кровью донора. Термин массивная гемотрансфузия предполагает введение крови в объеме от 30% и более.
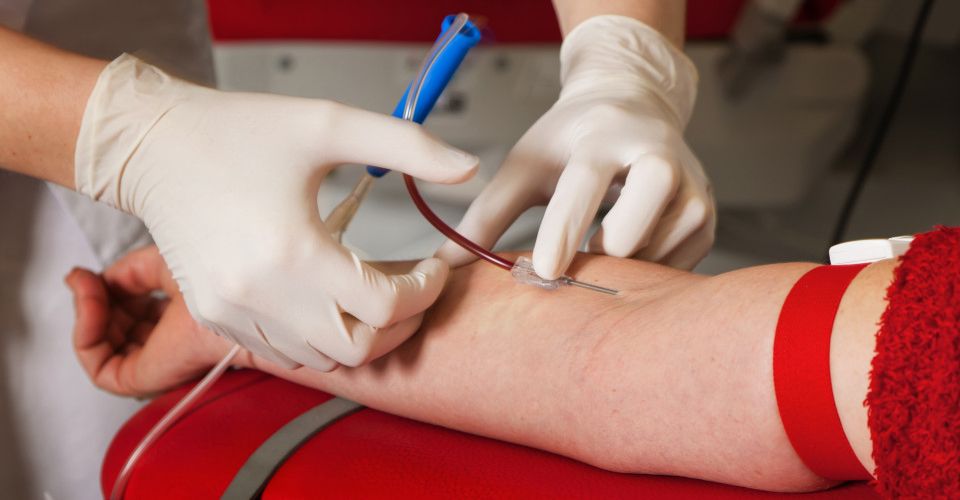
Последствия процедуры
Наряду с показаниями и противопоказаниями к переливанию крови следует выделить положительный и отрицательный эффект от процедуры. В частности, если все прошло хорошо, то у пациента наблюдается быстрое восстановление организма, в особенности, если речь идет о сниженном гемоглобине, интоксикациях, отравлениях и анемии.
К негативным последствиям следует отнести эмболический шок, который может произойти вследствие нарушения методики проведения процедуры. Если неправильно подобран донор, либо у него перед переливанием не выявили конкретное заболевание, то у реципиента могут наблюдаться симптомы патологии, которую имел донор.
Источник
