Показания и противопоказания наркоза
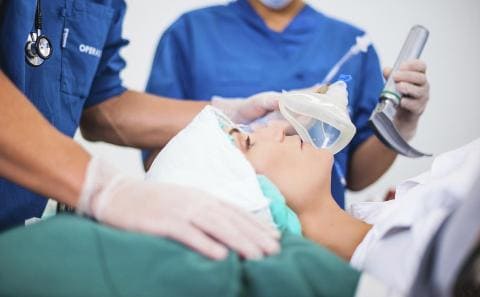
 Общий наркоз – это искусственное погружение пациента в сон с обратимым снижением всех видов чувствительности благодаря использованию фармакологических препаратов. Препараты, используемые при наркозе, называются анестетиками. Для наркоза используют ингаляционные и неингаляционные анестетики.
Общий наркоз – это искусственное погружение пациента в сон с обратимым снижением всех видов чувствительности благодаря использованию фармакологических препаратов. Препараты, используемые при наркозе, называются анестетиками. Для наркоза используют ингаляционные и неингаляционные анестетики.
Ингаляционые анестетики – это препараты, которые вводятся в организм пациента непосредственно через дыхательные пути, посредством газа. Ингаляционные анестетики применяются в качестве моноанестезии, т.е. с использованием только газа, или же в составе комбинации с другими препаратами. Наиболее часто используемые ингаляционные анестетики: закись азота (NO), севофлюран (севоран), изофлюран, галотан, десфлюран.
Неингаляционные анестетики – это препараты, вводимые пациенту непосредственно в вену (внутривенно). Препараты, используемые для неингаляционного наркоза: группа барбитуратов (тиопентал натрия и гексонал), кетамин, пропофол (пофол, диприван), группа бензодиазепинов (дормикум). Они также могут быть использованы в качестве моноанестезии, либо в составе комбинации (например, пропофол+севоран).
В отдельности каждый препарат обладает своим спектром фармакологических эффектов.
При комбинации ингаляционных и неингаляционных анестетиков наркоз будет называться общей комбинированной анестезией.
Общая анестезия чаще всего дополняется ещё двумя немаловажными компонентами – это миорелаксанты и наркотические анальгетики.
Миорелаксанты – фармакологические препараты, вводимые внутривенно, которые вызывают обратимое расслабление всех мышечных волокон, с дальнейшей неспособностью к их сокращению. Этот компонент наркоза необходим в том случае, когда идёт речь о крупной, например полостной операции, на брюшной стенке (животе) и есть необходимость в выполнении интубации трахеи.
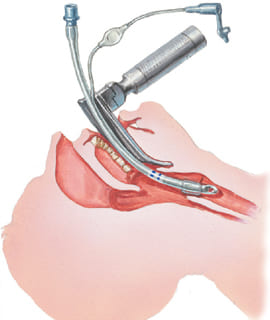 Интубация трахеи – это врачебная манипуляция, необходимая для поддержания проходимости дыхательных путей. Через рот в трахею вводится трубка. После этого раздувается манжетка у трубочки для создания герметичного контура. Другой конец трубки подключается через систему контуров (шлангов) к аппарату искусственной вентиляции лёгких (ИВЛ).
Интубация трахеи – это врачебная манипуляция, необходимая для поддержания проходимости дыхательных путей. Через рот в трахею вводится трубка. После этого раздувается манжетка у трубочки для создания герметичного контура. Другой конец трубки подключается через систему контуров (шлангов) к аппарату искусственной вентиляции лёгких (ИВЛ).
В такой ситуации необходимо полное отсутствие самостоятельных сокращений мышц пациентом.
Наркотические анальгетики, например фентанил, используются в качестве компонента анестезии для полного купирования болевого синдрома у пациента во время операции.
Показания к общему наркозу
Показания для общей ингаляционной анестезии (моноанестезии): малоинвазивные операции, т.е. операции с минимальным повреждением кожного покрова, малым доступом. К таким операциям относятся: удаление поверхностно расположенных структур и новообразований; гинекологические операции в виде выскабливания матки; травматологические операции – вправление вывихов; также тяжёлые перевязки.
Показания для общей неингаляционной анестезии схожи с моноанестезией газом. Они дополняются проведением различных инструментальных исследований (гастроскопия, колоноскопия).
Показания для общей комбинированной анестезии с интубацией трахеи и ИВЛ: оперативные вмешательства средней степени, в их число входят – операции в области лицевого черепа; ЛОР операции; некоторые гинекологические операции; ампутации сегментов верхних и нижних конечностей; операции в брюшной полости (аппендэктомии, холецистэктомии, грыжесечения и т.д.); диагностические лапаротомии, лапароскопии; в грудной полости в виде диагностических торокотомий и торакоскопий. Обширные хирургические операции: расширенные операции в брюшной и грудной полостях; расширенные ампутации конечностей; операции на головном мозге. А также операции на сердце, спинном мозге, крупных сосудах и другие сложные оперативные вмешательства, требующие дополнительных специальных условий – присоединение аппарата искусственного кровообращения (АИК) или создания условий гипотермии.
Противопоказания к общему наркозу
Противопоказаниями для проведения плановой общей анестезии являются:
Со стороны сердечно-сосудистой системы: недавно перенесённый (1-6 месяцев) инфаркт миокарда, нестабильная стенокардия или стенокардия напряжения 4 функционального класса, низкое артериальное давление, нарастающая сердечная недостаточность, тяжёлые заболевания клапанов сердца, нарушения проводимости и ритма сердца, несостоятельностью сократительной функции сердца.
Со стороны нервной системы: психиатрические заболевания, тяжёлые травмы и контузии головного мозга (1-6 месяцев).
Со стороны дыхательной системы: бронхиальная астма в стадии обострения, пневмония, тяжелый бронхит.
Наркоз не безвреден и не безопасен, но потенциальная опасность наркоза в тысячи раз меньше вреда, который несет заболевание в случае отказа от его хирургического лечения. Другое дело, что вероятный вред и опасность наркоза могут всегда быть минимизированы, для этого нужно просто довериться твёрдо знающему своё дело анестезиологу-реаниматологу.
Обратите внимание, что не существует каких-либо противопоказаний для проведения экстренной операции и экстренной анестезии, и в случаях прогрессирования заболевания онкологического больного. В таких ситуациях разговор идёт о спасении жизни пациента, а не об оценке имеющихся у него противопоказаний.
Подготовка пациента к предстоящей плановой операции под наркозом
Чаще всего, вся подготовка пациента к плановой операции проходит непосредственно накануне операции в стационаре. Накануне с пациентом беседует врач анестезиолог-реаниматолог, собирает анамнез, рассказывает о предстоящем наркозе, заполняет необходимую врачебную документацию, берёт с пациента письменное согласие на проведение анестезии.
Врач обязательно задаст вам вопрос о наличии у вас аллергии на что-либо. Любая аллергия, имеющаяся у пациента, должна быть озвучена, в особенности на лекарственные препараты. Важна и аллергия на пищевые продукты. Например: неингаляционный анестетик – пропофол (гипнотик) производится на основе лецитина яйца. Соответственно, для пациентов с аллергией на яичный желток этот препарат будет заменён на другой гипнотик, к примеру тиопентал натрия, но это крайне редкая ситуация.
Любое проявление аллергии в обязательном порядке фиксируется в истории болезни и строго не допускается к приёму или введению пациенту.
Если у вас имеется патология какой-либо системы, и вы принимаете препараты согласно назначению специалиста, то вам необходимо обязательно об этом сообщить вашему врачу анестезиологу-реаниматологу, и далее следовать его инструкциям. Врач анестезиолог-реаниматолог либо полностью отменяет приём вашего лекарства и вы его уже возобновляете только после оперативного вмешательства, когда вам разрешат, либо продолжаете принимать свои препараты согласно схеме, которую разработал ваш специалист.
Основная подготовка пациента к предстоящей операции заключается в строгом соблюдении всех требований врача анестезиолога-реаниматолога.
Они включают в себя: в вечернее время перед сном и утром – запрет приема любой пищи и воды. Утром разрешается почистить зубы и прополоскать рот. Обязательно снять с себя все украшения: кольца, серьги, цепочки, пирсинг, очки. Вынуть съёмные зубные протезы.
Ещё одной важной составляющей предоперационной подготовки для пациента является премедикация.
Премедикация – это заключительная ступень предоперационной подготовки. Премедикация заключается в приёме фармакологических препаратов для снятия психо-эмоционального напряжения перед операцией и улучшения введения в общую анестезию. Препараты могут быть в виде таблеток для приема внутрь, или же в виде инъекций для внутривенного или же внутримышечного введения. Основными группами препаратов для премедикации являются транквилизаторы. Они способствуют быстрому засыпанию пациента вечером перед операцией, снижению тревоги и стресса. Утром эти препараты также назначаются для более мягкого и комфортного для пациента введения в анестезию.
Как делают наркоз

Разберём на примере общей комбинированной анестезии с интубацией трахеи и ИВЛ.
После плановой подготовки пациента к операции, соблюдению всех требований утренней премедикации, пациент, лёжа на каталке в сопровождении медицинского персонала, подаётся в операционный блок. В операционной пациент перекладывается с каталки на операционный стол. Его там ожидает анестезиологическая бригада, состоящая из врача и медсестры-анестезистки.
Обязательной, первой манипуляцией, с которой все начинается, является получение сосудистого (венозного) доступа. Эта манипуляция заключается в чрезкожном введении стерильного сосудистого катетера в вену. Далее этот катетер фиксируется и к нему подсоединяется система для внутривенных вливаний с физиологическим раствором натрия хлорида. Данная манипуляция необходима для того, чтобы был постоянный доступ для введения препаратов внутривенно.
После этого к пациенту подсоединяется манжетка для изменения артериального давления (АД) и на грудь подсоединяются электродные датчики для постоянной регистрации электрокардиограммы (ЭКГ). Все параметры выводятся врачу прямо на монитор.
После этого доктор даёт команду медицинской сестре набирать препараты. Пока медсестра занята, врач начинает подготовку для введения пациента в анестезию.
Первый этап наркоза – это преоксигенация. Преоксигенация заключается в следующем: врач анестезиолог-реаниматолог подсоединяет к системе контуров лицевую маску и задаёт на мониторе аппарата ИВЛ параметры с высокой подачей кислорода, после чего прикладывает маску к лицу пациента. В этот момент пациенту необходимо дышать как обычно, делать стандартные, обычные жизненные вдохи и выдохи. Данная процедура продолжается 3-5 минут. После готовности медсестры и хирургической бригады начинается введение пациента в анестезию.
Первый препарат, который вводится внутривенно, – это наркотический анальгетик. Пациент в этот момент может ощутить слабое чувство в виде головокружения и легкое неприятное чувство в виде жжения в вене.
После этого вводятся гипнотические препараты (неингаляционный анестетик). Пациента предупреждают, что сейчас начнёт кружиться голова и он будет медленно засыпать. Появится чувство тяжести головы, мышц лица, чувство эйфории и усталости. Счёт времени идёт на секунды. Пациент засыпает. Пациент спит.
Дальнейшие манипуляции анестезиологической бригады пациент не будет чувствовать и помнить.
Следующим препаратом, вводимым внутривенно, является миорелаксант.
После его введения врач анестезиолог-реаниматолог выполняет интубацию трахеи и подключает пациента через трубку к герметичному контуру аппарата ИВЛ, включает подачу ингаляционных анестетиков через специальный испаритель. После этого проверяет равномерность дыхания пациента, с помощью фонендоскопа (медицинский прибор для прослушивания дыхательных и сердечных шумов), фиксирует интубационную трубку к пациенту, выставляет необходимые параметры на аппарате ИВЛ. После того как врач анестезиолог-реаниматолог убедился в полной безопасности пациента и все проверил, он даёт команду хирургической бригаде к началу операции.
При ингаляционной моноанестезии схема упрощается.
Длительность операции определяется квалификационным уровнем хирургической бригады, сложностью оперативного вмешательства и анатомическими особенностями пациента.
Осложнения во время общего наркоза
Главная опасность любой анестезии – это гипоксия (недостаточность потребления пациентом кислорода) и гиперкапния (нарастание в организме избыточного количества углекислого газа). Причинами этих тяжелых осложнений могут быть: неисправность наркозной аппаратуры, нарушение проходимости дыхательных путей, чрезмерное погружение пациента в наркозный сон.
Также выделяют осложнения анестезии в виде:
– западения языка, что способствует нарушению проходимости дыхательных путей, чаще всего это осложнение встречается при проведении моноанестезии только ингаляционными анестетиками при помощи подачи газа через лицевую маску;
– ларингоспазма – смыкания голосовых связок гортани. Связано это осложнение с рефлекторной реакцией организма на чрезмерное раздражение слизистых оболочек гортани, или же чрезмерными болевыми воздействиями на организм во время операции при слишком поверхностном медикаментозном сне;
– закупорки дыхательных путей рвотой при регургитации. Регургитация – это поступление содержимого желудка в полость рта и возможное попадание в дыхательные пути;
– угнетения дыхания – осложнение, связанное со слишком глубоким погружением пациента в наркоз;
– изменения АД и пульса в виде тахикардии (подъём пульса) и брадикардии (снижение пульса), что напрямую связано с хирургическим вмешательством и наиболее болезненными этапами операции.
Возможные последствия общего наркоза после операции
 Наиболее частые последствия – это сонливость, головокружение, слабость. Проходят они самостоятельно. В среднем, после плановой, средней тяжести операции без осложнений, пациенты приходят в состояние ясного сознания через 1-2 часа.
Наиболее частые последствия – это сонливость, головокружение, слабость. Проходят они самостоятельно. В среднем, после плановой, средней тяжести операции без осложнений, пациенты приходят в состояние ясного сознания через 1-2 часа.
После общего наркоза может наблюдаться тошнота и рвота. Лечение данного осложнения сводится к применению противорвотных препаратов, таких как например метоклопромид (церукал).
Головная боль (цефалгия) после наркоза проявляется в виде чувства тяжести в голове и давлении в области висков. Данное последствие проходит самостоятельно и не требует дополнительного применения препаратов. Если же головная боль не проходит, лечащий врач скорее всего назначит вам анальгин.
Боль в послеоперационном рубце (ране) – наиболее выраженное, частое последствие проведённой операции, когда действие наркоза заканчивается. Боль в ране будет сохраняться до формирования первичного рубца, т.к. болит не сама рана, а непосредственно кожный покров, который разрезали. Для предотвращения послеоперационной боли, при операциях средней степени, достаточно применения спазмолитических, обезболивающих препаратов. В некоторых случаях могут применять более сильные опиоидные препараты (например промедол, трамадол). При обширных операциях врачи анестезиологи-реаниматологии выполняют катетеризацию эпидурального пространства. Этот метод заключается во введении катетера в позвоночник и продлённого обезболивания путём введения в катетер местных анестетиков.
Подъёмы или снижения артериального давления (АД). Снижение АД характерно для пациентов, перенёсших операции с обширными кровопотерями и переливаниями крови (множественные травмы, операции, связанные с внутренними и наружными кровотечениями). Общий объём циркулирующей крови постепенно восстанавливается и пациент к следующему дню после операции чувствует себя лучше без дополнительных лекарств. Подъёмы АД характерны для пациентов после операций на сердце и крупных кровеносных сосудах. Чаще всего такие пациенты уже получают необходимое лечение и их показатели АД находятся под постоянным контролем.
Повышение температуры тела является нормой и чаще всего свидетельствует о проведённой операции. Необходимо обратить внимание только на повышение температуры тела в том случае, если она достигла субфебрильных цифр (выше 38,0 С), что скорее всего свидетельствует об инфекционном осложнении операции. В данной ситуации не стоит паниковать. Ваш лечащий врач обязательно назначит вам антибиотикотерапию и устранит причину лихорадки.
В зарубежной литературе встречаются сообщения о негативных последствиях наркоза у детей, в частности, о том, что наркоз может вызывать у ребенка развитие когнитивных расстройств – нарушения памяти, внимания, мышления и способности к обучению. Кроме того, высказываются предположения, что перенесённая в раннем возрасте анестезия может быть одной из причин развития синдрома дефицита внимания с гиперактивностью. Отсюда следуют рекомендации отложить планируемое оперативное лечение ребенка до четырёхлетнего возраста, при четком условии, что отсрочка операции не принесёт вреда здоровью ребёнка.
Слаженная и профессиональная работа анестезиологической и хирургической бригад гарантирует безопасное, безболезненное, комфортное проведение любой операции без каких-либо медицинских осложнений. Психологически настроенный на общий наркоз пациент только поможет врачу анестезиологу-реаниматологу качественно работать. Поэтому важно перед операцией задать все интересующие вопросы специалисту и строго соблюдать назначенные рекомендации.
Врач анестезиолог – реаниматолог Старостин Д.О.
Источник
Нарко́з (др.-греч. νάρκωσις — онемение, оцепенение; синонимы: общее обезболивание) — искусственно вызванное обратимое состояние торможения центральной нервной системы, при котором возникает сон, потеря сознания, расслабление скелетных мышц, снижение или отключение некоторых рефлексов, а также пропадает болевая чувствительность (наступает общее обезболивание). Всё это возникает при введении одного или нескольких общих анестетиков, оптимальная доза и комбинация которых подбирается врачом-анестезиологом с учётом индивидуальных особенностей конкретного пациента и в зависимости от типа медицинской процедуры.
Состояние наркоза характеризуется обратимым угнетением ЦНС с выключением сознания, подавлением чувствительности (в первую очередь, болевой) и рефлекторных реакций, снижением тонуса скелетных мышц. Средства для наркоза угнетают межнейронную (синаптическую) передачу возбуждения в ЦНС. При этом нарушается передача афферентных импульсов, изменяются корково-подкорковые взаимоотношения, функция промежуточного, среднего, спинного мозга, что и обусловливает развитие наркоза. Синаптическое образование разных уровней ЦНС и различной морфофункциональной организации неодинаково чувствительны к средствам для наркоза. Этим объясняется стадийность действия средств для наркоза.
Клиническое применение[править | править код]
Главная цель наркоза — замедление реакций организма на оперативное вмешательство, прежде всего ощущения боли. При этом медикаментозный сон, с которым чаще всего и ассоциируется понятие «наркоз», является лишь одним компонентом наркоза. При проведении наркоза также важно подавление или значительное снижение выраженности вегетативных (автоматических) реакций организма на хирургическую травму, которые проявляются увеличением частоты сердечных сокращений (тахикардия), повышением артериального давления (артериальная гипертензия) и другими явлениями, которые могут иметь место даже при выключенном сознании. Это подавление вегетативных реакций называется обезболиванием или анальгезией. Третий компонент наркоза — миорелаксация, или расслабление мышц, необходимое для обеспечения нормальных условий для работы хирургов.
Боль и борьба с нею — это приоритет: не будет боли — не запустятся физиологические (в контексте боли — принимающие патологическое значение) механизмы защиты. Это главная задача анестезиолога: не допустить такого развития событий.
История[править | править код]
Первыми в России эфирный наркоз в хирургии для проведения операций успешно применили независимо друг от друга русские учёные Фёдор Иноземцев (7 февраля 1847 года) и Николай Пирогов (14 февраля того же года). В том же году оба русских хирурга, относившиеся друг к другу как к соперникам и конкурентам, выполнили по нескольку десятков успешных операций с применением такого наркоза. Несколько ранее (в 1846 году) эфирный наркоз пытались применить американские учёные Хорос Уэллс (при удалении зуба) и Уильям Мортон (при удалении подчелюстной опухоли), однако их опыты закончились неудачей, в отличие от операции, проведенной Кроуфордом Уильямсоном Лонгом. В 1842 году ему удалось выполнить операцию по удалению кисты с использованием эфира в качестве наркоза[1].
О термине[править | править код]
Под термином «наркоз» понимается именно общее обезболивание организма. Когда говорят о локальном (местном) обезболивании, употребляется термин «местная анестезия» или местное обезболивание (при этом прилагательное «местный» часто опускается). Краеугольным камнем данного вида обезболивания является именно выключение сознания (narcosis — засыпание), именно поэтому термины «наркоз» и «анестезия» имеют абсолютно разные значения.
Классификация наркоза[править | править код]
- По факторам, влияющим на нервную систему при общем обезболивании: основным видом наркоза является фармакодинамический наркоз (использование одного или нескольких фармакологических препаратов). Выделяют также электронаркоз (действие электрическим полем) и гипнонаркоз (воздействие гипнозом). Однако их применение крайне ограничено.
- По количеству используемых препаратов:
- Мононаркоз — использование одного средства для наркоза.
- Смешанный наркоз — одновременное использование более двух препаратов.
- Комбинированный наркоз — использование на протяжении операции различных средств для наркоза или сочетание их с веществами, избирательно действующими на некоторые функции организма (миорелаксанты, анальгетики, ганглиоблокаторы).
В последнем случае наркоз называют многокомпонентной анестезией.
- По применению на различных этапах операции:
- Вводный наркоз — кратковременный, быстро наступающий без фазы возбуждения наркоз. Используют для быстрого усыпления больного, а также для уменьшения количества основного наркотического вещества.
- Поддерживающий (главный, основной) наркоз — общая анестезия, применяемая на протяжении всей операции. Если к основному наркозу добавляют другое вещество, такой вид обезболивания называют дополнительным.
- Базисный наркоз (базис-наркоз) — вид общей анестезии, при котором до или совместно со средством главного наркоза вводят анестетическое средство для снижения дозы основного наркотического препарата.
Виды наркоза[править | править код]
- ингаляционный — введение препаратов осуществляют через дыхательные пути. В зависимости от способа введения газов различают:
масочный, эндотрахеальный и эндобронхиальный.
- неингаляционный (внутривенный, внутривенный с ИВЛ, внутримышечный, ректальный и др.);
- комбинированный наркоз (обезболивание достигается последовательным применением различных наркотических средств и способов их введения).
В зависимости от того, что происходит во время наркоза с дыханием больного, различают наркоз со спонтанным (самостоятельным) дыханием и с искусственной вентиляцией лёгких (ИВЛ). Второй вариант обычно требует интубации трахеи (в дыхательные пути вводится специальная трубка, после того как больной засыпает) или применения других методов, обеспечивающих возможность вдувать воздух, кислород или газовые смеси в лёгкие больного при помощи аппарата ИВЛ или специального мешка.
Течение наркоза[править | править код]
Стадии наркоза[править | править код]
В современной анестезиологии используются значительно более безопасные препараты, обеспечивающие плавный ввод (индукцию) и выход из наркоза. Анестезиолог использует препараты разных групп одновременно (бензодиазепины, барбитураты, пропофол, ингаляционные анестетики), нивелируя возбуждение и дискомфорт пациента. При этом стадийность наркоза не выражена клинически и может быть выявлена только при применении средств расширенного мониторинга (ЭЭГ, тренд АД).
С академической целью принято выделять следующие стадии «классического» эфирного мононаркоза «по Гведелу»:
- I — стадия анальгезии;
- II — стадия возбуждения;
- III — стадия хирургического наркоза:
- 1-й уровень (III) — поверхностный наркоз (движение глазных яблок),
- 2-й уровень (III) — лёгкий наркоз (роговичный рефлекс) ,
- 3-й уровень (III) — глубокий наркоз (расширение зрачка),
- 4-й уровень (III) — сверхглубокий наркоз (диафрагмальное дыхание):
- IV — Стадия пробуждения
Каждая стадия имеет свои особенности и обусловлена вовлечением в торможение определённых структур головного и спинного мозга.
Для первой анальгетической стадии характерно внешне выраженное состояние оглушения. Пациент находится как бы в оцепенении или проявляет некоторое беспокойство. Дыхание глубокое и ритмичное, пульс учащён, движение глазного яблока произвольное. Тонус мышц остаётся прежним или несколько повышен. Рефлексы сохранены. Болевые ощущения притупляются или исчезают, тогда как тактильная и температурная рецепции не нарушены.
Анальгезия развивается в связи с выключением центров болевой чувствительности в стволовой части ретикулярной формации и зрительных буграх, тогда как биоэлектрическая активность коры мозга даже повышается.
Продолжение поступления средства влечёт за собой углубление его действия и наступает вторая стадия — двигательное возбуждение.
Оно проявляется повышением тонуса скелетных мышц, беспорядочными сокращениями конечностей, попытками встать или некоординированными перемещениями в пространстве. Дыхание и пульс неравномерны. Кровяное давление повышено. Наблюдается «блуждание» глазных яблок. Зрачок расширен. Усиливается секреция слюнных, слёзных, бронхиальных и потовых желез. Частое глотание. На этом фоне наблюдается углубление анальгезии. Возможны мочеиспускание, рвота, рефлекторная остановка дыхания, фибрилляция желудочков сердца и даже смерть.
По мере усиления действия наркозного средства наступает третья стадия — хирургического наркоза. В анестезиологии эту стадию разделяют на 4 уровня:
1. Поверхностный наркоз. Полностью исчезает болевая и тактильная чувствительность. Прекращается глотание. Роговичный рефлекс (смыкание век на притрагивание волоском к роговице) исчезает. Глазные яблоки отклоняются в эксцентричном положении, зрачки сужаются. Дыхание глубокое, ритмичное, храпящее из-за расслабления голосовых связок. Кровяное давление стабилизируется, пульс учащён. Скелетные мышцы не расслаблены. Сохранены рефлексы анального сфинктера, а также висцеро-висцеральные на растягивание брюшины и брыжейки.
2. Лёгкий наркоз. Глазные яблоки устанавливаются в центральном положении. Зрачки сужены и слабо реагируют на свет. Скелетные мышцы расслаблены, но не полностью. Потеря рефлекса на растягивание брюшины. Дыхание и пульс ритмичны. Можно делать поверхностные операции.
3. Полный наркоз. Дыхание ровное, поверхностное, учащающееся при добавлении к вдыхаемому воздуху СO2. Пульс ритмичный, но его наполнение уменьшается, кровяное давление снижено. Рефлексы с поверхности и полостей тела не проявляются, зато сохраняются с аортальной и синокаротидных зон, обеспечивая функционирование центров дыхания и кровообращения. Можно вызвать ослабленные рефлексы мочевого пузыря и прямой кишки. Зрачки глаз начинают расширяться. Скелетные мышцы расслаблены, возможны западение языка, если он не фиксирован, и асфиксия из-за закрытия им прохождения воздуха в гортань.
4. Сверхглубокий наркоз — состояние на грани жизни и смерти. Дыхание поверхностное, толчкообразное, диафрагмальное. Пульс слабый, малого наполнения, кровяное давление низкое. Цианоз слизистых оболочек. Движения глазных яблок не проявляются и они находятся в обычном положении, роговица сухая, зрачок расширен.
Контроль наркоза[править | править код]
Контроль за состоянием пациента в наркозе осуществляют с помощью наблюдения за пульсом, артериальным давлением (измеряемым вручную или автоматически, прямым и непрямым методами), непрерывной регистрацией ЭКГ, содержанием кислорода в крови (наблюдая за цветом кожных покровов и слизистых оболочек, с помощью пульсоксиметра или анализа крови), температурой «ядра» и поверхности тела, реакцией зрачков, скоростью диуреза, анализами крови на газы, электролитный состав и кислотно-основное состояние.
Ингаляционный наркоз поддерживают на нужном уровне специальными устройствами (испарители, ротаметры), дающими возможность точно регулировать концентрацию паров жидких (парообразующих) анестетиков или газообразных средств для наркоза в дыхательной смеси. Наркозно-дыхательные аппараты позволяют контролировать различные параметры ИВЛ, а современные анестезиологические мониторы — концентрацию газов (кислород, закись азота, углекислый газ и пары анестетика) во вдыхаемом и выдыхаемом газе.
Выход из наркоза[править | править код]
Выход из наркоза или пробуждение — не менее ответственный этап, чем вводный наркоз и поддержание наркоза. Во время выхода из наркоза у больных восстанавливаются рефлексы, однако постепенно, и некоторое время они могут быть неадекватны. С этим связано возникновение ряда осложнений наркоза, что заставляет анестезиологов продолжать наблюдение за больным и после окончания операции.
Осложнения наркоза[править | править код]
Осложнение наркоза[2] (анестезии) — потеря контроля над наркозом, которая создаёт угрозу жизни и здоровью больного. Чаще всего осложнения возникают на этапе вводного наркоза.
Выделяют следующие виды осложнений:
- Нарушение дыхательных функций (гипоксия).
- Гиперкапния — накопление углекислого газа. Повышается артериальное давление, появляются экстрасистолы, замедленное пробуждение после операции, возможен отек — набухание мозга;
- Нарушение свободной проходимости дыхательных путей — западение языка, инородные тела и кровь, слизь, мокрота, слюна;
- Ларингоспазм — спазм гортани, характеризующийся смыканием голосовых связок;
- Бронхоспазм — спазм бронхов и повышенное выделение мокроты;
- Аспирация желудочного содержимого (рвота) — для профилактики регургитации и аспирации на вводном наркозе в некоторых случаях применяют метод Селлика.
- Нарушения со стороны сердечно-сосудистой системы.
- Артериальная гипотензия — снижение давления;
- Артериальная гипертензия — наоборот повышение давления (часто случается из-за волнения перед операцией);
- Нарушения нормального темпа и ритма сердца (тахикардия, брадикардия, аритмия);
- Острый инфаркт миокарда;
- Отёк лёгких;
- Тромбоэмболия лёгочной артерии — встречается в анестезиологической практике нечасто, но высока вероятность летального исхода.
- Другие осложнения:
- Острая надпочечниковая недостаточность — лечится большими дозами гормонов;
- Передозировка анальгетиков;
- Нарушение терморегуляции — наркоз делает организм более уязвимым для внешних температурных влияний, чем обычно, поэтому возможно возникновение гипер- или гипотермии при изменении условий теплоотдачи или теплообразования;
- Икота;
- Аллергические реакции (вплоть до анафилактического шока — в особо тяжёлых случаях);
- Интранаркозное пробуждение — пробуждение во время хирургической операции. Может быть не замечено анестезиологом. В различных случаях пациент может испытывать болевые ощущения, слышать звуки, а также запоминает происходящие с ним события (во время операции). Интранаркозное восстановление сознания является осложнением анестезии, не несущее непосредственной угрозы жизни человека, однако могущее вызвать психологические проблемы, вплоть до психических расстройств.
Абсолютные противопоказания для наркоза[править | править код]
Абсолютных противопоказаний не существует. Если пациенту по жизненным показаниям необходимо экстренное оперативное вмешательство, то оно будет выполнено под наркозом. Таким образом, потенциальная польза должна превышать риск.
Тем не менее, некоторые состояния повышают риск развития осложнений во время общей анестезии. Плановое оперативное вмешательство откладывается до устранения неблагоприятных факторов:
- Наличие гормонозависимых заболеваний
- Декомпенсированная патология внутренних органов (сердечно-сосудистой системы, паренхиматозных органов)
- Декомпенсированная патология эндокринной системы
- Впервые возникшие нарушения сердечного ритма или хронические, но с нестабильной гемодинамикой
- Тяжёлая форма бронхиальной астмы
- Первые 6 месяцев после перенесённого инфаркта миокарда или острого нарушения мозгового кровообращения
- Острое алкогольное или наркотическое опьянение
- Приём пищи пациентом менее 6 часов назад, т. н. «полный желудок»
Во время вводного наркоза до момента интубации трахеи существует реальная опасность попадания кислого желудочного содержимого в трахею с последующим развитием тяжёлой пневмонии. В экстренных случаях проводится быстрая последовательная индукция[en], однако для плановых операций неадекватное пищевое поведение пациента создаёт неоправданный риск.
Действие наркоза на детский организм[править | править код]
Долгое время считалось, что воздействие наркоза в раннем детском возрасте впоследствии может неблагоприятно сказываться на некоторых функциях центральной нервной системы. Однако в 2016 году было опубликовано исследование, которое провели учёные из Колумбийского университета. Они пришли к заключению, что однократное воздействие общей анестезии не наносит вреда когнитивной системе детей в возрасте до трёх лет[ссылка 1].
Некоторые вещества для наркоза[править | править код]
Перечислены в порядке истории их открытия и применения:
- Этиловый спирт
- Закись азота — «веселящий газ»
- Диэтиловый эфир
- Хлороформ
- Гидроксидиона натрия сукцинат
- Фторотан
- Кетамин
- Изофлуран
- Севофлуран[en]
- Ксенон, см. также ксеноновый наркоз
- Пропофол
- Десфлуран
См. также[править | править код]
- Анестезиология
- Анестетики
- Анестезия
- Наркотические средства
Литература[править | править код]
- С. А. Сумин, М. В. Руденко, И. М. Бородинов/ Анестезиология и реаниматология. В 2 томах. Медицинское информационное агентство, 2010 г.
- Анестезиология и реаниматология. Под редакцией О. А. Долиной. ГЭОТАР-Медиа, 2009.
- Юрген Торвальд «Век хирургов»
- Е. В. Никитина, И. М. Самсонова, А. Н. Кизименко «Об истории первого наркоза»
Примечания[править | править код]
Источники
Источник
