Показания противопоказания при плеврите
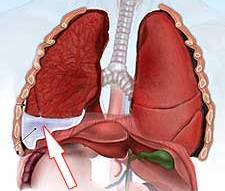
Плеврит – различные в этиологическом отношении воспалительные поражения серозной оболочки, окружающей легкие. Плеврит сопровождается болями в грудной клетке, одышкой, кашлем, слабостью, повышением температуры, аускультативными феноменами (шумом трения плевры, ослаблением дыхания). Диагностика плеврита осуществляется с помощью рентгенографии (-скопии) грудной клетки, УЗИ плевральной полости, плевральной пункции, диагностической торакоскопии. Лечение может включать консервативную терапию (антибиотики, НПВС, ЛФК, физиотерапию), проведение серии лечебных пункций или дренирования плевральной полости, хирургическую тактику (плевродез, плеврэктомию).
Общие сведения
Плеврит – воспаление висцерального (легочного) и париетального (пристеночного) листков плевры. Плеврит может сопровождаться накоплением выпота в плевральной полости (экссудативный плеврит) или же протекать с образованием на поверхности воспаленных плевральных листков фибринозных наложений (фибринозный или сухой плеврит). Диагноз «плеврит» ставится 5-10% всех больных, находящихся на лечении в терапевтических стационарах. Плевриты могут отягощать течение различных заболеваний в пульмонологии, фтизиатрии, кардиологии, онкологии. Статистически чаще плеврит диагностируется у мужчин среднего и пожилого возраста.

Плеврит
Причины плеврита
Зачастую плеврит не является самостоятельной патологией, а сопровождает ряд заболеваний легких и других органов. По причинам возникновения плевриты делятся на инфекционные и неинфекционные (асептические).
Причинами плевритов инфекционной этиологии служат:
- бактериальные инфекции (стафилококк, пневмококк, грамотрицательная флора и др.);
- грибковые инфекции (кандидоз, бластомикоз, кокцидиоидоз);
- вирусные, паразитарные (амебиаз, эхинококкоз), микоплазменные инфекции;
- туберкулезная инфекция (выявляется у 20% пациентов с плевритом);
- сифилис, сыпной и брюшной тифы, бруцеллез, туляремия;
- хирургические вмешательства и травмы грудной клетки;
Плевриты неинфекционной этиологии вызывают:
- злокачественные опухоли плевры (мезотелиома плевры), метастазы в плевру при раке легкого, раке молочной железы, лимфомы, опухоли яичников и др. (у 25% пациентов с плевритом);
- диффузные поражения соединительной ткани (системная красная волчанка, ревматоидный артрит, склеродермия, ревматизм, системный васкулит и др.);
- ТЭЛА, инфаркт легкого, инфаркт миокарда;
- прочие причины (геморрагические диатезы, лейкозы, панкреатит и т. д.).
Патогенез
Механизм развития плевритов различной этиологии имеет свою специфику. Возбудители инфекционных плевритов непосредственно воздействуют на плевральную полость, проникая в нее различными путями. Контактный, лимфогенный или гематогенный пути проникновения возможны из субплеврально расположенных источников инфекции (при абсцессе, пневмонии, бронхоэктатической болезни, нагноившейся кисте, туберкулезе). Прямое попадание микроорганизмов в плевральную полость происходит при нарушении целостности грудной клетки (при ранениях, травмах, оперативных вмешательствах).
Плевриты могут развиваться в результате повышения проницаемости лимфатических и кровеносных сосудов при системных васкулитах, опухолевых процессах, остром панкреатите; нарушения оттока лимфы; снижения общей и местной реактивности организма.
Незначительное количество экссудата может обратно всасываться плеврой, оставляя на ее поверхности фибриновый слой. Так происходит формирование сухого (фибринозного) плеврита. Если образование и накопление выпота в плевральной полости превышает скорость и возможность его оттока, то развивается экссудативный плеврит.
Острая фаза плевритов характеризуется воспалительным отеком и клеточной инфильтрацией листков плевры, скоплением экссудата в плевральной полости. При рассасывании жидкой части экссудата на поверхности плевры могут образовываться шварты – фибринозные плевральные наложения, ведущие к частичному или полному плевросклерозу (облитерации плевральной полости).
Классификация
Наиболее часто в клинической практике используется классификация плевритов, предложенная в 1984 г. профессором СПбГМУ Н.В. Путовым.
По этиологии:
- инфекционные (по инфекционному возбудителю – пневмококковый, стафилококковый, туберкулезный и др. плевриты)
- неинфекционные (с обозначением заболевания, приводящего к развитию плеврита – рак легкого, ревматизм и т. д.)
- идиопатические (неясной этиологии)
По наличию и характеру экссудата:
- экссудативные (плевриты с серозным, серозно-фибринозным, гнойным, гнилостным, геморрагическим, холестериновым, эозинофильным, хилезным, смешанным выпотом)
- фибринозные (сухие)
По течению воспаления:
- острые
- подострые
- хронические
По локализации выпота:
- диффузные
- осумкованные или ограниченные (пристеночный, верхушечный, диафрагмальный, костодиафрагмальный, междолевой, парамедиастинальный).
Симптомы плевритов
Сухой плеврит
Как правило, являясь вторичным процессом, осложнением или синдромом других заболеваний, симптомы плеврита могу превалировать, маскируя основную патологию. Клиника сухого плеврита характеризуется колющими болями в грудной клетке, усиливающимися при кашле, дыхании и движении. Пациент вынужден принимать положение, лежа на больном боку, для ограничения подвижности грудной клетки. Дыхание поверхностное, щадящее, пораженная половина грудной клетки заметно отстает при дыхательных движениях. Характерным симптомом сухого плеврита является выслушиваемый при аускультации шум трения плевры, ослабленное дыхание в зоне фибринозных плевральных наложений. Температура тела иногда повышается до субфебрильных значений, течение плеврита может сопровождаться ознобами, ночным потом, слабостью.
Диафрагмальные сухие плевриты имеют специфическую клинику: боли в подреберье, грудной клетке и брюшной полости, метеоризм, икота, напряжение мышц брюшного пресса.
Развитие фибринозного плеврита зависит от основного заболевания. У ряда пациентов проявления сухого плеврита проходят спустя 2-3 недели, однако, возможны рецидивы. При туберкулезе течение плеврита длительное, нередко сопровождающееся выпотеванием экссудата в плевральную полость.
Экссудативный плеврит
Начало плевральной экссудации сопровождает тупая боль в пораженном боку, рефлекторно возникающий мучительный сухой кашель, отставание соответствующей половины грудной клетки в дыхании, шум трения плевры. По мере скапливания экссудата боль сменяется ощущением тяжести в боку, нарастающей одышкой, умеренным цианозом, сглаживанием межреберных промежутков. Для экссудативного плеврита характерна общая симптоматика: слабость, фебрильная температура тела (при эмпиеме плевры – с ознобами), потеря аппетита, потливость. При осумкованном парамедиастинальном плеврите наблюдается дисфагия, осиплость голоса, отеки лица и шеи. При серозном плеврите, вызванном бронхогенной формой рака, нередко наблюдается кровохарканье. Плевриты, вызванные системной красной волчанкой, часто сочетаются с перикардитами, поражениями почек и суставов. Метастатические плевриты характеризуются медленным накоплением экссудата и протекают малосимптомно.
Большое количество экссудата ведет к смещению средостения в противоположную сторону, нарушениям со стороны внешнего дыхания и сердечно-сосудистой системы (значительному уменьшению глубины дыхания, его учащению, развитию компенсаторной тахикардии, снижению АД).
Осложнения
Исход плеврита во многом зависит от его этиологии. В случаях упорного течения плеврита в дальнейшем не исключено развитие спаечного процесса в полости плевры, заращение междолевых щелей и плевральных полостей, образование массивных шварт, утолщение плевральных листков, развитие плевросклероза и дыхательной недостаточности, ограничение подвижности купола диафрагмы.
Диагностика
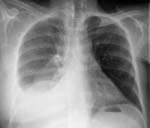
Наряду с клиническими проявлениями экссудативного плеврита при осмотре пациента выявляется асимметрия грудной клетки, выбухание межреберных промежутков на соответствующей половине грудной клетки, отставание пораженной стороны при дыхании. Перкуторный звук над экссудатом притуплен, бронхофония и голосовое дрожание ослаблены, дыхание слабое или не выслушивается. Верхняя граница выпота определяется перкуторно, при рентгенографии легких или при помощи УЗИ плевральной полости.

КТ органов грудной клетки. Правосторонний экссудативный плеврит
При проведении плевральной пункции получают жидкость, характер и объем которой зависит от причины плеврита. Цитологическое и бактериологическое исследование плеврального экссудата позволяет выяснить этиологию плеврита. Плевральный выпот характеризуется относительной плотностью выше 1018-1020, многообразием клеточных элементов, положительной реакцией Ривольта.
В крови определяются повышение СОЭ, нейтрофильный лейкоцитоз, увеличение значений серомукоидов, сиаловых кислот, фибрина. Для уточнения причины плеврита проводится торакоскопия с биопсией плевры.
Лечение плеврита
Лечебные мероприятия при плеврите направлены на устранение этиологического фактора и облегчение симптоматики. При плевритах, вызванных пневмонией, назначается антибиотикотерапия. Ревматические плевриты лечатся нестероидными противовоспалительными препаратами, глюкокортикостероидами. При туберкулезных плевритах лечение проводится фтизиатром и заключается в специфической терапии рифампицином, изониазидом и стрептомицином на протяжении нескольких месяцев.
С симптоматической целью показано назначение анальгетиков, мочегонных, сердечно-сосудистых средств, после рассасывания выпота – физиотерапии и лечебной физкультуры.
При экссудативном плеврите с большим количеством выпота прибегают к его эвакуации путем проведения плевральной пункции (торакоцентеза) или дренирования. Одномоментно рекомендуется эвакуировать не более 1-1,5 л экссудата во избежание сердечно-сосудистых осложнений (вследствие резкого расправления легкого и обратного смещения средостения). При гнойных плевритах проводится промывание плевральной полости антисептическими растворами. По показаниям внутриплеврально вводятся антибиотики, ферменты, гидрокортизон и т. д.
В лечении сухого плеврита помимо этиологического лечения пациентам показан покой. Для облегчения болевого синдрома назначаются горчичники, банки, согревающие компрессы и тугое бинтование грудной клетки. С целью подавления кашля назначают прием кодеина, этилморфина гидрохлорида. В лечении сухого плеврита эффективны противовоспалительные средства: ацетилсалициловая кислота, ибупрофен и др. После нормализации самочувствия и показателей крови пациенту с сухим плевритом назначают дыхательную гимнастику для профилактики сращений в полости плевры.
С целью лечения рецидивирующих экссудативных плевритов проводят плевродез (введение в плевральную полость талька или химиопрепаратов для склеивания листков плевры). Для лечения хронического гнойного плеврита прибегают к хирургическому вмешательству – плеврэктомии с декорткацией легкого. При развитии плеврита в результате неоперабельного поражения плевры или легкого злокачественной опухолью по показаниям проводят паллиативную плеврэктомию.
Прогноз и профилактика
Малое количество экссудата может рассасываться самостоятельно. Прекращение экссудации после устранения основного заболевания происходит в течение 2-4 недель. После эвакуации жидкости (в случае инфекционных плевритов, в т. ч. туберкулезной этиологии) возможно упорное течение с повторным скоплением выпота в полости плевры. Плевриты, вызванные онкологическими причинами, имеют прогрессирующее течение и неблагоприятный исход. Неблагоприятным течением отличается гнойный плеврит.
Пациенты, перенесшие плеврит, находятся на диспансерном наблюдении на протяжении 2-3 лет. Рекомендуется исключение профессиональных вредностей, витаминизированное и высококалорийное питание, исключение простудного фактора и переохлаждений.
В профилактике плевритов ведущая роль принадлежит предупреждению и лечению основных заболеваний, приводящих к их развитию: острой пневмонии, туберкулеза, ревматизма, а также повышению сопротивляемости организма по отношению к различным инфекциям.
Источник
Плеврит – патологическое состояние дыхательной системы, характеризующееся воспалением париетального и висцерального листков плевры – серозной оболочки, выстилающей внутреннюю полость грудной клетки и покрывающей легкие. Данная патология сопровождается ярко выраженными симптомами и появляется, как правило, вследствие тяжелого течения других заболеваний аллергического, тромбоэмболического и онкологического характера. Длительное отсутствие лечения может привести к инвалидизации больного, так как из-за образования многочисленных спаек и зарастания плевральной полости фиброзной тканью может развиться острая легочная недостаточность.

Для предупреждения и лечения данного состояния одного медикаментозного лечения недостаточно, поэтому применяется комплексная терапия, включающая в себя прием препаратов и специально разработанный комплекс ЛФК. Дыхательные упражнения помогают растягивать и разрушать мягкие волокна фибрина, что позволяет больному быстрее и эффективнее бороться с заболеванием, избегая осложнений. Чем раньше пациент начнет выполнять лечебную гимнастику, тем быстрее наступит выздоровление.
Основные задачи ЛФК при плеврите
ЛФК – обязательная составляющая комплексной терапии, поскольку именно физические упражнения не дают прогрессировать плевриту, уменьшая воспалительные и застойные процессы в легких, а также восстанавливая нормальное функционирование других систем организма. Интенсивность и продолжительность лечебной гимнастики определяются врачом на основе результатов диагностических тестов и общего состояния здоровья пациента. Основными задачами лечебной физкультуры являются:
- предотвращение образования плевральных спаек;
- ускорение рассасывания образовавшейся жидкости;
- восстановление нормального механизма дыхания;
- стимуляция крово- и лимфообращения;
- повышение общего иммунитета;
- укрепление мышечного корсета.
Комплекс ЛФК включает в себя физические упражнения, выполняемые одновременно с дыхательной гимнастикой, что позволяет добиться максимального натяжения плевры и расправления пораженного легкого с увеличением его вентиляции. Вид физической активности подбирается с учетом всех противопоказаний, если таковые имеются.
Показания и противопоказания к лечебной физкультуре при плеврите
ЛФК при плеврите назначается пациентам практически с первых дней пребывания в стационаре, поскольку процесс спайкообразования быстро прогрессирует. Разрастание соединительной ткани может привести к резкому ограничению движения, сильному болевому синдрому и другим тяжелым последствиям. Основным показанием к ЛФК, как правило, является стихание симптомов воспаления плевры:
- понижение температуры тела;
- уменьшение экссудата;
- улучшение состояния пациента;
- нормализация показателей анализов крови;
- появление шума трения плевры.
Почти каждый человек, страдающий плевритом, испытывает болезненные ощущения в момент физической активности и глубокого вдоха, а потому дискомфорт подобного рода не является противопоказанием к выполнению лечебной гимнастики. Однако есть ситуации, при которых ЛФК больным не назначают в связи с имеющейся угрозой для здоровья и жизни, к ним относятся:
- кровохарканье или высокий риск развития такового;
- дыхательная недостаточность 3 степени;
- плевральные сращения;
- выраженная тахикардия и одышка;
- абсцесс легкого;
- скопление слишком большого количества экссудата в плевральной области;
- астма;
- полный ателектаз легкого;
- высокая температура.
Если пациент по одной или сразу нескольким причинам не может заниматься ЛФК, то врачами будет разработан план лечения с учетом всех имеющихся рисков. В первую очередь понадобится устранить основную причину возникновения данной патологии, после чего может применяться антибактериальная терапия, а также симптоматическое и общеукрепляющее лечение. В особо тяжелых случаях показано хирургическое вмешательство.
Комплекс упражнений при плеврите
Продолжительность и сложность комплекса упражнений во многом зависит от тяжести заболевания и предписаний врача. Выделяют всего два вида двигательного режима, которые рассчитаны в среднем на 10-14 дней пребывания в стационаре.
Постельный режим
Данный режим назначается в первые дни прохождения лечения, он включает в себя упражнения статического и динамического характера, которые выполняются пациентом лежа на спине или на больном боку. При этом врач осуществляет наблюдение за состоянием больного и контролирует частоту его пульса. Тренировка проходит в медленном или умеренном темпе с повторением каждого упражнения по несколько раз, при этом необходимо выполнять каждое движение с максимальной амплитудой. Продолжительность комплекса ограничена 10 минутами, но выполнять упражнения нужно каждые 1-2 часа. Ниже приведены примеры упражнений при постельном режиме (исходное положение – лежа, количество повторений от 3 до 5 раз).
- Медленно подтянуть правую ногу к животу или груди, соблюдая ровное ритмичное дыхание. То же самое необходимо проделать с левой ногой.
- Несколько раз плавно поднять вверх руку со стороны пораженного легкого. При необходимости можно помогать себе другой рукой.
- На вдохе поднять вверх руку, на выдохе осторожно надавить ею на боковую сторону грудной клетки.
- Постараться изобразить ходьбу, выполняя маленькие шаги в воздухе над кроватью (облегченный вид упражнения «велосипед»).
- Ногу, согнутую в тазобедренном суставе, отвести в сторону и поднять ее до уровня грудной клетки. Выполняется поочередно для каждой ноги. Необходимо внимательно следить за дыханием, не задерживая его.
- Не вставая с кровати, поочередно выполнить наклоны в правую и левую сторону, соблюдая ритмичное дыхание.
Полупостельный режим
Спустя 4-6 дней стационарного лечения больной переводится на полупостельный режим, при котором он выполняет упражнения, сидя на кровати или лежа на здоровом боку. Основной целью этого режима является мягкая разработка и растяжение пораженной области, чтобы предотвратить появление новых спаек и значительно уменьшить количество старых. В процессе занятий используются различные гимнастические приспособления (палки, мячи). Продолжительность процедуры удлиняется до 20-25 минут, упражнения выполняются в ускоренном темпе, но количество подходов за день сокращается примерно в 2 раза. Ниже приведены примеры упражнений при полупостельном режиме (количество повторений от 3 до 5 раз):
| Исходное положение | Техника выполнения |
| Полусидя в кровати | Сделать максимально глубокий вдох и поднять руку на пораженной стороне, после чего медленно выдохнуть, наклонившись в здоровую сторону. |
| Стоя | Поочередно выполнить круговые движения руками, напоминающие греблю при плавании. |
| Стоя | Взять набитые мячи по 1 кг и развести руки в стороны на вдохе, на выдохе опустить мячи на пол. |
| Стоя | С помощью гимнастической палки выполнить следующее упражнение: на вдохе поднять руки вверх, прогнуться и отведя ногу назад, поставить ее на носок. |
| Сидя на стуле | На глубоком вдохе развести руки в стороны, после чего выдохнуть и обнять себя за плечи. |
Если пациент легко справляется с данными упражнениями и врачи отмечают быстрое улучшение состояния здоровья, он в скором времени может быть выписан из больницы с обязательным условием соблюдения всех правил восстановительного режима. Если же, несмотря на регулярное выполнение данного комплекса, физическая активность сопровождается болью и другими характерными проявлениями заболевания, полупостельный режим может быть продлен еще на неделю.
Дыхательная гимнастика в период реабилитации

Период реабилитации— это переход на свободный или общий двигательный режим, который чаще всего осуществляется после окончания второй недели лечения в стационаре. На этом этапе больной может заниматься лечебной физкультурой в домашних условиях, выполняя упражнения разной сложности из любого исходного положения.
Предлагаемый комплекс ЛФК разрешает использовать практически все гимнастические приспособления и стандартные кардиотренажеры. Выполнять упражнения нужно с максимальной амплитудой, соблюдая особую осторожность при рывковых движениях. Общий режим включает в себя ежедневные прогулки. Продолжительность занятий составляет от 25 до 40 минут, необходимо также пройти курс оздоровительного массажа грудной клетки и верхних конечностей. Ниже приведены примеры упражнений при свободном режиме в период реабилитации (исходное положение во всех случаях – стоя, количество повторов 4-6 раз):
- На вдохе выполнить наклон вправо или влево, скользя рукой по бедру сверху вниз. На выдохе вернуться в исходное положение.
- Взять в руки спортивный резиновый мяч и сильно сжать его, держа перед грудью. Расслабить мышцы, отдохнуть несколько секунд и снова повторить упражнение.
- Выполнить классические приседания с отведением таза назад и выпрямлением рук перед собой.
- Ходьба на месте. Необходимо шагать на ровной поверхности, максимально высоко поднимая ноги. Руки при этом нужно согнуть в локтях и двигать ими так, словно передвижение происходит с помощью лыжных палок.
- Отжимания от перекладины.
- Держась за деревянную лестницу (шведскую стенку), повиснуть на руках и подтянуть колени к груди.
- Взяв гимнастическую палку, сделать вдох и поднять ее над головой, после чего на выдохе поднять колено и с помощью палки прижать его к груди.
- Развести руки в стороны и выполнить по 2 поворота влево и вправо, зафиксировав положение корпуса.
- Поднять ногу, согнутую в колене до уровня груди и коснуться ею руки, согнутой в локте.
- Выполнить быструю ходьбу на носках, потом на пятках в течение 5 минут.
- Упражнение Jumping Jack: необходимо развести руки и ноги в прыжке, после чего вернуться в исходное положение.
Данный комплекс рассчитан не менее, чем на 30 минут, но при необходимости человек может его значительно продлить и расширить за счет других упражнений, которые желательно также согласовать с врачом.
Пренебрегать занятиями, даже если они кажутся слишком легкими, не стоит. Ведь то, насколько быстро будет происходить восстановление после плеврита, во многом зависит от самого пациента. Многие, почувствовав улучшения, бросают занятия, что может свести на нет все предыдущее лечение или стать причиной различных осложнений. Для того чтобы этого не случилось, человеку необходимо ответственно отнестись ко всем предписаниям врача и периодически проходить профилактическое обследование.
Источник
