Противопоказание оперативного лечения при остром аппендиците
Показания, этапы и техника операции при аппендиците
а) Показания для аппендэктомии:
– Плановые/абсолютные показания: клинически несомненная болезненность в правом нижнем отделе живота, воспроизводимая в сомнительных случаях при осмотре через короткие промежутки времени (то есть, каждые несколько часов).
– Противопоказания: нет.
– Альтернативные вмешательства: лапароскопическая операция.
б) Предоперационная подготовка. Предоперационные исследования: ультразвуковое исследование, лабораторные исследования и гинекологическое обследование носят дополнительный характер и служат, главным образом, для исключения других заболеваний.
в) Специфические риски, информированное согласие пациента:
– Лапаротомия – единственно верная операция, чтобы доказать или исключить острый аппендицит при наличии соответствующих симптомов
– Несостоятельность культи червеобразного отростка (менее 2% случаев) с формированием свища или перитонитом
– Наличие болезни Крона или дивертикула Меккеля
– Формирование абсцесса (внутрибрюшной, менее 5% случаев)
– Кишечная непроходимость от спаечного тяжа (менее 4% случаев)
– Повреждение подвздошно-пахового нерва
– Раневая инфекция (до 30% в случае флегмонозного гнойного воспаления)
– Летальность от 0,2% (неосложненный аппендицит) до 10% случаев (перфорация, перитонит)
г) Обезболивание. Общее обезболивание (интубация) (в развитых странах), местная анестезия (в странах третьего мира).
д) Положение пациента. Лежа на спине.
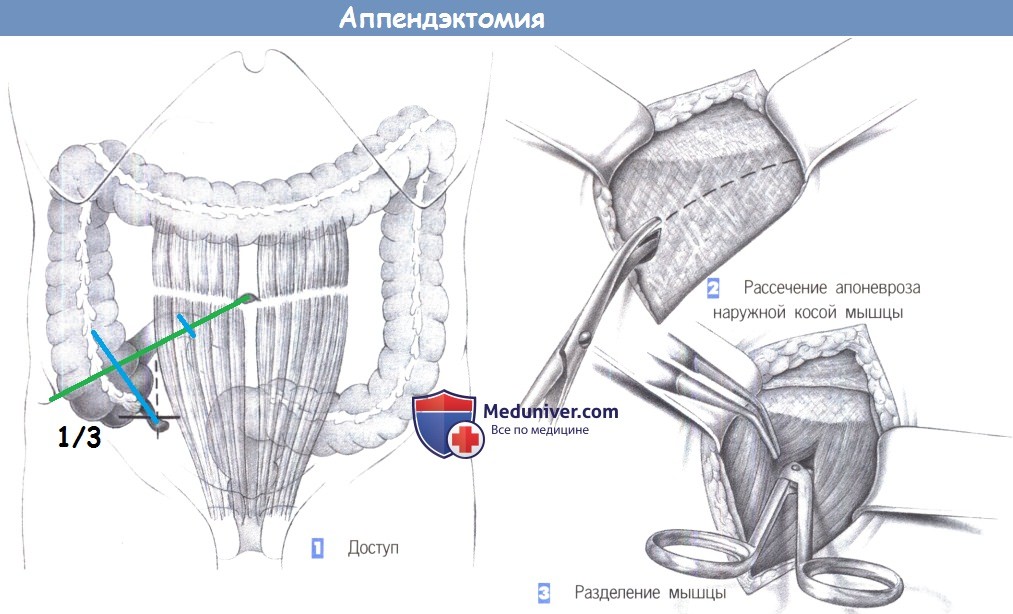
е) Оперативный доступ при аппендиците. Классический разрез по Мак-Бернею, трансректальный или околосрединный доступ, иногда также нижнесрединная лапаротомия.
ж) Этапы операции:
– Доступ
– Рассечение апоневроза наружной косой мышцы
– Разделение мышцы
– Разрез брюшины
– Мобилизация купола слепой кишки
– Выведение купола слепой кишки в рану
– Анатомия червеобразного отростка
– Скелетизация червеобразного отростка
– Раздавливание основания отростка
– Перевязка и удаление – Погружение культи отростка
– Шов брюшины
– Шов мышцы
– Шов апоневроза наружной косой мышцы
– Ретроцекальное расположение отростка
– Отводящие швы
– Антеградная аппендэктомия
– Мобилизация восходящей ободочной кишки
– Выведение ретроцекального отростка вперед
з) Анатомические особенности, серьезные риски, оперативные приемы:
– Диагноз – клинический; отрицательные данные ультразвукового исследования и нормальные лабораторные показатели не исключают острого аппендицита!
– У очень молодых, очень старых пациентов и людей с выраженным ожирением симптомы часто стерты, даже при обширном воспалении.
– Всегда выполняйте разрез ниже линии, соединяющей две передневерхние ости подвздошных костей.
– Немного наклонный разрез обеспечивает лучшую экспозицию в случаях атипичного расположения отростка путем продления разреза криволинейным образом латерально и краниально, с соответствующим разделением внутренней косой мышцы; также возможно медиальное продление разреза с включением влагалища прямой мышцы.
– Ход подвздошно-пахового нерва – по внутренней косой мышце.
– Положение червеобразного отростка чрезвычайно изменчиво; симптомы часто стерты, особенно при ретроцекальном расположении.
– Тении – ориентиры для поиска червеобразного отростка.
– В сомнительных случаях, особенно у женщин, желательно начинать с лапароскопии и только затем выполнять лапароскопическую аппендэктомию.
– Невоспаленный отросток потребует дальнейшей ревизии брюшной полости: брыжеечные лимфатические узлы, терминальный отдел подвздошной кишки, дивертикул Меккеля, яичники и маточные трубы.
– При гангренозном аппендиците кисетный шов должен быть наложен на интактную стену толстой кишки.
– В случаях, когда червеобразный отросток распался в полости абсцесса и не определяется, а также при значительном воспалении стенки толстой кишки достаточно интенсивного дренирования области абсцесса.
– Если стенка толстой кишки очень отечна, будет достаточно простой перевязки культи отростка без ее инвертирования кисетным швом.
– После аппендэктомии при флегмонозном или гангренозном червеобразном отростке, исследование тонкой кишки не предпринимается из-за риска распространения бактерий по брюшной полости.
и) Меры при специфических осложнениях. Абсцесс: повторная операция и адекватный дренаж, возможно пальцевое определение положения абсцесса в кармане Дугласа с последующим трансректальным дренированием.
к) Послеоперационный уход после удаления аппендикса:
– Медицинский уход: удалите назогастральный зонд на 1-й день; антибиотикотерапия, начатая интраоперационно при перфоративном аппендиците, должна быть продолжена. Удалите дренаж на 2-4 день.
– Возобновление питания: разрешите небольшие глотки жидкости вечером 1-го дня, твердая пища – со 2-3-го дня.
– Функция кишечника: возможны клизмы небольшого объема или пероральный прием легкого слабительного средства.
– Активизация: сразу же.
– Период нетрудоспособности: 1-2 недели.
л) Этапы и техника операции при аппендиците:
1. Доступ
2. Рассечение апоневроза наружной косой мышцы
3. Разделение мышцы
4. Разрез брюшины
5. Мобилизация купола слепой кишки
6. Выведение купола слепой кишки в рану
7. Анатомия червеобразного отростка
8. Скелетизация червеобразного отростка
9. Раздавливание основания отростка
10. Перевязка и удаление
11. Погружение культи отростка
12. Шов брюшины
13. Шов мышцы
14. Шов апоневроза наружной косой мышцы
15. Ретроцекальное расположение отростка
16. Отводящие швы
17. Антеградная аппендэктомия
18. Мобилизация восходящей ободочной кишки
19. Выведение ретроцекального отростка вперед

1. Доступ. Выполняется горизонтальный разрез кожи по направлению кожных линий, немного выше линии оволосения над лоном. Линия разреза должна проходить ниже линии, соединяющей передневерхнюю подвздошную ость и пупок. Альтернативный околосрединный разрез дает плохой косметический результат.
2. Рассечение апоневроза наружной косой мышцы. После рассечения кожи, подкожного слоя и подкожной фасции Скарпа, выделяется апоневроз наружной косой мышцы. Он рассекается в направлении от латерокраниального до медиокаудального, по ходу волокон. (На иллюстрации операционное поле показано так, как его видит хирург: слева – верх, справа – низ).
3. Разделение мышцы. Определяются и тупо разделяются ножницами и зажимом внутренняя косая и поперечная мышцы. Обратите должное внимание на промежуточный слой между мышцами, который особенно выражен с латеральной стороны. Мышцы разводятся двумя крючками Ру.
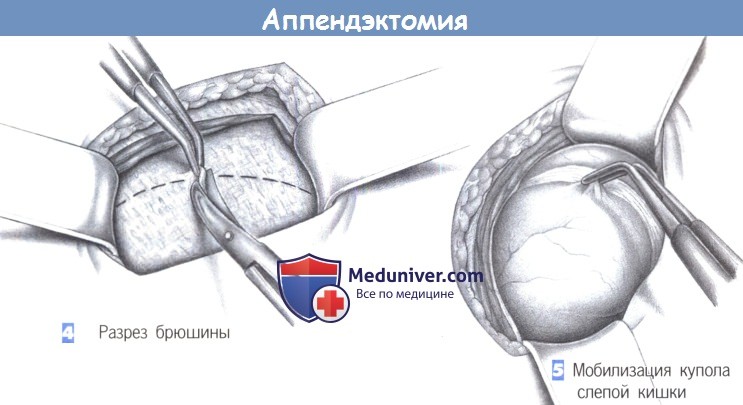
4. Разрез брюшины. После разведения мышц крючками обнажаются поперечная фасция и брюшина. Они рассекаются между зажимами; разрез наклонен к вертикальной оси.
5. Мобилизация купола слепой кишки. После вскрытия брюшины обнаруживается купол слепой кишки, и слепая кишка мобилизуется. Осторожная тракция пинцетом (предупреждение: опасайтесь раздавливания стенки кишки) позволяет обнаружить основание червеобразного отростка.
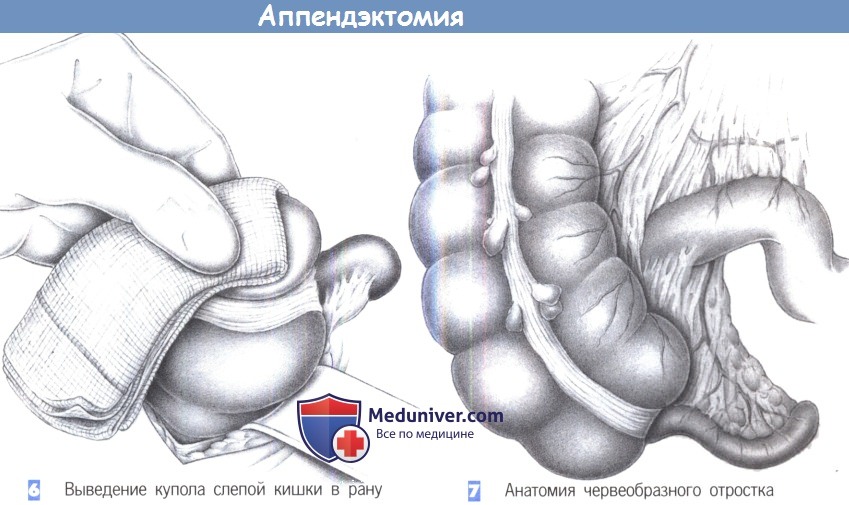
6. Выведение купола слепой кишки в рану. После точной идентификации слепая кишка захватывается через влажную салфетку и выводится вперед в рану. Кишка постепенно поднимается вперед путем попеременной тракции в краниальном и каудальном направлении.
7. Анатомия червеобразного отростка. Червеобразный отросток находится на продолжении taenia libera (передней тении). Брыжеечка червеобразного отростка идет позади подвздошной кишки, поверх краевой аркады подвздошно-ободочной артерии. Поэтому скелетизация брыже-ечки червеобразного отростка проводится по задней поверхности подвздошной кишки.
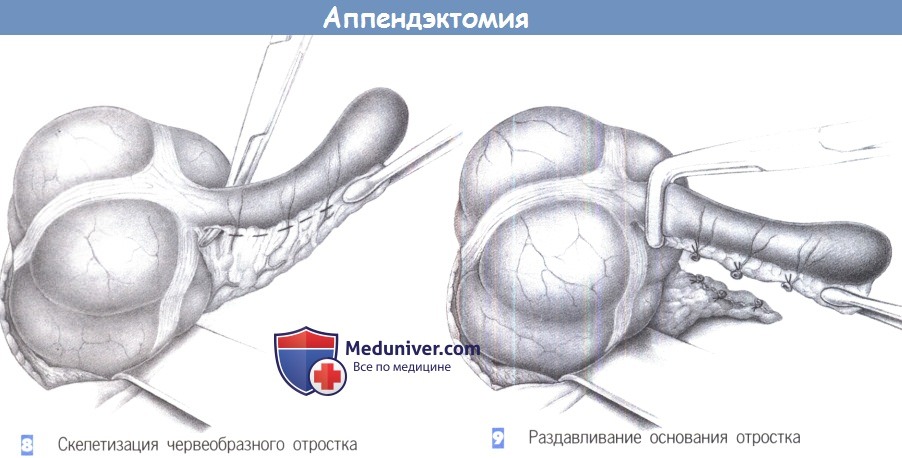
8. Скелетизация червеобразного отростка. После того, как купол слепой кишки полностью выведен в рану, брыжеечка червеобразного отростка захватывается зажимом Пеана. Последовательная скелетизация аппендикса начинается с помощью зажимов Оверхольта близко к стенке кишки. Прилегающая артерия должна быть точно идентифицирована и лигирована.
9. Раздавливание основания отростка. После полной скелетизации отростка его основание раздавливается зажимом. Это раздавливание необходимо для разрушения слизистой оболочки и профилактики последующего формирования мукоцеле. Однако на основании опыта, полученного при лапароскопической аппендэктомии, этот маневр едва ли имеет какое-либо рациональное оправдание. Хотя лигатура, накладываемая на раздавленное место, имеет меньший шанс прорезаться сквозь отросток, отечный вследствие воспаления.
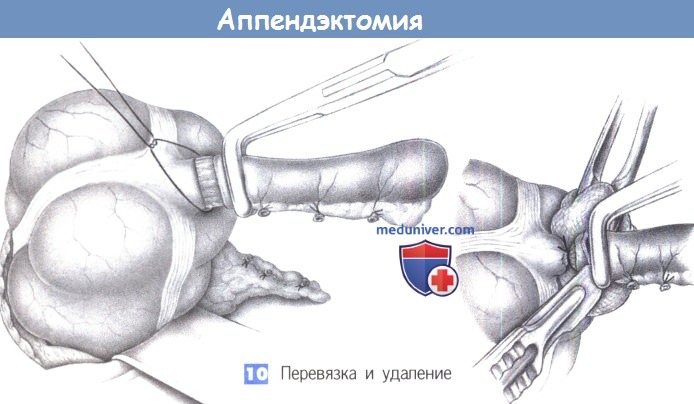
10. Перевязка и удаление. Отросток перевязывается в месте раздавливания и пересекается на тупфере скальпелем на 0,5 см дистальнее места раздавливания. Скальпель, тупфер и отросток теперь загрязнены содержимым кишки и по правилам асептики должны быть отданы операционной сестре для отдельной утилизации.
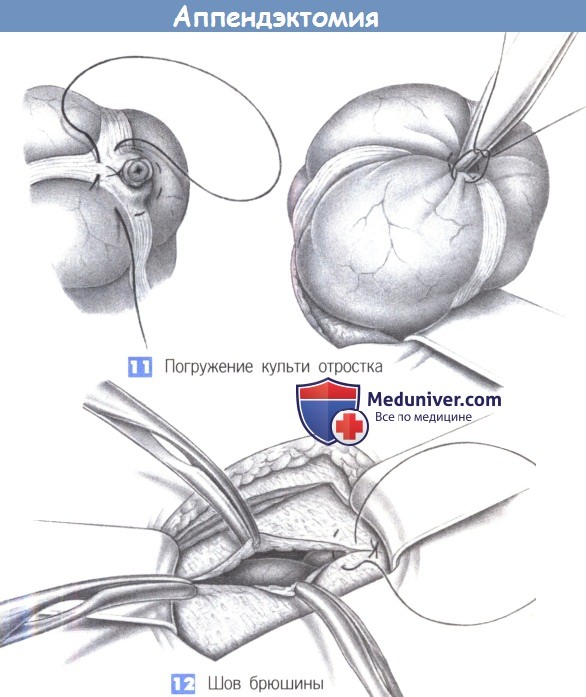
11. Погружение культи отростка. Культя отростка вворачивается в слепую кишку кисетным швом с помощью пинцета. До этого культя обрабатывается дезинфицирующим раствором.
12. Шов брюшины. Края брюшины обозначаются четырьмя зажимами Микулича, и брюшина сводится непрерывным рассасывающимся швом (2-0 PGA).
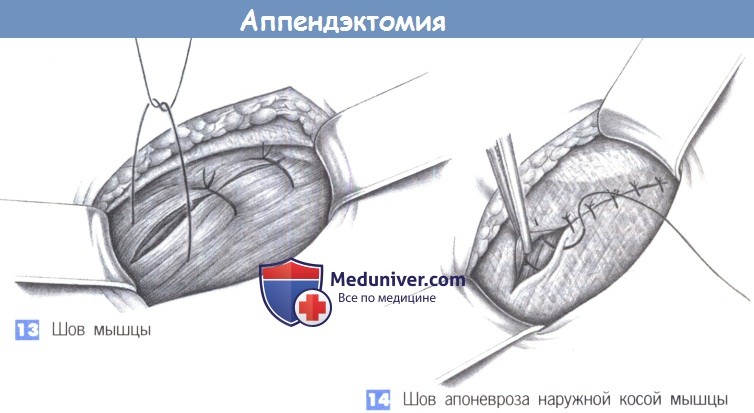
13. Швов мышцы. Закрытие поперечной и внутренней косой мышцы достигается глубокими отдельными швами (2-0 PGA).
14. Шов апоневроза наружной косой мышцы. Апоневроз наружной косой мышцы может быть восстановлен непрерывным швом (2-0 PGA) или, при выраженном воспалении, отдельными швами.
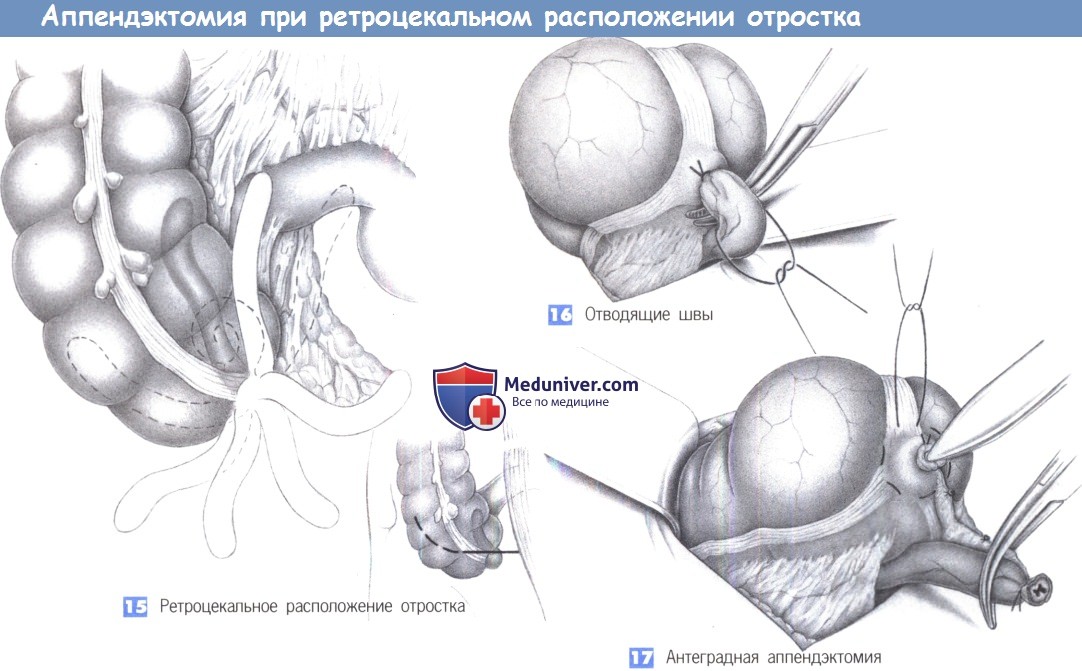
15. Ретроцекальное расположение отростка. Из многочисленных вариаций расположения отростка более всего распространено его ретроцекальное положение, что иногда затрудняет операцию. Для получения лучшего обзора возможно расширение нижней поперечной лапаротомии в медиальном или латеральном направлении до полной правой поперечной нижней лапаротомии.
16. Отводящие швы. Если отросток настолько припаян к забрюшинному пространству, что невозможно вывести его вперед, отведение слепой кишки латерально иногда позволяет расположить ложе отростка таким образом, чтобы его можно было удалить под визуальным контролем. Однако зачастую это невозможно и отросток приходится удалять антеградным способом. С этой целью на аппендикс рекомендуется последовательно наложить несколько швов-держалок («отводящие швы») для его поэтапной мобилизации с шагом в 1-2 см.
17. Антеградная аппендэктомия. После рассечения отростка его культя перевязывается и вворачивается кисетным швом. Следующая стадия – пошаговая мобилизация и отсечение отростка вместе с его брыжейкой. Нужно быть внимательным, чтобы извлечь отросток целиком.
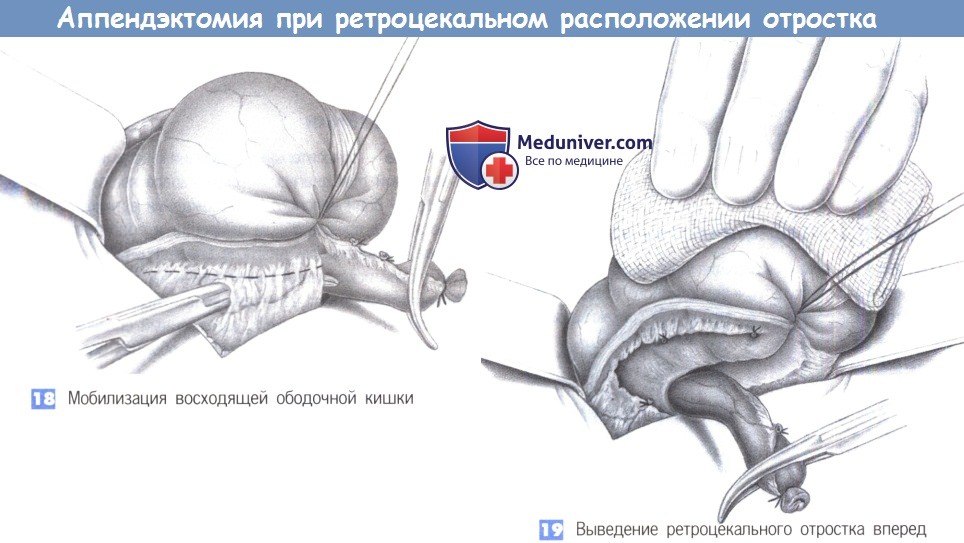
18. Мобилизация восходящей ободочной кишки. При длинном отростке и его выраженной ретроцекальной фиксации иногда приходится освобождать восходящую ободочную кишку от ее прикреплений и смещать ее медиально. Боковые сращения обычно не содержат сосудов, однако при необходимости должны быть наложены зажимы.
19. Выведение ретроцекального отростка вперед. После полной мобилизации купола слепой кишки становится возможна мобилизация отростка под контролем зрения. Этот маневр необходимо выполнять с осторожностью, так как отросток может быть расположен в непосредственной близости от правого мочеточника и двенадцатиперстной кишки.
Учебное видео по технике аппендэктомии (удалению червеобразного отростка)

– Также рекомендуем “Показания, этапы и техника лапароскопической аппендэктомии”
Оглавление темы “Этапы и техника операций на кишечнике”:
- Показания, этапы и техника операции при аппендиците
- Показания, этапы и техника лапароскопической аппендэктомии
- Показания, этапы и техника петлевой трансверзостомии (двуствольной колостомии)
- Показания, этапы и техника операции Гартмана с наложением сигмостомы
- Показания, этапы и техника закрытия стомы
- Показания, этапы и техника удаления полипа толстой кишки (аденомы)
- Показания, этапы, техника наложения анастамоза между подвздошной и поперечно-ободочной кишкой
- Показания, этапы и техника гемиколэктомии справа
- Показания, этапы и техника илеоцекальной резекции
- Показания, этапы и техника резекции сигмы
Источник
Аппендицит — воспаление червеобразного отростка (аппендикса). Эта патология является одной из самых распространенных среди заболеваний органов желудочно-кишечного тракта. По статистике аппендицит развивается у 5-10% всех жителей планеты. Медики не могут предсказать вероятность его возникновения у конкретного пациента, поэтому в профилактических диагностических исследованиях нет особого смысла. Данная патология способна внезапно развиться у человека любого возраста и пола (за исключением детей, которым еще не исполнилось года — у них аппендицита не бывает), хотя у женщин она встречается чуть чаще. Наиболее «уязвимая» возрастная категория пациентов — от 5 до 40 лет. До 5 и после 40 лет заболевание развивается гораздо реже. До 20 лет патология чаще возникает у мужчин, а после 20 — у женщин.
Аппендицит опасен тем, что развивается стремительно и может вызывать серьезные осложнения (в некоторых случаях опасные для жизни). Поэтому при подозрении на данное заболевание надо безотлагательно обращаться к врачу.
Червеобразный отросток — это придаток слепой кишки, полый внутри и не имеющий сквозного прохода. В среднем его длина достигает 5-15 см, в диаметре он обычно не превышает сантиметра. Но встречаются и более короткие (до 3 см) и длинные (свыше 20 см) аппендиксы. Червеобразный отросток отходит от заднебоковой стенки слепой кишки. Однако его локализация относительно остальных органов может быть разным. Встречаются следующие варианты расположения:
- Стандартное. Червеобразный отросток находится в правой подвздошной области (в передней части бокового отдела, между нижними ребрами и тазовыми костями). Это наиболее «удачное» с диагностической точки зрения расположение: в данном случае аппендицит выявляется быстро и без особых сложностей. Стандартная локализация червеобразного отростка наблюдается в 70-80% случаев.
- Тазовое (нисходящее). Такое расположение аппендикса встречается чаще у женщин, чем у мужчин. Червеобразный отросток находится в полости малого таза.
- Подпеченочное (восходящее). Верхушка червеобразного отростка «смотрит» на подпеченочное углубление.
- Латеральное. Аппендикс располагается в правом боковом околоободочном канале.
- Медиальное. Червеобразный отросток прилегает к тонкой кишке.
- Переднее. Аппендикс расположен на передней поверхности слепой кишки.
- Левостороннее. Наблюдается при зеркальном расположении внутренних органов (то есть все органы, которые должны в норме быть с правой стороны, находятся слева, и наоборот) или сильной подвижности ободочной кишки.
- Ретроцекальное. Червеобразный отросток находится позади слепой кишки.
Аппендицит, развивающийся при стандартном расположении аппендикса, называют классическим (традиционным). Если червеобразный отросток имеет особую локализацию, речь идет об атипичном аппендиците.
Роль аппендикса
Некоторые пациенты задаются вопросом: если аппендицит — достаточно опасное заболевание, которое может возникнуть у любого человека, то, может, целесообразно было бы в профилактических целях удалять аппендикс, чтобы избежать развития патологии?
Раньше считалось, что червеобразный отросток — это рудимент. То есть когда-то аппендикс имел несколько иной вид и был полноценным органом: люди, жившие в далекие времена, питались совсем иначе, и червеобразный отросток участвовал в процессах пищеварения. Вследствие эволюции пищеварительная система человека изменилась. Аппендикс начал передаваться потомкам в зачаточном состоянии и перестал выполнять какие-либо полезные функции. В начале 20 века даже удаляли червеобразные отростки у грудных детей — с целью профилактики аппендицита. Тогда и выяснилось, что важность аппендикса сильно недооценивают. У пациентов, которым в детстве вырезали червеобразный отросток, значительно снижался иммунитет, они гораздо чаще, чем другие, страдали различными заболеваниями. Также у таких людей наблюдались проблемы с пищеварением. Поэтому со временем врачи отказались от практики удаления аппендикса в профилактических целях.
Современные ученые считают, что в человеческом организме нет ненужных органов, и если рудименты продолжают передаваться из поколения в поколение, значит, они выполняют какие-то функции (иначе бы давно «отмерли»). Если они не беспокоят пациента, то нет никакой необходимости удалять их в профилактических целях. Существует несколько научных теорий относительно роли аппендикса в организме современного человека, наиболее распространенными из которых являются следующие:
- Червеобразный отросток является частью иммунной системы. В стенке аппендикса содержится большое количество лимфоидной ткани, синтезирующей лимфоциты. Лимфоциты — это клетки крови, обеспечивающие защиту организма от чужеродных частиц и инфекций.
- Аппендикс помогает поддерживать баланс полезной кишечной микрофлоры. Кишечник заселен микроорганизмами, участвующими в процессах пищеварения. Одни из них безоговорочно полезны и не представляют угрозы для организма ни при каких обстоятельствах. Другие — условно-патогенные, то есть становятся опасными только при соблюдении ряда условий. В здоровом организме между всеми микроорганизмами поддерживается необходимый баланс. При развитии инфекционных заболеваний ЖКТ (сальмонеллеза, лямблиоза, дизентерии, ротавирусной инфекции и т.д.) этот баланс нарушается, из-за чего страдают процессы пищеварения. Некоторые ученые полагают, что полезные бактерии обитают и в аппендиксе, где защищены от воздействия инфекций. Вследствие заболеваний важные микроорганизмы гибнут в кишечнике, но не в червеобразном отростке. Это позволяет микрофлоре кишечника достаточно быстро восстановиться. Полезные бактерии размножающиеся в аппендиксе, «выходят» в кишечник и нормализуют баланс. К этому выводу ученые пришли, когда заметили, что пациенты, перенесшие операцию по удалению червеобразного отростка, часто имеют проблемы с микрофлорой пищеварительного тракта.
Лечение аппендицита практически всегда подразумевает удаление аппендикса (за исключением случаев, когда операция противопоказана пациенту), так как он не является жизненно важным органом. Но это не значит, что в результате хирургического вмешательства у человека обязательно начнутся проблемы со здоровьем. Ему просто придется уделять больше внимания своему иммунитету. А избежать дисбактериоза кишечника помогают современные препараты — пробиотики и пребиотики.
Виды аппендицита
Аппендицит можно классифицировать по форме и по характеру течения. По форме заболевание бывает:
- Острым. Развивается стремительно, проявляется ярко выраженными симптомами. При отсутствии врачебной помощи продолжает прогрессировать. В очень редких случаях происходит самоизлечение. Однако полагаться на такую возможность не рекомендуется, при бездействии аппендицит может вызвать серьезные осложнения.
- Хроническим. Достаточно редкая форма. В большинстве случаев развивается вследствие перенесенного острого аппендицита при отсутствии лечения. Имеет те же симптомы, что и острый аппендицит, однако признаки проявляются более вяло. Как и любому другому хроническому заболеванию, ему свойственны периоды обострений и ремиссий.
По характеру течения острое заболевание (согласно наиболее распространенной хирургической классификации) бывает неосложненным и осложненным. К разновидностям неосложненной патологии относятся:
- Катаральный (простой, поверхностный) аппендицит. Воспаляется только слизистая оболочка червеобразного отростка.
- Деструктивный (с разрушением тканей) аппендицит. Имеет две формы — флегмонозную (поражаются более глубокие слои тканей аппендикса) и гангренозную (происходит омертвение стенки червеобразного отростка).
К осложнениям острого аппендицита относят:
- Перфорацию (разрыв) стенки червеобразного отростка.
- Образование аппендикулярного инфильтрата (воспалительной опухоли вокруг аппендикса).
- Перитонит (воспаление брюшины).
- Развитие абсцессов (гнойников).
- Сепсис (заражение крови).
- Пилефлебит (гнойный воспалительный процесс, в результате которого происходит тромбоз воротной вены — крупного сосуда, доставляющего кровь от органов брюшной полости к печени для ее обезвреживания).
Хронический аппендицит подразделяется на:
- Резидуальный (остаточный). Является последствием перенесенного острого аппендицита, закончившегося самоизлечением. Проявляется тупыми ноющими болями в правой подвздошной области. Развитие резидуального аппендицита часто связано с образованием спаек.
- Рецидивирующий. Возникает на фоне перенесенного острого аппендицита. Носит приступообразный характер: время от времени происходят обострения, сменяющиеся ремиссией.
- Первично-хронический. Развивается самостоятельно, без предшествия острого аппендицита.
Причины возникновения аппендицита
Точные причины развития заболевания не установлены до сих пор. Существует несколько гипотез, наиболее распространенными из которых являются:
- Инфекционная теория. Эта гипотеза связывает развитие острого аппендицита с нарушением баланса микрофлоры внутри червеобразного отростка, вследствие чего бактерии, являющиеся безопасными при нормальных условиях, по непонятным причинам становятся вирулентными (ядовитыми), вторгаются в слизистую оболочку аппендикса и вызывают воспаление. Теория была предложена в 1908 году немецким патологоанатомом Ашоффом, ее придерживаются и некоторые современные ученые.
- Ангионевротическая теория. Ее сторонники считают, что вследствие психогенных нарушений (нервно-психических расстройств, например, неврозов) в аппендиксе происходит спазм сосудов, за счет чего сильно ухудшается питание тканей. Некоторые участки тканей отмирают, а затем становятся очагами инфекции. В итоге развивается воспаление.
- Теория застоя. Приверженцы этой гипотезы считают, что аппендицит возникает из-за застоя в кишечнике каловых масс, в результате которого каловые камни (отвердевшая каловая масса) попадают внутрь червеобразного отростка.
Современные медики приходят к выводу, что единственной причины развития аппендицита, актуальной для всех случаев заболевания, не существует. В каждой конкретной ситуации могут быть свои причины. К факторам риска относят:
- Закупоривание просвета червеобразного отростка инородным телом, гельминтами, опухолями (как доброкачественными, так и злокачественными).
- Инфекции. Возбудители брюшного тифа, туберкулеза и прочих заболеваний способны вызывать воспаление аппендикса.
- Травмы живота, из-за которых может произойти перемещение аппендикса или его перегиб и дальнейшая закупорка.
- Системные васкулиты (воспаления стенок сосудов);
- Переедание;
- Частые запоры;
- Недостаток растительной пищи в рационе.
Стенки аппендикса становятся более уязвимыми перед негативными факторами при сбоях работы иммунной системы.
Симптомы аппендицита
имптомами острого аппендицита являются:
- Непрекращающаяся боль в области живота. Проявляется внезапно, чаще всего в утреннее или ночное время. Сначала боль локализуется в верхней части живота, недалеко от пупка (или «разливается» по всей области живота), но через несколько часов перемещается в правую сторону — подвздошную область (чуть выше бедра). Такое перемещение называют симптомом Кохера-Волковича и считают наиболее характерным признаком аппендицита. Сначала боль тупая и ноющая, затем становится пульсирующей. Болевые ощущения ослабевают, если лечь на правый бок или подогнуть колени к животу. При повороте, кашле, смехе и глубоких вдохах становятся более интенсивными. Если на живот в подвздошной области нажать ладонью, а затем резко отпустить, пациент испытает резкий приступ боли. При нетипичном расположении аппендикса локализация боли может быть иной: в левой части живота, в области поясницы, таза, лобка. Брюшная стенка при аппендиците напряжена. В ряде случаев боли могут пройти сами собой, но это свидетельствует не о выздоровлении, а о некрозе (отмирании) тканей червеобразного отростка. Необходимо обязательно обратиться за медицинской помощью, потому что бездействие способно стать причиной развития перитонита.
- Периодические расстройства стула (диарея или запор).
- Тошнота и рвота, не приносящая облегчения.
- Перепады артериального давления (то повышается, то понижается).
- Учащение сердцебиения.
- Повышение температуры тела: сначала до 37-38 градусов, затем, при прогрессировании заболевания, до 39-40. В промежутке между двумя этими этапами температура может нормализоваться.
- Сухость во рту.
У пожилых людей симптомы аппендицита могут проявляться менее отчетливо: незначительные боли, несильная тошнота. Высокая температура и напряженность брюшной стенки наблюдаются не во всех случаях. При этом аппендицит у пожилых людей часто отличается тяжелым течением и развитием осложнений. Поэтому при малейших подозрениях на аппендицит у пациента преклонного возраста следует сразу же обращаться к врачу.
У детей до 5 лет симптомы аппендицита выражены не так ярко, как у взрослых. Боли часто не имеют четкой локализации. Распознать аппендицит у маленького ребенка можно по повышению температуры тела, диарее и наличию на языке налета. Несмотря на то, что такие симптомы могут иметь и другие, гораздо менее опасные, заболевания, юного пациента необходимо обязательно показать доктору.
Диагностика аппендицита
Диагностику аппендицита осуществляет хирург. Сначала проводится сбор анамнеза и опрос пациента, а также визуальный осмотр с ощупыванием живота. В ходе обследования выявляются четкие симптомы, свидетельствующие о наличии заболевания. Также проводятся следующие исследования (необязательно все из перечня — зависит от конкретного случая):
- общие анализы крови и мочи (особое внимание уделяется уровню лейкоцитов в крови — при аппендиците он повышен);
- биохимический анализ крови;
- УЗИ органов брюшной полости;
- компьютерная томография;
- магнитно-резонансное исследование.
Также могут назначаться дополнительные исследования:
- анализ кала (на присутствие скрытой крови или яйца глист);
- копрограмма (комплексный анализ кала);
- ирригоскопия (рентгенологическое обследование кишечника);
- лапароскопическое обследование через стенку живота.
Лечение аппендицита
Лечение острого аппендицита практически всегда осуществляется хирургическими методами. Консервативная терапия проводится лишь при наличии у пациента противопоказаний к операции. При хроническом аппендиците медикаментозное лечение может назначаться не только при наличии противопоказаний к хирургическому, но и если заболевание протекает вяло, с редкими и неявными обострениями.
Операция (аппендоктомия) подразумевает удаление воспаленного червеобразного отростка. Она может проводиться двумя методами:
- Традиционным (классическим). Червеобразный отросток удаляется через разрез в передней брюшной стенке. Затем разрез зашивают.
- Лапароскопическим. Такая операция гораздо менее травматична и имеет более короткий реабилитационный период. Хирургическое вмешательство проводится с помощью тонкого прибора лапароскопа, оснащенного видеокамерой, через небольшой прокол в передней брюшной стенке.
До и после операции пациенту назначаются антибиотики. Метод хирургического вмешательства выбирается врачом в зависимости от сложности случая и наличия/отсутствия осложнений.
Профилактика аппендицита
Специфической профилактики аппендицита не существует. На пользу пойдет здоровый образ жизни (отказ от вредных привычек, правильное питание, умеренная физическая активность). Также к профилактическим мерам можно отнести своевременное лечение любых инфекционных и воспалительных заболеваний, патологий ЖКТ и глистных инвазий.
Источник
