Противопоказания для антиаритмических препаратов
Противопоказания для антиаритмических лекарственных средств
Антиаритмические лекарственные средства обладают ограниченным действием и часто вызывают развитие побочных эффектов. Они с более очевидным успехом используются для купирования аритмий, чем для предотвращения их рецидива. Препараты могут оказывать проаритмическое действие, особенно при нарушенной функции ЛЖ.
Флекаинид эффективен в предотвращении ФП, однако противопоказан пациентам с нарушенной функцией ЛЖ или страдающим ИБС. Аденозин является препаратом выбора для купирования реципрокной тахикардии из АВ-соединения. Внутривенное введение верапамила при ФП или ТП позволяет быстро добиться контроля частоты сокращений желудочков.
В лечении суправентрикулярных и желудочковых аритмий эффективным может оказаться соталол, однако при его назначении требуется соблюдать осторожность, поскольку он вызывает увеличение продолжительности интервала QT. Токсическое действие дигоксина проявляется достаточно часто, и в большинстве случаев можно воспользоваться другими лекарственными средствами.
Наиболее эффективным из них является амиодарон, однако в связи с многочисленными побочными эффектами назначать его следует только пациентам с опасными аритмиями или рефрактерным к другим видам лечения.
Лекарственные препараты широко используются в лечении аритмий, однако следует учитывать ограничения к их применению. Эффективность антиаритмических средств ограничена. Другими словами, препарат, назначенный в правильной дозе и при наличии соответствующих показаний, может не подействовать. Постоянный терапевтический уровень многих средств бывает трудно поддерживать.
Достигнуты значительные успехи в понимании механизмов действия тех или иных средств антиаритмической терапии, однако индивидуальный подбор препарата, который оказался бы эффективным и хорошо переносимым, зачастую по-прежнему осуществляется методом проб и ошибок.
Нередко развиваются нежелательные эффекты, наиболее частыми из которых являются артериальная гипотензия, сердечная недостаточность, угнетение функции специализированной проводящей ткани сердца и симптомы, связанные с воздействием на желудочно-кишечный тракт и центральную нервную систему.
Проаритмическое действие
Многие антиаритмические средства, особенно относящиеся к классам IA и IС, иногда могут ухудшать течение существующей аритмии или вызывать появление новых форм нарушения ритма сердца, причем в отдельных случаях – с фатальными последствиями. Риск наиболее высок у пациентов с нарушенной функцией желудочков, тогда как у лиц со структурно нормальным сердцем риск низок.
Ограничения применения антиаритмических средств:
– Ограниченная эффективность
– Трудность подержания терапевтического уровня
– Подбор эффективного препарата часто осуществляется методом проб и ошибок
– Частое развитие нежелательных эффектов
– Проаритмическое действие
Выбор лечения аритмии сердца
Лекарственная терапия является лишь одним из видов лечения, и в некоторых ситуациях предпочтительнее использовать другие методы (например, катетерную аблацию, кардоверсию, ЭКС или хирургическое вмешательство).
На выбор метода лечения оказывают влияние несколько факторов: тип аритмии, ургентность ситуации, необходимость продолжения лечения в краткосрочной или отдаленной перспективе, наличие органического заболевания сердца, СССУ или нарушений АВ-проводимости.
Важно осознавать, для чего, собственно, назначается антиаритмический препарат: для купирования аритмии, для предотвращения ее рецидивов или для контроля частоты сокращений желудочков при продолжающейся аритмии. В ряде случаев лекарственные средства назначаются для устранения симптомов, тогда как в других ситуациях их целью является предотвращение опасных аритмий.

– Также рекомендуем “Варианты лекарств для лечения аритмий сердца (классификация)”
Оглавление темы “Лечение нарушений ритма сердца”:
- Противопоказания для антиаритмических лекарственных средств
- Варианты лекарств для лечения аритмий сердца (классификация)
- Флекаинид при аритмии – показания, противопоказания
- Пропафенон при аритмии сердца – показания
- Амиодарон при аритмии сердца – показания, противопоказания
- Дронедарон при аритмии сердца – показания, противопоказания
- Дофетилид при аритмии сердца – показания, противопоказания
- Вернакалант при аритмии сердца – показания, противопоказания
- Аденозин при аритмии сердца – показания, противопоказания
- Верапамил при аритмии сердца – показания, противопоказания
Источник
- Антиаритмические средства в комбинациях
Препараты подгрупп
исключены.
Включить
Описание
Нормализующее влияние на нарушенный ритм сердечных сокращений могут оказывать вещества, относящиеся к разным классам химических соединений и принадлежащие к различным фармакологическим группам. Так, при аритмиях, связанных с эмоциональным напряжением, у больных без серьезных заболеваний сердца антиаритмический эффект могут оказывать успокаивающие (седативные, транквилизирующие) препараты. Антиаритмической активностью в той или другой степени обладают многие нейротропные средства (холиноблокаторы и холиномиметики, адреноблокаторы и адреномиметики, местные анестетики, некоторые антиконвульсанты с противоэпилептической активностью), препараты, содержащие соли калия, антагонисты ионов кальция и др. Вместе с тем существует ряд лекарственных средств, основным фармакологическим свойством которых является нормализующее влияние на ритм сердца при различных видах аритмий. Эти вещества, наряду с бета-адреноблокаторами и антагонистами ионов кальция (см. Бета-адреноблокаторы и |215|), некоторыми местными анестетиками и другими, в связи с их выраженной антиаритмической активностью объединяют в группу антиаритмических препаратов.
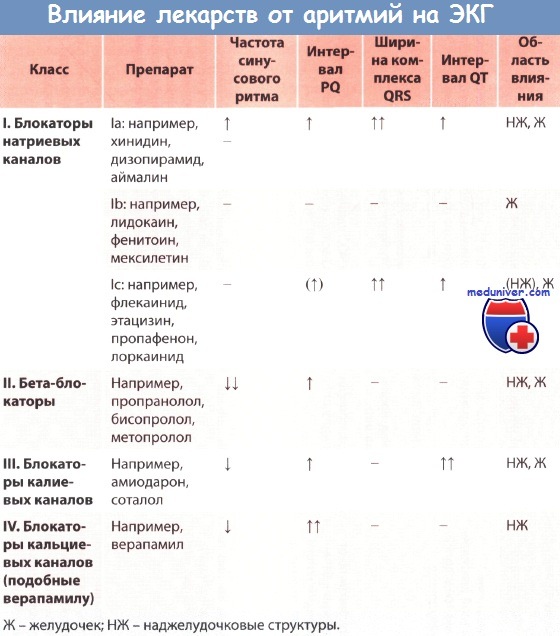
Существует много классификаций антиаритмических препаратов. Наиболее употребительной является классификация Воген-Вильямса, разделяющая антиаритмики на 4 класса: I класс — мембраностабилизирующие средства (хинидиноподобные); II класс — бета-адреноблокаторы; III класс — препараты, замедляющие реполяризацию (бета-адреноблокатор соталол, амиодарон); IV класс — блокаторы «медленных» кальциевых каналов (антагонисты ионов кальция).
В классе мембраностабилизирующих средств выделяют 3 подгруппы: подгруппа IА — хинидин, прокаинамид, морацизин, дизопирамид; подгруппа IВ — местные анестетики (лидокаин, тримекаин, бумекаин), мексилетин и фенитоин; подгруппа IС — аймалин, этацизин, лаппаконитина гидробромид.
В механизме действия всех антиаритмических препаратов ведущую роль играет их действие на клеточные мембраны, транспорт ионов (натрия, калия, кальция), и взаимосвязанные с этим изменения деполяризации мембранного потенциала кардиомиоцитов и других электрофизиологических процессов в миокарде. Различные группы антиаритмических средств и отдельные препараты различаются по влиянию на эти процессы. Так, препараты подгруппы IА и IС в основном подавляют транспорт ионов натрия через «быстрые» натриевые каналы клеточной мембраны. Препараты подгруппы IВ увеличивают проницаемость мембран для ионов калия. Хинидин одновременно с угнетением транспорта ионов натрия уменьшает поступление в кардиомиоциты ионов кальция. Хинидиноподобные вещества снижают максимальную скорость деполяризации, повышают порог возбудимости, затрудняют проводимость по пучку Гиса и волокнам Пуркинье, замедляют восстановление реактивности мембран кардиомиоцитов.
Особым механизмом действия обладает основной представитель препаратов III класса — амиодарон. Блокируя калиевые каналы мембран кардиомиоцитов, он увеличивает продолжительность потенциала действия, пролонгирует проведение импульса по всем участкам проводящей системы сердца, урежает синусовый ритм, вызывает удлинение интервала QТ и при этом не оказывает существенного влияния на сократительную способность миокарда. Условно причисляемый к III группе бретилия тозилат оказывает в основном симпатолитическое действие, ограничивая, таким образом, влияние катехоламинов на миокард; вместе с тем он увеличивает, подобно амиодарону, продолжительность потенциала действия.
Механизм антиаритмического действия бета-адреноблокаторов связан с устранением аритмогенных симпатических влияний на проводящую систему сердца, торможением гетерогенного автоматизма и скорости распространения возбуждения через AV узел, увеличением рефракторного периода. В определенной мере антиаритмические свойства бета-адреноблокаторов обусловлены влиянием на мембранные калиевые каналы и стабилизацией содержания ионов калия в миокарде.
Некоторые бета-адреноблокаторы (в т.ч. пропранолол, пиндолол) обладают также мембраностабилизирующей и хинидиноподобной активностью.
Антиаритмическим эффектом обладает ряд лекарственных средств, регулирующих обменные процессы (аденозин) и ионный баланс (препараты магния и др.) в миокарде. Препараты магния назначают для профилактики аритмий, в т.ч. при передозировке сердечных гликозидов, а также при пароксизмах желудочковой тахикардии типа «пируэт».
Препараты
Препаратов –
1135; Торговых названий –
59; Действующих веществ –
19
Источник
В нормальных условиях у здорового человека сердце сокращается ритмично. Ритм обеспечивают периодически возникающие в самой сердечной мышце процессы возбуждения, вызывающие сокращения предсердий и желудочков в определенной последовательности и составляющие вышеописанный цикл работы сердца.
Нарушение сердечного ритма носит название аритмии. Существует много видов аритмий. Могут изменяться частота, последовательность или сила сокращений.
Слишком редкие сокращения сердца (менее 60 в минуту) называют брадикардией, а частые (более 100 в минуту) – тахикардией. | ||
В зависимости от локализации очага возбуждения, приводящего к аритмии, различают наджелудочковые (предсердные) и желудочковые аритмии.
Точно установить причину заболевания удается не всегда, потому что таких причин может быть много. Аритмия может развиться после инфаркта миокарда, когда повреждение сердечной мышцы затрудняет нормальное проведение импульсов. Более чем у 80% пациентов с острым инфарктом миокарда возникают аритмии. К аритмии может привести нарушение обмена минеральных веществ – калия, магния, кальция, натрия, которые играют важную роль в процессах возникновения и распространения электрических импульсов в сердце. Причиной аритмии могут также стать некоторые лекарственные средства, например, сердечные гликозиды. Свою “лепту” в развитие аритмии могут внести нарушения нервной регуляции деятельности сердца. Если аритмия угрожает здоровью (а в некоторых случаях она может угрожать и жизни) пациента, назначают лекарства, помогающие уменьшить ее проявления.
Большинство существующих антиаритмических средств можно по преобладающему механизму действия разделить на три основные группы:
1. Лекарства, уменьшающие поступление ионов натрия в клетки сердца.
Как известно, возникновение и распространение электрического импульса в клетках вообще и в клетках сердца в частности связано с активностью ионных каналов, среди которых особая роль принадлежит натриевому каналу. Вещества, блокирующие эти каналы, стабилизируют клеточные мембраны (их еще так и называют мембраностабилизирующими) и препятствуют аномальному возникновению и распространению электрических импульсов. Неправильно работающая клетка становится электрически “молчащей”, в то время как активность нормальных клеток не изменяется. Однако при увеличении дозы эти вещества подавляют проведение импульса и в нормальных тканях, провоцируя аритмию. Более того, даже терапевтическая концентрация препарата может стать “аритмогенной” при частом сердцебиении, ацидозе или гиперкалиемии.
Родоначальник препаратов этой группы – хинидин, являющийся производным хинина – алкалоида коры хинного дерева. К ней относят также прокаинамид, дизопирамид, лидокаин, мексилетин, морицизин, пропафенон и другие. Все они имеют одинаковый механизм действия, сходный с действием местных анестетиков, блокирующих натриевые каналы внутри клетки.
2. Лекарства, блокирующие бета-адренорецепторы.
Эта группа лекарств уже обсуждалась в главе 3.2 и немного в этой главе. Бета-адреноблокаторы, наряду с другими фармакологическими свойствами, способны понижать возбудимость сердца. Вы уже знаете, что непроизвольная деятельность сердечно-сосудистой системы регулируется вегетативной нервной системой, в частности ее симпатическим отделом, с участием химических посредников – медиаторов, передающих импульсы с одной нервной клетки на другую. Стресс, волнение, интенсивная физическая работа стимулируют выработку таких медиаторов, а они, в свою очередь, возбуждают рецепторы сердца, вызывая ответ на возрастающую потребность организма в кислороде. Блокируя бета-рецепторы в клетках сердца, бета-адреноблокаторы изменяют их ответ на ряд медиаторов, объединенных общим названием катехоламины (норадреналин тоже является катехоламином). В результате устраняется влияние этих медиаторов на сердце, снижаются возбудимость и частота сердечных сокращений, нормализуется ритм.
3. Лекарства, блокирующие кальциевые каналы.
Каналы в клеточных мембранах, по которым происходит движение ионов кальция в клетку и из нее, так же как и другие ионные каналы, участвуют в регулировании частоты и интенсивности электрических импульсов, возникающих в клетке. Блокаторы кальциевых каналов, о которых мы рассказывали чуть выше, препятствуют транспорту ионов кальция внутрь клетки и, тем самым, замедляют проведение электрических импульсов. Это приводит к торможению водителя ритма и, следовательно, к урежению сокращений. Наиболее отчетливыми антиаритмическими свойствами среди блокаторов кальциевых каналов обладают верапамил и дилтиазем.
Помимо вышеперечисленных имеются и другие лекарства, обладающие антиаритмическими свойствами, но проявляющие их благодаря иным механизмам действия. Например, амиодарон, который сочетает свойства блокатора натриевых, кальциевых каналов, бета-адренорецепторов, но в дополнение к этому блокирует еще и калиевые каналы. Снижение выведения ионов калия из клеток приводит к замедлению или прекращению генерации импульса. В результате удлиняется период пониженной возбудимости клеток миокарда, и ослабляются колебания мембранного потенциала, лежащие в основе распространения возбуждения. Возбудимость и проводимость сердечной мышцы угнетаются, сердечные сокращения урежаются, а ритм восстанавливается.
При аритмиях применяются и препараты калия. Они увеличивают концентрацию внеклеточного калия, что тормозит выход его из клеток и, таким образом, возникновение и проведение электрических импульсов.
Ниже представлен список препаратов, часто использующихся для лечения аритмий. Более подробную информацию можно получить на сайте www.rlsnet.ru.
[Торговое название (состав или характеристика) фармакологическое действие лекарственные формы фирма]
- Кардиодарон®
Источник
Побочные эффекты антиаритмических препаратов.Примерно 30% больных вынуждены прекращать прием антиаритмических препаратов из-за выраженных побочных эффектов. Хинидин – тошнота, понос, головокружение, обмороки. Амидарон – фотосенсибилизация, нарушения функции щитовидной железы, повышение активности печеночных ферментов, нарушения сна, тремор, поражение легких (фиброз легких, который развивается при использовании сравнительно больших доз – больше 400 мг/с с частотой от 4 до 30%, а летальность -10-25%. Кордарон является наиболее частым виновником кератинопатии – частота его побочного действия на роговицу составляет 64-100%. Она является билатеральной, характеризуется появлением золотисто-коричневых линейных отложений в нижней, а иногда и в верхней половине роговицы (первая стадия) и проникновением их в последующем и в более глубокие слои роговой оболочки, усилением пигментации и распространением к зоне зрачка (вторая стадия). В дальнейшем пигментированные отложения появляются в оптической зоне роговицы, что сопровождается затуманиванием зрения, возникновением пятен и радужных кругов в поле взора (третья стадия). Интенсивность поражения роговицы зависит от дозы и длительности применения препарата: при дозе 600 мг в сутки оно развивается в среднем через 3 недели, а спустя 7 месяцев наблюдается уже у 90% больных. Отмечено, что у больных, получающих амидорон в дозах 100-2000 мг/день, роговица остается чистой или появляются лишь незначительные ее изменения, соответствующие первой стадии кератопатии. В заключение этого раздела предлагаем таблицы по спектру действия антиаритмических препаратов и таблицы по диагностике и лечению тахи- и брадикардий, рекомендованные экспертами ВОЗ (Майкл Ф.Оливер и др., 1976). Эти таблицы помогут Вам лучше ориентироваться при оказании неотложной помощи на догоспитальном этапе. Труднопрогнозируемые состояния при аритмияхПри осложненных нарушениях ритма – коллапс, шок, отек легких, а также при неэффективности медикаментозной терапии показаны электроимпульсная терапия или электрическая стимуляция (урежающая или учащающая). При пароксизмальной мерцательной аритмии выделяют 3 клинических класса (S.Levy, 1997): Класс I. Впервые возникший приступ Класс II. Повторяющиеся пароксизмы (нелеченные) Класс III. Повторяющиеся пароксизмы (леченные) Предложенная S. Levy классификация имеет важное практическое значение, так как в ней выделяются в отдельную группу больные (класс III), рефрактерные к проводимой антиаритмической терапии. Различают экстрасистолы:– по локализации – по плотности – по периодичности а) монотопные – по частоте В 1971 году B.Lown и M.Wolf, используя метод Холтеровского мониторирования у больных ИБС, впервые предложили систему градаций ЖЭ: Авторы полагали, что данная система градаций ЖЭ отражает их прогностическую значимость – чем выше класс, тем выше риск развития желудочковой тахикардии. Однако впоследствии было установлено, что принципы, положенные в основу классификации, и выделение указанных градаций весьма условны: было показано, что прогностическое значение имеет возникновение 10 и более ЖЭ в час, крайне редко наблюдается феномен “R на Т”. Привлекательной с позиций неотложных состояний представляется классификация R.Myerburg (1984), основанная на параллельном анализе числа желудочковых экстрасистол и их формы. Количественная характеристика Морфологическая характеристика – Также рекомендуем “Острый коронарный синдром. Диагностика острого коронарного синдрома.” Оглавление темы “Неотложная помощь в кардиологии.”: |
Источник
