Противопоказания для проведения кто

Компьютерная томография представляет собой диагностический метод исследования, который воздействует на организм человека рентгеновским излучением. Этот метод широко применяется в ходе диагностических исследований на базе Юсуповской больницы в Москве. Причем, в больнице компьютерная томография может быть назначен как в плановом порядке, так и проводится по экстренным показаниям-угрожающих жизни ситуациям (при травмах, подозрении на инсульт, кровотечение и других).
Показания к исследованию
Основными показаниями для исследования являются:
- Травмы головы;
- Патологии головного мозга;
- Патологии спинного мозга;
- Нарушение целостности позвоночника;
- Заболевания лор-органов;
- Патологии сердечно-сосудистой системы;
- Заболевания репродуктивной системы;
- Патологии дыхательной системы;
- Нарушения опорно-двигательного аппарата;
- Патологии сосудов и лимфатической системы;
- Нарушение целостности костной структуры и прочие заболевания.
Несмотря на массу положительных моментов исследования, таких как неинвазивность, быстрота выполнения, хорошая переносимость процедуры, КТ имеет противопоказания, как и любое другое инструментальное обследование:
- Беременные. Компьютерная томография является абсолютным противопоказанием для обследования женщин «в положении». При наличии документов о том, что у женщины в скором времени появится ребенок, врач старается повременить с проведением исследования и перенести его. При чрезвычайных ситуациях процедуру следует заменить на не лучевой диагностический метод исследования. Такая предельная осторожность связана с тем, что даже малые дозы рентгеновского облучения могут пагубно сказаться на состоянии растущего организма малыша;
- Дети. Относительным противопоказанием для проведения компьютерной томографии является возраст до восемнадцати лет. Организм ребенка в пять раз более восприимчивее ко всякому роду облучению, при этом достичь снижения дозировки не всегда удается. Компьютерная томография не назначается в связи с тем, что в тканях подрастающего организма находится очень много воды (по сравнению со взрослыми), что затрудняет диагностику разных патологий. Но если другие диагностические способы не могут предоставить достаточную информацию о заболевании ребенка, то тогда специалист может принять решение о необходимости компьютерной томографии. Очень часто, врачи-рентгенологи в таких ситуациях прибегают к помощи анестезиологов, которые внутривенно вводят ребенку седативные средства (успокоительные) или же вообще назначают наркоз;
- Люди с повышенной массой тела. Иногда проведение компьютерной томографии может быть затруднено у больных с лишней массой тела. Это связано с двумя факторами
- Компьютерный томограф не рассчитан на вес выше 150 кг;
- Лишняя жировая прослойка затрудняет визуализацию некоторых органов и систем, например, органы малого таза и брюшной полости.
- Пациентам с повышенной массой тела рекомендуется обращаться в клиники, где имеется компьютерный томограф открытого типа — такое оборудование не имеет ограничений по весу;
- Гипс и металлические предметы. При наличии у пациента гипса или металлических вставок в области обследования, компьютерная томография не проводится, так как на снимках могут появиться блики или затемнения, которые затруднят диагностическое обследование заболеваний;
- Неадекватное поведение и психическое расстройство. Если больной находится в буйном состоянии и не может успокоиться или у него в анамнезе имеется психическое расстройство, то сканирование такого пациента затруднено — он не сможет сохранять неподвижность в течение всего исследования. Либо же врач может подождать, когда человек успокоиться. В некоторых случаях применяются снотворное средство, седативные препараты или даже общий наркоз. Такое состояние должно поддерживаться в течении двадцати- тридцати минут, пока не закончится исследование.
В Юсуповской больнице ежедневно проводится компьютерная томография сотням людям с разными патологиями. Уровень врачебной квалификации позволяет дать грамотное заключение даже в самых тяжелых диагностических ситуациях. В Юсуповской больнице проводится экстренное обследование даже в ночное время, для этого имеется специальная бригада, которая включает в себя врача-рентгенолога.

Основные противопоказания к КТ легких
Компьютерная томография с контрастированием подразумевает исследование организма человека при помощи минимальных доз рентгеновского излучения. Такой диагностический метод исследования предполагает перед процедурой внутривенное введение в организм пациента контрастного вещества. Такая процедура необходима для того, чтобы в большей мере повысить контрастность здоровых и пораженных тканей организма, выявить даже мельчайшие признаки заболевания и выставить диагноз на ранних этапах.
Компьютерная томография с контрастированием часто назначается врачом при подозрении на злокачественную патологию. В результате исследования больные ткани снабжаются кровью гораздо лучше, чем здоровые, поэтому йод, который содержится в контрасте, накапливается в них, позволяя выявить истинные размеры, точную локацию и подтвердить или опровергнуть наличие новообразования.
Также компьютерная томография применяется с целью осмотра кровеносных сосудов, по которым перемещается контрастное вещество, и выявления любых патологических отклонений. Компьютерную томографию с контрастом назначают для визуализации органов брюшной полости, так как это обеспечивает значительное повышение четкости получаемого снимка. Все зоны, накапливающие контрастное вещество, подсвечиваются на изображениях белым цветом, что позволяет определить даже самые маленькие новообразования.
КТ с контрастом имеет свои противопоказания:
- Люди с почечной и печеночной недостаточностью. Именно эти органы активно выводят контрастное вещество из организма. Если в них имеют патологические изменения, то введение контрастного вещества может обернуться для пациента токсическим отравлением и длительным восстановительным процессом;
- Тяжелое общее состояние. Если пациент находится в критическом состоянии, то на первом месте стоит оказание первой медицинской помощи, а уже потом исследовать на предмет травм, переломов и прочих патологий;
- Заболевания щитовидной железы. Наличие в контрастном веществе йода может усугубить течение заболевания;
- Аллергия на компоненты контрастного вещества. Недопустимо, если у человека имеется аллергическая реакция на йодсодержащие вещества. Если пациент сомневается, то рекомендуют перед началом процедуры провести пробы, чтобы выявить аллергию на контраст. В случае проникновения такого вещества в организм может возникнуть тяжелое отравление организма вплоть до анафилактического шока.
Если пациент относительно здоров, то контрастное вещество не вызовет у него никаких побочных явлений.
В Юсуповской больнице собраны лучшие специалисты со всей России. В больнице применяется только самое современное оборудование, одним их которых является мультиспиральный компьютерный томограф.
Юсуповская больница предоставляет своим пациентом возможность сделать самое качественное диагностическое обследование любой части организма человека. Инновационное оборудование позволяет обеспечивать максимальную безопасность для организма человека. В ходе такого исследования пациент получает минимальную дозировку рентгеновского излучения.
Автор

Врач по рентгенэндоваскулярной диагностике и лечению, к.м.н.
Список литературы
- МКБ-10 (Международная классификация болезней)
- Юсуповская больница
- “Диагностика”. — Краткая Медицинская Энциклопедия. — М.: Советская Энциклопедия, 1989.
- «Клиническая оценка результатов лабораторных исследований»//Г. И. Назаренко, А. А. Кишкун. г. Москва, 2005 г.
- Клиническая лабораторная аналитика. Основы клинического лабораторного анализа В.В Меньшиков, 2002 .
Наши специалисты

Заместитель генерального директора по медицинской части, терапевт, гастроэнтеролог, к.м.н.

Анестезиолог-реаниматолог, кардиолог, врач функциональной диагностики
Цены на услуги *
*Информация на сайте носит исключительно ознакомительный характер. Все материалы и цены, размещенные на сайте, не являются публичной офертой, определяемой положениями ст. 437 ГК РФ. Для получения точной информации обратитесь к сотрудникам клиники или посетите нашу клинику.
Скачать прайс на услуги
Мы работаем круглосуточно
Источник
Каких видов бывают противопоказания к вакцинации? При каких состояниях нельзя делать прививки? Какие ложные противопоказания используют некоторые медики, которые на самом деле являются скорее показаниями к вакцинации?
В нашей стране часто бывают такие ситуации, когда ребёнка не прививают из-за неких противопоказаний.
У ребёнка ОРВИ (острая респираторная вирусная инфекция), повышенная температура, насморк – да, прививку делать нельзя. Но через 5-7 дней ребёнок выздоравливает, остаётся незначительное шмыганье носом. Прививку уже можно делать и даже нужно, чтобы защитить ребёнка от возможного инфицирования опасной болезнью. Но многие доктора перестраховываются и не допускают ребёнка к вакцинации.
Или приходит мама с ребёнком к неврологу, а он ставит диагноз “внутричерепное давление” и запрещает делать прививку. Это называется “лишить ребёнка права быть защищённым от конкретной болезни”.
Противопоказания бывают истинные и ложные.
Ложные противопоказания – это, например, когда врач по исследованию кала поставил диагноз “дисбактериоз” и запретил делать прививку. В Европе и США за ложные противопоказания врачей наказывают.
Наиболее популярные ложные противопоказания к вакцинации:
1. Болезни нервной системы со стабильной симптоматикой.
ДЦП, врожденные проблемы, перинатальные энцефалопатии, внутричерепное давление, пирамидная недостаточность и др. неврологические проблемы – это не противопоказания, а показания к вакцинации.
2. Дисбактериоз.
3. Аллергический дерматит.
4. Бронхиальная астма.
Аллергические заболевания – это скорее показание, чем противопоказание к вакцинации. У таких детей инфекции протекают тяжелее. Поэтому им в первую очередь необходима защита – вакцинация. Ребёнка консультируют с аллергологом не для запрета прививок, а для выбора оптимального времени проведения вакцинации и возможной защиты лекарствами (например, антигистаминные препараты).
5. Увеличение тени вилочковой железы.
6. Врождённые пороки развития.
7. Использование препаратов для поддерживающей терапии.
Например, мази при атопическом/аллергическом дерматите, гормональные препараты при астме, препараты инсулина и пр. не являются несовместимыми с вакцинами.
8. Лёгкие и умеренные реакции на предыдущее введение вакцин.
Истинные противопоказания делят на общие и частные, постоянные и временные.
Общие противопоказания относятся ко всем прививкам. Например, никакие прививки нельзя делать, если у ребёнка острая фаза инфекционной болезни (грипп, пневмония, диарея и т.п.).
Частные противопоказания относятся к конкретной вакцине или конкретному состоянию человека. Например, беременным нельзя делать “живые” вакцины (например, от кори или БЦЖ). Также беременным нельзя делать “живую” вакцину от гриппа. А вот инактивированную вакцину от гриппа можно.
Постоянные противопоказания касаются состояния человека, при котором ему никогда нельзя делать данную прививку. Например, если у ребёнка аллергия на яичный белок, то ему никогда нельзя делать прививки, на основе куриного эмбриона (от кори и краснухи).
Временные противопоказания. Ну, это, например, беременность или ОРВИ с высокой температурой.
Следите за вашим здоровьем и вовремя обращайтесь к врачу.
Не занимайтесь самолечением – это может быть опасно!
Желаю всем здоровья и долголетия! 🙂 Понравилась статья?Подписывайтесь на канал, ставьте лайки, делитесь публикацией
в социальных сетях (кнопки соц. сетей внизу).
Приглашаю вас в сообщества: Facebook | Вконтакте | Одноклассники
Источник
Плюсы вакцинации
Прививки не препятствует попаданию вируса или болезнетворной бактерии в организм привитого человека . Вакцины защищают нас от болезней иначе. Они тренируют иммунную систему до того, как она столкнется с той или иной инфекцией. Вакцинные препараты содержат в себе своего рода болезнь в миниатюре. Заболеть после прививки нельзя, но обзавестись иммунитетом — можно. В ответ на введение вакцины в нашем организме вырабатываются специфические антитела и иммунные клетки памяти, позволяющие иммунитету эффективно бороться с опасными микробами при встрече с ними в будущем. Эта тактика чрезвычайно эффективна. По данным Всемирной организации здравоохранения (ВОЗ), вакцинация спасает жизни более 2 миллионов человек каждый год.
Что касается прививки от гриппа, то по результатам исследования Центров США по борьбе с болезнями и их профилактике 2017 года, вакцина от гриппа снижает количество смертей от вируса гриппа на 52–79%. Вакцинация также значительно сокращает количество госпитализаций пациентов с диагнозом «грипп», а значит, болезнь у привитых людей проходит не так тяжело, как у непривитых.
Важно! Вакцины против гриппа могут иметь разный состав и отличаться по своей эффективности. Состав интересующих вас препаратов можно узнать на официальных сайтах компаний-производителей. Подробнее о том, какими бывают противогриппозные вакцины, читайте в статьях «Прививки от гриппа в 2020-2021 году» и «Прививки от гриппа».
Ошибочно считать грипп легкой инфекцией. Иногда грипп становится причиной очень серьезных осложнений, среди которых — вторичная бактериальная пневмония, которая требует отдельной терапии антибиотиками, протекает очень тяжело и отвечает за смерти 25% больных гриппом.
Особенно опасен грипп для беременных женщин, детей младше 5 лет и пожилых людей. У этих категорий граждан заболевание чаще проходит в тяжелой форме. У беременных инфекция может способствовать мертворождению или преждевременным родам. Поэтому прививка от гриппа показана всем женщинам, планирующим беременность, а также всем непривитым беременным женщинам, начиная со II триместра беременности.
В группу риска по гриппу также входят:
- раковые больные,
- больные СПИДом и ВИЧ,
- астматики,
- диабетики,
- люди с хроническими заболеваниями легких и сердца.
Медицинские работники, военнослужащие, школьники и студенты подвержены заражению гриппом больше других. Первые — потому, что часто контактируют с больными, остальные — потому, что существуют в тесных коллективах. Кроме того, что вакцинация снижает риск заболеть и позволяет избежать опасных последствий гриппа, при условии широкого применения (когда привитых в обществе — более 60-70%), она защищает тех, кому противопоказаны прививки в силу тех или иных причин. Так как вакцина снижает риск заражения, люди, которым нельзя делать прививку от гриппа, находясь в обществе привитых, рискуют меньше (рис. 1).
 Рисунок 1. Преимущества вакцинации против гриппа. Статистика в США. Источник: СDC
Рисунок 1. Преимущества вакцинации против гриппа. Статистика в США. Источник: СDC
Противопоказания
Вакцины против гриппа легко переносятся. В основе большинства препаратов лежат либо части разрушенных вирусов гриппа А и В, либо их отдельные белки-антигены, способные вызывать иммунный ответ. Так кому же нельзя вводить противогриппозные вакцины? Противопоказания к вакцинации могут быть абсолютными (постоянными), временными (относительными), а также возрастными.
Абсолютные противопоказания
Среди тех, кому нельзя ставить прививку против гриппа:
- люди с аллергией на яичный белок (при производстве многих противогриппозных вакцин используют куриные эмбрионы);
- люди с выраженнымиреакциями и поствакцинальными осложнениями после введения предыдущих доз вакцины. Это достаточно редкое явление, однако при наличии негативных реакций на первую дозу вакцины в дальнейшем этот препарат использовать не рекомендуют.
Сильной реакцией на введение вакцины считается температура выше 40℃, а также отек или покраснение (гиперемия) в месте инъекции больше 8 см в диаметре. А поствакцинальные осложнения — это, например, сильнейшая аллергическая реакция (анафилактический шок).
Временные причины для отвода
Временные (относительные) противопоказания — это обострения хронических заболеваний или наличие каких-либо острых инфекций. Так как при вакцинации в организм человека вводят вирусные антигены, воздействующие на иммунную систему, врачи не допускают в прививочный кабинет людей, чей иммунитет уже сражается с другим патогеном.
Как только человек выздоравливает или у него проходит обострение хронического заболевания, можно вводить вакцину (как минимум, через 2–4 недели после выздоровления). Если у больного была нетяжелая форма ОРВИ или острого кишечного заболевания, в прививочный кабинет отправляют сразу после стабилизации температуры.
Временно противопоказаны прививки также детям до шести месяцев и беременным женщинам в первом триместре. Дети после шести месяцев и беременные во втором и третьем триместрах должны прививаться обязательно. Они входят в группу риска, так как подвержены наиболее тяжелому протеканию инфекции. Дети уязвимы перед вирусом гриппа даже больше, чем взрослые. У взрослого в отличие от ребенка может сработать антигенный импринтинг: если человек уже болел вирусом гриппа, его организм может использовать уже имеющуюся иммунную память в ответ на атаку вируса и активировать защиту.
Важно! В случае с живой вакциной против гриппа беременность является абсолютным противопоказанием к проведению вакцинации, независимо от срока. ВОЗ также не рекомендует вводить беременным живые противогриппозные вакцины. Лучшим решением будет инактивированная вакцина или сплит-вакцина. Они не содержат мертиолят (соединение на основе ртути, используемое как консервант в некоторых вакцинах) и подтвердили свою безопасность.
Возрастные ограничения
Младенцев вакцинируют против гриппа, начиная с возраста 6 месяцев, так как иммунитет матери действует примерно до полугода с рождения малыша. Пока организм ребенка защищен материнскими антителами, эффект вводимой вакцины значительно ниже, вводить ее не рекомендуется.
Факт!
Детям от 6 месяцев и до 2 лет (до 9 лет в случае введения им вакцины впервые) рекомендованы 2 дозы противогриппозной вакцины с интервалом 4 недели, так как вторая доза увеличивает для них эффективность иммунизации.
Предела верхней возрастной границы для вакцинации против гриппа не существует. Исключения составляют случаи, когда производитель вакцины в инструкции указывает предельный возраст. В любом случае, перед вакцинацией следует проконсультироваться с лечащим врачом.
Важно! Существует также список ложных причин отводов от прививок. К ним относят: астму, дисбактериоз, состояние анемии, поствакцинальные осложнения в семье и другие. Позиция Минздрава России в этом отношении достаточно жесткая: следование таким противопоказаниям свидетельствует о некомпетентности врача.
Возможные побочные явления и осложнения
Как и у любого медицинского препарата, у вакцин против гриппа есть побочные эффекты. Их разделяют на серьезные и несерьезные.
Несерьезные реакции после вакцинации незначительны и считаются нормальными. Так, температура тела после иммунизации может повыситься, но не более чем на 0,5℃, горло — покраснеть. В месте инъекции может возникнуть отек (не более 8 см в диаметре). Человеку может показаться, что он начинает заболевать. Могут болеть мышцы или голова, аппетит — снизиться. Такие побочные поствакцинальные реакции наступают либо немедленно в кабинете при введении вакцины, либо в течение первых трех дней и обычно не требуют особого внимания.
Живая гриппозная вакцина может вызывать еще и симптомы ОРВИ: кашель, боль в горле, насморк, заложенность носа, общее недомогание и потерю аппетита. Они могут держаться до 6 дней после вакцинации. Но живые вакцины сейчас используют редко. Предпочтение врачи отдают инактивированным вакцинам, которые переносятся легче и быстрее.
Самое серьезное последствие ― это, конечно же, анафилактический шок. Он требует немедленных реанимационных действий.
Это состояние может начаться сразу после начала введения вакцины вплоть до нескольких минут после ее введения и имеет яркие признаки (рис. 2):
- бледность, холодный пот;
- затрудненность дыхания, отек горла;
- вялость, потеря сознания, в редких случаях – судороги;
- отек, покраснение, сыпь на коже.
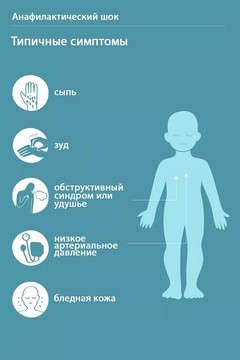 Рисунок 2. Признаки анафилактического шока. Источник: Verywell
Рисунок 2. Признаки анафилактического шока. Источник: Verywell
Аллергическая реакция на противогриппозные вакцины может быть связана с аллергией на белок яйца, если препарат получен на основе вирусов, выращенных на куриных эмбрионах, хотя в последние годы в ряде исследований была показана безопасность этих вакцин даже для аллергиков (вирусные белки для них проходят тщательную очистку). Не стоит бояться вакцин из-за возможности развития сильной аллергической реакции. Практически любой продукт потенциально может вызвать анафилактический шок у человека с предрасположенностью. Узнать причину и спрогнозировать его начало очень трудно, если только пациент не знает, на что конкретно у него аллергия. В противном случае возникновение аллергии невозможно предсказать заранее. К счастью, аллергия и анафилактический шок в ответ на вакцины — это очень редкое явление. Гораздо чаще люди сталкиваются с аллергией на обычный аспирин, антибиотики (особенно на пенициллин) или анестетик, который использует стоматолог.
В медицинском сообществе вакцинацию против гриппа иногда связывают с возникновением синдрома Гийена-Барре. Это состояние, когда иммунная система уничтожает собственные нервы. Оно сопровождается слабостью, потерей чувствительности, слабыми параличами рук, ног и мышц лица. Но доказана связь этого синдрома только с живой гриппозной вакциной против вируса H1N1 (вирус гриппа А). Но, опять же, подобные препараты, содержащие живые ослабленные вирусы гриппа, сегодня используют редко. Для других вакцин достоверных подтверждений нет.
Что вызывает синдром Гийена-Барре
По данным ВОЗ, причиной возникновения синдрома Гийена-Барре может быть любая инфекция — бактериальная или вирусная. Он может развиться также после вакцинации или хирургического вмешательства.
Очень важно правильно использовать вакцины, хранить и перевозить их при пониженных температурах. Нарушение правил хранения и транспортировки может привести к порче вакцины, а ее введение — к нежелательным реакциям. Эффективность испорченных вакцин может быть значительно снижена или сведена к нулю. Среди других ошибок, которые могут значительно повлиять на эффективность вакцинации:
- нарушение антисептических правил,
- неправильные доза и место введения,
- использование вакцины с истекшим сроком годности.
В крупных кампаниях по иммунизации они неизбежны, но сводятся к минимуму путем тщательного контроля качества всех этапов вакцинации.
Факт!
Взрослым прививки от гриппа делают в плечо, а живые вакцины вводят в нос в виде спрея. Детям врачи ставят прививку в бедро. Дело в том, что при реакции на вакцину врачу легче наложить жгут именно на бедро ребенка.
Наконец, человек может сам спровоцировать поствакцинальную реакцию. Он может забыть о своем хроническом заболевании или наличии аллергии и не сообщить о них доктору перед прививкой. В этом случае ответственность за последствия для здоровья ложится на пациента. У реакций на вакцину могут быть и психосоматические причины. Иногда человек настолько боится либо самой процедуры вакцинации, либо негативных последствий после ее проведения, что его самочувствие начинает ухудшаться. Такая эмоциональная реакция может включать обмороки, головокружение, рвоту.
Как действовать до и после вакцинации
Существует много мифов о том, как нужно готовиться к вакцинации. На самом же деле нужно всегда исходить из самочувствия. Если человек заболел или плохо себя чувствует, следует на время отказаться от прививки. В России вакцинация – дело добровольное.
Здоровому человеку никакая предварительная подготовка, включая сдачу анализов, не нужна. До вакцинации не нужно также пить антигистаминные препараты или избегать обычных физических нагрузок.
Сразу после процедуры обязательно следует подождать у прививочного кабинета около получаса. Это нужно, чтобы врачи смогли быстро оказать необходимую помощь, если возникнет аллергическая реакция. После прививки нежелательны значительные нагрузки на организм. На пару дней лучше отложить тренировки в спортзале, походы в баню или на пляж. Желательно освободить вечер после вакцинации из-за возможного недомогания. Тогда перенести возможные нежелательные поствакцинальные эффекты будет проще.
Я хочу привиться: инструкция
Так как рост заболеваемости гриппом в России начинается осенью, прививаться против этой инфекции лучше в начале сентября. Однако получить вакцину можно и позднее, даже зимой. Если у вас нет обострений хронических заболеваний или острой инфекции, смело отправляйтесь в поликлинику.
- Бесплатно привиться против гриппа можно в любой поликлинике. Возьмите с собой паспорт и полис ОМС.
- Обратитесь к врачу-терапевту. Он осмотрит вас и направит в прививочный кабинет. Обязательно сообщите врачу о наличии у вас аллергий, в частности — аллергии на белок куриного яйца. Узнайте, какой вакциной вас будут прививать.
- В прививочном кабинете врач должен при вас открыть вакцинный препарат и по запросу показать вам упаковку.
- После прививки проведите в медучреждении 30 минут на случай возникновения сильных реакций.
- Соблюдайте все рекомендации врача. В течение 3 дней после вакцинации откажитесь от физических нагрузок, походов в бассейн, в сауну. При наличии повышенной температуры можно принять жаропонижающее средство.
Если вы хотите получить зарубежную вакцину против гриппа, вы можете обратиться в любую коммерческую клинику и узнать, какие препараты доступны в этом году.
Заключение
Вакцинация против гриппа имеет множество плюсов: она значительно снижает риск заболевания и тяжелых осложнений после гриппа. Вакцинация показана всем: взрослым и детям, беременным и людям с хроническими болезнями: раковым больным, ВИЧ и СПИД инфицированным, людям с диабетом, астмой и заболеваниями легких и сердца.
Прививаться от гриппа нельзя только двум категориям людей: тем, у кого аллергия на яичный белок (это относится только к препаратам, полученным с использованием куриных эмбрионов), и тем, у кого были сильные реакции и осложнения после введения этой же вакцины в первый раз (температура выше 40℃, отек и покраснение более 8 см, анафилактический шок и другие).
Побочные реакции после прививки от гриппа — это незначительное повышение температуры (на 0,5℃), красное горло, боль в мышцах, потеря аппетита, головная боль. Эти эффекты абсолютно нормальны и проходят в течение пары дней после прививки. Тяжелыми, но очень редкими последствиями вакцинации являются анафилактический шок, который наступает моментально, а также синдром Гийена-Барре (слабый паралич, потеря чувствительности), который связывают лишь с живой гриппозной вакцины против вируса гриппа А.
Источник
