Противопоказания для стимуляции овуляции при

/О беременности/Планирование беременности. ЭКО/Проблемы с зачатием

- Овуляция и ее отсутствие
- Обследование перед стимуляцией овуляции
- Подбор схемы стимуляции овуляции
- Сколько раз можно стимулировать овуляцию
- Как долго длится стимуляция яичников
- Осложнения процедуры стимуляции овуляции
- Эффективность стимуляции овуляции
Непременное условие для наступления беременности – овуляция. Не так давно отсутствие овуляции (ановуляторный цикл) значило только одно: бесплодие. Сегодня медики успешно стимулируют овуляцию, подбор схемы происходит индивидуально, с учетом анамнеза и физиологических особенностей каждой женщины. Однако есть и общие этапы: давайте разберемся, когда врач может прибегнуть стимуляцию овуляции, какие обследования нужно пройти до этого, и какова эффективность этой процедуры.
Овуляция и ее отсутствие
Раз в месяц несколько яйцеклеток из огромного резерва в яичниках женщины «просыпаются» под действием гормонов и начинают расти. Это старт менструального цикла (обычно он совпадает с первым днем менструального кровотечения). Через неделю-полторы среди них выделяется доминантный фолликул, иногда два или три, размер которого больше, чем у остальных и достигает 15–20 мм. Через несколько дней яйцеклетка полностью созревает, и тогда оболочка фолликула разрывается. Это высвобождение полностью созревшей яйцеклетки и называется овуляцией.
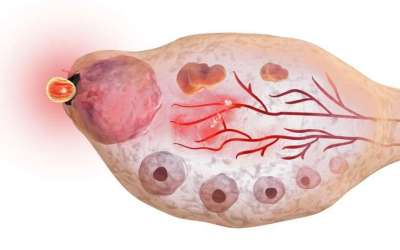 Далее яйцеклетка попадает в брюшную полость и сразу – в маточную трубу, где на протяжении суток ожидает судьбоносной встречи со сперматозоидом. Если ее не происходит – не случается и оплодотворения, яйцеклетка погибает и матка отторгает внешний слой эндометрия. Начинается менструация, цикл повторяется с начала.
Далее яйцеклетка попадает в брюшную полость и сразу – в маточную трубу, где на протяжении суток ожидает судьбоносной встречи со сперматозоидом. Если ее не происходит – не случается и оплодотворения, яйцеклетка погибает и матка отторгает внешний слой эндометрия. Начинается менструация, цикл повторяется с начала.
” Овуляция не обязательно происходит в каждом менструальном цикле; так, организм может «отменить» потенциальное оплодотворение, если в течение месяца женщина испытывала серьезные физические или психологические нагрузки, а также перенесла серьезное заболевание.
Однако если овуляции не происходят на протяжении полугода, то можно предположить наличие ановуляторного цикла.
Выходом из этой ситуации (и, соответственно, решением проблемы бесплодия) может стать стимуляция овуляции. Ее суть – выяснить причину, которая не позволяет яйцеклетке созреть и дойти до стадии овуляции, и воздействовать на яичники определенными лекарственными препаратами, которые вместо гормонов «подтолкнут» яйцеклетку к росту.
Ановуляторное бесплодие может быть вызвано:
гормональной дисфункцией;
поликистозом яичников;
избыточной или, напротив, недостаточной массой тела женщины.
Если бесплодие обусловлено этими факторами, врач может предложить стимуляцию овуляции. Также овуляцию стимулируют, если проводится подготовка к экстракорпоральному оплодотворению (для отбора нужно как можно больше одновременно вызревших яйцеклеток), а также при бесплодии, причины которого не удалось выяснить.
Обследование перед стимуляцией овуляции
Перед тем как приступить к стимуляции овуляции врач в обязательном порядке проведет ряд исследований, поскольку существует целый ряд противопоказаний для этой процедуры.
В их числе:
воспаления органов малого таза, в первую очередь – яичников;
нарушение проходимости маточных труб (если стимуляция овуляции проводится не с целью забора яйцеклеток для экстракорпорального оплодотворения);
серьезные гормональные нарушения, которые могут усугубиться из-за медикаментозной стимуляции овуляции.
Относительное противопоказание – невысокий овариальный резерв, то есть малое количество яйцеклеток, которые в принципе могут вызреть до стадии овуляции. Обычно к группам риска относят женщин после 35 лет и тех, кто перенес хирургическое вмешательство на яичниках, – в этом случае активное вмешательство может преждевременно истощить яичники и, по сути, приблизить менопаузу.
Перед тем, как врач примет решение о стимуляции, будущей маме придется пройти следующие медицинские обследования:
УЗИ органов малого таза и молочных желез;
исследование проходимости маточных (фаллопиевых) труб (либо лапароскопия, либо рентгеноскопии с контрастным веществом);
фолликулометрия (т.е. ультразвуковое исследование роста фолликулов на протяжении одного менструального цикла).
анализ крови для определения уровня: женских половых гормонов (эстроген, прогестерон), лютеинизирующего и фолликулостимулирующего гормонов, гормонов щитовидной железы, пролактина и тестостерона.
В результате врач сможет с высокой степень вероятности определить, связано ли бесплодие с отсутствием овуляции (и почему она отсутствует), или вызвано какими-то другими причинами (и стимулировать овуляцию бесполезно и даже вредно).
Если требуется именно стимуляция овуляции, то до ее начала нужно пройти те же процедуры и анализы, что и при подготовке к беременности, ведь стимуляция должна привести именно к этому приятному результату.
В их числе:
осмотр терапевта, который определит, нет ли противопоказания для беременности на данный момент (из-за заболеваний, не связанных с репродуктивной системой);
ЭКГ;
анализ крови на антитела к ВИЧ и RW;
посевы на наличие кандидоза, трихомониаза, микоплазмоза, уреаплазмоза и гарднереллы (или ПЦР-анализ для определения последних).
определение антител к краснухе, токсоплазмозу, хламидии, цитомегаловирусу (TORCH-комплекс).
Подбор схемы стимуляции овуляции
Важно! Подбор схемы стимуляции может осуществлять только врач; прием гормональных препаратов возможен только при непосредственном контроле врача!
Для стимуляции овуляции применяется множество средств, но все их по принципу действия можно разделить на четыре группы:
угнетающие производство эстрогена (уровень фолликулостимулирующего гормона, ФСГ, при этом приближается к норма), например, «Дюфастон», «Клостилбегит»;
непосредственно повышающие уровень фолликулостимулирующего гормона, например, «Пурегон»;
содержащие фолликулостимулирующий и лютеинизирующий (ЛГ) гормоны, например, «Пергонал», «Менопур»;
средства, стимулирующие разрыв оболочки фолликула, например, «Прегнил».
Врач не обязательно будет использовать средства из одной группы; возможно, в вашем случае будет лучше скомбинировать несколько средств. Специалист примет решение, исходя из вашего гормонального фона, общего состояния здоровья и успешности предыдущих стимуляций, если вы пробуете забеременеть таким образом не в первый раз.
Сколько раз можно стимулировать овуляцию
” Важно! Стимуляция овуляции – это истощающая яичники процедура, поэтому нельзя повторять эту процедуру бесконечно. Среди специалистов есть правило: гиперстимуляция яичников проводится не более 5-6 раз.
Как долго длится стимуляция яичников
В зависимости от выбранной схемы лечения длительность приема препаратов может разниться от 8–10 дней (ультракороткий протокол) до нескольких месяцев (если потребуется, к примеру, лечение эндометриоза). В целом различают протоколы:
ультракороткий – стимуляция длится 8-10 дней;
короткий – стимуляция длится от 10 до 17 дней;
Короткие протоколы проводятся в рамках естественного менструального цикла женщины. При этом одновременно подавляется выработка ЛГ и увеличивается содержание ФСГ. Основная проблема – избежать спонтанной овуляции.
- длинный – стимуляция длится 3-4 недели;
Длинный протокол предусматривает последовательное применение препаратов; сперва подавляющие выработку ЛГ гормона, затем, при максимальном снижении уровня лютеинизирующего гормона, – препараты стимулирующие рост фолликулов в яичниках.
- супердлинный – несколько месяцев.
Осложнения процедуры стимуляции овуляции
Прием гормональных препаратов может сопровождаться неприятными ощущениями: субъективным ощущением «приливов» – когда внезапно становится жарко, краснеет лицо и усиливается потоотделение; головной болью, бессонницей, небольшими болями в пояснице или в животе.
” Так же некоторые медикаменты могут влиять на настроение – порой будущие мамы жалуются на чувство необоснованной тревоги и повышенную слезливость.
Как правило, однократная стимуляция овуляции не оказывает серьезного влияния на здоровье, однако если проводится несколько процедур, особенно с небольшими перерывами, то риск осложнений значительно возрастает.
В первую очередь это уже упоминавшееся истощение яичников, а также:
возникновение кисты яичника (возможно и такое серьезное осложнение, как разрыв кисты яичника);
набор лишнего веса;
проблемы желудочно-кишечного тракта: тошнота, рвота, затяжная диарея;
асцит (скопление жидкости в брюшной полости).
Наконец, после столь активного вмешательства гормональный фон может достаточно долго приходить к исходному состоянию.
Эффективность стимуляции овуляции
 Успешность стимуляции овуляции зависит от множества факторов – от состояния здоровья женщины до опыта специалиста, подбирающего протокол стимуляции. Однако статистически в трех из четырех случаев стимуляция овуляции все же «срабатывает», то есть происходит созревание как минимум одной яйцеклетки.
Успешность стимуляции овуляции зависит от множества факторов – от состояния здоровья женщины до опыта специалиста, подбирающего протокол стимуляции. Однако статистически в трех из четырех случаев стимуляция овуляции все же «срабатывает», то есть происходит созревание как минимум одной яйцеклетки.
” Только у 15 женщин из ста после стимуляции овуляции наступает естественная беременность, что говорит о возможном наличии других репродуктивных проблем, которые не удается выявить при медицинском обследовании.
Учитывая то, что стимуляция – вовсе не безобидная процедура, сразу обсудите со своим лечащим врачом перспективы участия в программе экстракорпорального оплодотворения.
Если же вы все-таки попали в 15% счастливиц, кому стимуляция овуляции сразу же помогла забеременеть, спешим вас обрадовать: здоровье малыша, зачатого после стимуляции, совершенно никак не отличается от здоровья ребенка, чье зачатие произошло без медицинского вмешательства!
4.06.2018
Подготовила Алена Новикова
Господи,дай девочкам деток без уколов и таблеток..у меня доча тоже никак не может..32 года,,хоть бы внуков увидеть..
Не делайте лучше стимуляции, а разбирайтесь с психологической проблемой “бесплодия”. Что я только не делала, ничего не получалось пока не разобралась с психологическими причинами и кармой (помогать беременным и молодым мамочкам и искренне радоваться за них, а не завидовать что все вокруг, кроме тебя, беременны).
У меня поликистоз, первую беременность стимулировали клостилбегитом с 5 по 10 день цикла. А Дюфастон, чтоб оплодотворения яйцеклетка не вышла, принимают в конце цикла, дни не помню.
Насколько помню, дюфастон и клостилбегит это несколько разные препараты. Дюфастон принимают во второй половине цикла, когда овуляция уже должна произойти. У меня было 7 стимуляций клостилбегитом и 2 гоналом
Источник

Как проходит процесс стимуляции овуляции?
Большое количество патологий – хромосомных, эндокринологических, гинекологических и других – сопровождается отсутствием овуляции. В результате женщина, которая в остальном может быть полностью здоровой, оказывается неспособной забеременеть. Решить проблему помогает стимуляция овуляции, которая заключается во введении определенного гормонального препарата, дозу и способ введения которого осуществляет врач.
Суть метода
Стимуляция овуляции – метод, применяемый для лечения женского бесплодия, вызванной нарушением овуляции. Основан он на воздействии на яичники женщины аналогами тех гормонов, которые в норме вырабатываются в женском организме. Могут использоваться также их антагонисты. Эффективность метода стимуляции – 60-75%.
Цель применения гормонов – искусственное стимулирование созревания яйцеклеток, если выяснено, что они формируются в яичниках, структура их не нарушена, только они не до конца созревают. При нарушенном строении развивающейся яйцеклетки стимуляцию не применяют.
Тот факт, насколько метод будет эффективен в том или ином случае, будет зависеть от:
- причины отсутствия овуляции;
- возраста женщины;
- вида препарата;
- наличия других факторов у нее или супруга, поддерживающих бесплодие.
Показания к проведению процедуры
Стимуляция овуляции проводится в таких случаях:
- Гормональная дисфункция, которую невозможно вылечить другим путем.
- Неспособность забеременеть в течение года регулярной половой жизни, при отсутствии выявленной патологии у женщины и мужчины.
- В качестве подготовки к методам искусственного оплодотворения – ЭКО и ИКСИ.
- Низкий или, наоборот, высокий индекс массы тела женщины.
- Поликистозные яичники.
Подготовка к стимуляции
Перед назначением препаратов оба супруга должны быть тщательно обследованы. Они сдают кровь на определение:
- антител к ВИЧ;
- антигенов бледной трепонемы (RW);
- маркеры гепатитов B и C;
- посевы из половых путей с целью обнаружения: трихомоноза, кандидоза (молочницы), ПЦР-исследование мазков на предмет генома микоплазмы, гарднереллы, уреаплазмы.
Отдельно женщина проходит:
- мазки из цервикального канала и влагалища на степень чистоты и атипичные клетки;
- УЗИ малого таза;
- УЗИ молочных желез;
- определение антител к TORCH-комплексу микробов (краснухе, токсоплазмозу, цитомегаловирусу, хламидии);
- осмотр терапевта, ЭКГ и другие анализы на предмет наличия общих заболеваний, которые могут быть противопоказанием к вынашиванию беременности;
- определение проходимости маточных труб с помощью одного из таких методов: лапароскопия, рентгенологическое исследование матки и труб с контрастом, УЗИ с контрастом;
- несколько раз определяется уровень в крови женских половых гормонов, пролактина, гормонов щитовидной железы, тестостерона; при изменении их уровня проводится коррекция;
- проводится фолликулометрия, которая для начала стимуляции овуляции должна показывать один из таких результатов:
- нет развития фолликулов в яичниках;
- фолликул развивается, останавливаясь в росте, не достигающем нужных размеров, овуляции нет;
- развивается доминантный фолликул, останавливается, не достигая необходимой величины, овуляции нет;
- доминантный фолликул дорастает до нужных размеров, но не разрывается, то есть овуляции не происходит.
Мужчина перед стимуляцией овуляции сдает на анализ сперму, полученную после отсутствия коитуса в течение 3-5 дней.
Оценка овариального резерва
После того, как оба супруга обследованы, и врачом сделан вывод о том, что препятствовать зачатию ничего не должно, и они не страдают такими заболеваниями, при которых есть шанс рождения больного ребенка, определяется овариальный резерв. Этим термином обозначается расчетный ответ яичников женщины в ответ на стимуляцию овуляции: вызовет ли процедура созревание нескольких яйцеклеток, или нет. С помощью оценки овариального резерва определяется:
- имеет ли смысл сама стимуляция овуляции;
- какой должна быть интенсивность процедуры;
- производится выбор оптимального протокола стимуляции;
- подбираются препараты и их дозы для данной женщины.
Особенно важен данный тест для женщин старше 35 лет и тех, кто страдает бесплодием невыясненной этиологии.
Как тестируется овариальный резерв
Врач выбирает один из следующих методов определения этого показателя:
- На 2-3 день цикла в крови определяется уровень таких гормонов: фолликулостимулирующего (ФСГ), лютеинизирующего (ЛГ), эстрадиола. Повышение их концентрации выше нормальной в этот период говорит о том, что ответ на стимуляцию будет бедным.
- После определения ФСГ на 3 день цикла, с 5 по 9 дни женщине назначается «Клостилбегит» в дозе 100 мг в сутки. На 10 день снова сдается кровь на уровень ФСГ: его значительное повышение говорит о том, что яичники не готовы к стимуляции.
- Тест со стимуляцией препаратами, действующими так же, как и вещество, вырабатывающийся в гипоталамусе – гонадотропин-рилизинг-гормон (ГнРГ). При этом у женщины определяют уровень эстрадиола в крови, затем она получает инъекцию с тест-дозой этого препарата, после чего вновь определяется этот же гормональный метаболит. О том, что прогнозируется хороший ответ на стимуляцию, свидетельствует повышение концентрации эстрадиола.

Методика проведения
Методика проведения процедуры
Сама стимуляция овуляции заключается в приеме гормональных препаратов, которые подбираются индивидуально и назначаются по специальной схеме (она называется протоколом). Госпитализация пациентки обычно не проводится. Контроль эффективности процедуры осуществляется по данным ультразвуковой фолликулометрии.
Препараты для стимуляции
Существует несколько основных групп гормональных препаратов, с помощью которых проводится стимуляция овуляции.
Кломифен (клостилбегит, кломид)
Это препарат, действием которого является стимуляция выработки гонадотропных гормонов. Он специфически связывается с рецепторами гипоталамуса и гипофиза, запуская синтез половых гормонов в этих железах; в больших дозах тормозит их секрецию. Имеет антиэстрогенное действие; не стимулирует выработку мужских половых гормонов и прогестагенов. Может применяться при дисфункциональных маточных кровотечениях.
Его нельзя назначать более 5-6 раз за всю жизнь, так как он приводит к преждевременному истощению яичников, то есть ранней менопаузе. Не применяется «Кломифен» также при проблемах роста эндометрия. Противопоказан препарат при воспалительных процессах репродуктивных женских органов, при почечной и печеночной недостаточности, недостаточности гипофиза. Нельзя также его применять в том случае, когда недостаточность яичников сопровождается повышенной секрецией пролактина.
Назначается «Кломифена цитрат» обычно с 5 по 9 дни цикла. Его доза зависит от того, какое строение яичников врач увидел на УЗИ:
- при поликистозных или мультикистозных яичниках суточной дозой является 50 мг;
- при нормальном строении можно применять 50-100 мг в сутки;
- если УЗИ описывает яичники как «истощенные», вначале нужна стимуляция эстрогенами, затем применяют «Кломифен» по 100 мг/сут.
«Клостилбегит» не назначается сам по себе. Его применение входит в такой протокол:
- вышеуказанная доза применяется до того момента, пока по данным УЗИ фолликул не достигнет размера 18-25 мм;
- прекращают введение «Кломифена», вводят хорионический гонадотропин в виде инъекции, что должно вызвать выход яйцеклетки;
- всю вторую фазу цикла женщина принимает препараты прогестерона («Прожестожель»; «Утрожестан»);
- с 5 по 21 день назначаются препараты эстрогена («Дивигель», «Эстрожель», «Прогинова»).
Менопаузный гонадотропин
Это гормон, вырабатываемый гипофизом. Получен он из мочи женщин в периоде менопаузы; содержит ФСГ и ЛГ приблизительно в равных количествах. Его задача – регуляция смен фаз цикла у небеременной женщины. Он стимулирует рост и развитие фолликулов, увеличивает уровень в крови эстрогенов. Под его действием происходит пролиферация эндометрия. Для стимуляции выхода яйцеклетки за 1-2 суток до окончания введения «Менопура» («Пергонала», «Хумегона») применяется препарат хорионического гонадотропина.
Об эффективности применения препарата судят на основании УЗИ яичников, а также уровня эстрогенов в крови. Доза подбирается индивидуально: начинают с 75 мг/сут, постепенно увеличивая ее, пока уровень эстрогенов в крови не возрастет или не начнет созревать фолликул. После этого дозу оставляют без изменения.
Препарат «Менопур» применяется:
- в том случае, если стимуляция «Клостилбегитом» неэффективна;
- если овуляции нет по причине гипоталамо-гипофизарных нарушений;
- если овуляция стимулируется в комплексе вспомогательных репродуктивных технологий.
Противопоказан препарат при:
- аномалиях развития репродуктивных органов;
- неясных кровотечениях из матки;
- опухолевых заболеваниях репродуктивной системы;
- опухолях гипофиза или гипоталамуса;
- опухоли, вырабатывающие мужские половые гормоны;
- гиперчувствительности к препарату.
Рекомбинантный фолликулостимулирующий гормон
Это синтезированный с помощью генноинженерных технологий гормон, аналогичный по действию естественному ФСГ. Коммерческие названия – «Гонал-Ф», «Пурегон».
Эффективен препарат для тех женщин, которые имеют подавленную секрецию собственных гонадотропных гормонов, обладает более мощным, по сравнению с мочевыми гонадотропинами, действием. Применяется он:
- при синдроме поликистозных яичников, когда терапия «Кломифеном» не была эффективной;
- если в крови значительно снижены ФСГ и ЛГ;
- в качестве гиперстимуляции при вспомогательных репродуктивных технологиях.
Противопоказания к «Гоналу» такие же, как и к «Менопуру».
Хорионический гонадотропин
Это аналог «гормона беременности», вырабатываемого только в этот период. Он необходим для дозревания яйцеклеток, обеспечения адекватной овуляции. Применяется в схеме с «Менопуром», «Гоналом» или «Кломифеном».
Если «Хорагон» («Прегнил», «Профази») применяется совместно с «Менопуром» или «Кломифеном», может развиться побочный эффект данного препарата – синдром гиперстимуляции яичников. Возможен даже их разрыв.
Агонисты гонадотропин-рилизинг фактора
Действие данных препаратов направлено на подавление резкого повышения уровня лютеинизирующего гормона, что в норме вызывает овуляцию. В результате фолликулы лучше созревают. Препараты «Диферелин», «Лейпрорелин», «Бусерелин» применяются в программе ЭКО, совместно с одним из вышеуказанных препаратов.
Используются эти препараты как в виде ультракоротких курсов, так и длительно. В начале лечения уровень лютеинизирующего гормона кратковременно повышается, возникает недостаток эстрогенов.
Прием агонистов Гн-РГ вызывает большое количество побочных эффектов:
- сухость во влагалище;
- потливость;
- головная боль;
- перепады настроения, в особенности депрессия;
- приливы.
Антагонисты гонадотропин-рилизинг горомона
Они немедленно подавляют выработку гипофизом и гипоталамусом половых гормонов, (особенно ЛГ) без всякого первоначального их повышения. Стимуляция овуляции в случае применения этих гормонов менее длительна: применяется или однократное, или трехкратное их введение.
Эти препараты в сочетании с «Гоналом-Ф» позволяют фолликулам увеличиваться быстрее, чем в других ситуациях; при этом доза «Гонала» может быть уменьшена. Кроме того, стимулируется меньшее количество фолликулов, а получаемые эмбрионы обладают повышенным качеством. Препараты используются в программах ЭКО.
Как проводится стимуляция
Стимуляция овуляции проводится по одному из разработанных протоколов, то есть по регламентированной методике, которая описывает дозу, метод и длительность введения каждого из включенных в стандарт препаратов. Протокол стимуляции подбирается с учетом:
- результатов оценки резерва яичников;
- веса женщины;
- результатов предыдущих процедур, стимулирующих овуляцию.

Противопоказания к стимуляции овуляции
Общие противопоказания к стимуляции
Не проводится стимуляция овуляции при:
- патологических процессах, которые будут препятствовать зачатию и/или нормальному протеканию беременности: опухолевые заболевания женских репродуктивных органов, обширный спаечный процесс в маточных трубах;
- отсутствии эффекта при процедуре стимуляции, проводимой до этого 6 и более раз.
Относительным противопоказанием является возраст старше 35 лет. Это обусловлено тем, что в этом случае значительно повышаются шансы рождения больного ребенка.
Возможные осложнения стимуляции
Почти все препараты для стимуляции овуляции могут привести к развитию синдрома гиперстимулированных яичников, который начинает проявляться после введения препаратов хорионического гонадотропина. Это проявляется:
- появлением больших кист яичников;
- накоплением жидкости в брюшной, плевральной полостях;
- снижением артериального давления;
- снижением уровня суточной мочи;
- закупоркой кровеносных сосудов.
Побочным эффектом стимуляции овуляции также могут стать аллергические реакции и многоплодная беременность.
Таким образом, для стимуляции овуляции применяются один из базовых препаратов («Менопур», «Гонал» или «Клостилбегит»), выбор осуществляется врачом на основании гормонального фона женщины, возраста, овариального резерва. Дополнительно назначаются агонисты или антагонисты гонадотропин-рилизинг (вторые считаются более эффективными). Дополнительно могут применять лекарства, содержащие прогестерон или эстроген. Через несколько дней после применения этих препаратов однократно вводится хорионический гонадотропин, после чего проводится или ЭКО, или женщине рекомендуют начинать половые акты.
Источник

