Противопоказания для выполнения люмбальной пункции
Источник
Противопоказания к люмбальной пункции. Осложнения люмбальной пункции.
Люмбальная пункция противопоказана, если у пациента повышено внутричерепное давление, за исключением идиопатической внутричерепной гипертензии, из-за реальной опасности дислокационных нарушений и смерти.
Люмбальная пункция противопоказана при нагноении кожи над спинномозговым каналом или расположенных глубже тканей из-за опасности возникновения гнойного менингита.
Выполнение люмбальной пункции опасно на фоне антикоагулянтной терапии или при геморрагическом диатезе. Кроме того, повторно вводить гепарин можно как минимум через 2 часа после ЛП. В целом, ЛП представляет опасность, если количество тромбоцитов в крови менее 50 000, в особенности если тромбоцитов меньше 20 000.
Люмбальную пункцию не следует выполнять при подозрении на объемное образование спинного мозга, за исключением тех случаев, когда манипуляция проводится в ходе миелографии и при необходимости может быть проведено нейрохирургическое вмешательство. После ЛП может развиться выраженное нарушение функций спинного мозга или «конского хвоста». IV. Осложнения люмбальной пункции
У пациентов с повышенным внутричерепным давлением вследствие объемного образования головного мозга при выполнении ЛП могут развиться дислокационные нарушения и наступить смерть. ЛП противопоказана, если имеется подозрение на наличие у пациента объемного внутричерепного образования.
Головная боль вследствие понижения давления после люмбальной пункции может наблюдаться не более чем у 10 % пациентов («спинальная головная боль»). Это тип головной боли возникает только в вертикальном положении, причем переход в горизонтальное положение приносит облегчение. Головная боль обычно проходит без какого-либо лечения, но для облегчения состояния может потребоваться эпидуральная «заплата» из аутологичной крови. Чаще всего головная боль после люмбальной пункции возникает у молодых женщин со сниженной массой тела. Частота возникновения головной боли после ЛП не зависит от величины давления ЦСЖ при ее истечении, ее клеточного состава и содержания белка, от положения пациента во время ЛП, продолжительности нахождения в лежачем положении после ЛП, а также от количества удаленной во время пункции ЦСЖ.
Диплопия, возникающая иногда вследствие одно-или двустороннего паралича VI черепного нерва, наблюдается нечасто и обычно со временем проходит без лечения.
В отдельных случаях может возникнуть асептический менингит, характеризующийся болью в заднешейных отделах, головной болью и шейной ригидностью. Патология обычно проходит без лечения.
Могут наблюдаться спинальные эпидуральные, субдуральные и субарахноидальные гематомы, особенно у пациентов, принимающих антикоагулянты или страдающих геморрагическими диатезами. Подобные гематомы обычно спонтанно рассасываются и могут вызвать локальную боль и раздражение мозговых оболочек. Однако иногда вследствие эпидуральной гематомы может возникнуть вялая и потенциально необратимая параплегия, требующая срочного хирургического вмешательства.

Общие комментарии к интерпретации результатов люмбальной пункции
Нормальное давление ЦСЖ — 70—80 мм водного столба в положении пациента лежа на боку. Значительным увеличением давления считается его уровень более 200 мм водного столба. У тучных пациентов с возможной идиопатической внутричерепной гипертензией для подтверждения диагноза давление должно быть выше, чем 250 мм водного столба.
Нормальный уровень глюкозы в ЦСЖ составляет примерно 2/3 уровня глюкозы в сыворотке крови, который должен быть определен во время проведения ЛП. Гипогликоррахия (пониженный уровень глюкозы в ЦСЖ) с небольшим количеством лейкоцитов свидетельствует о грибковой инфекции, с большим количеством лейкоцитов — о бактериальной инфекции, с атипичными (злокачественными) клетками — о злокачественном поражении оболочек (карциноматоз).
Уровень белка в ЦСЖ может быть повышен (> 100 мг/дл) при многих инфекциях ЦНС и злокачественных процессах. Патологические состояния, при которых повышен белок ЦСЖ при нормальных результатах нейровизуализирующих исследований, включают микседему, воспалительные демиелинизирующие полинейропатии, нейрофибромы, расположенные по ходу оттока ЦСЖ, субарахноидальные кровоизлияния в стадии разрешения, глиоматоз головного мозга, васкулит ЦНС, а также любой процесс, вызывающий компрессию спинного мозга или обструкцию путей оттока ЦСЖ.
В норме в 1 см3 ЦСЖ содержится до 5 лимфоцитов иди мононуклеарных клеток. Пле-оцитоз вызывает помутнение ЦСЖ, когда количество клеток достигает по крайней мере 200 в 1 см3. Увеличение количества лейкоцитов наблюдается при субарахноидальных инфекциях, кровоизлияниях, менингите или менингеальных неоплазиях. Следует также отметить, что плеоцитоз может наблюдаться в течение примерно 24 ч после генерализованного судорожного припадка.
Бели при проколе вытекающая ЦСЖ содержит кровь, необходимо попытаться определить, является ли источником кровотечения травма тканей при пункции, или субарах-ноидальное кровоизлияние. Если первая пробирка с ЦСЖ содержит кровь, а содержимое последующих пробирок становится все более и более прозрачным, наиболее вероятным представляется путевое происхождение крови. Затем необходимо немедленно центрифугировать ЦСЖ для определения степени прозрачности супернатанта — прозрачная надосадочная жидкость свидетельствует о травматическом происхождении крови. Ксантохромия (желтое окрашивание) надосадочной жидкости свидетельствует о том, что, вероятно, кровь находится в ЦСЖ в течение нескольких часов. Ксантохромия ЦСЖ возникает через несколько часов после субарахноидального кровоизлияния, достигая наибольшей интенсивности к концу первой недели, и постепенно исчезает приблизительно к 2—4 неделям. Ксантохромия ЦСЖ может также наблюдаться при желтухе и гиперкаротинемии.
Консультации в неврологии
Все клинические нейрофизиологические тесты должны выполняться и интерпретироваться клиницистом, имеющим определенный опыт и прошедшим специальную подготовку в области клинической нейрофизиологии. Лаборатории, выполняющие такие исследования, должны следовать клиническим и техническим рекомендациям, издаваемым нейрофизиологическими обществами, Американской Академией Неврологии и другими компетентными организациями. Строгое следование таким рекомендациям позволяет гарантировать безопасность пациента и точную клиническую интерпретацию.
Консультация невролога показана, когда при выполнении люмбальной пункции обнаружены патологические признаки, указывающие на инфекцию ЦНС, повышение или понижение внутричерепного давления или субарахноидальное кровоизлияние.

Видео техники люмбальной (спинномозговой) пункции
– Также рекомендуем “Задержка развития детей. Статическая энцефалопатия. Прогрессирующая умственная отсталость.”
Оглавление темы “Обследование в неврологии. Детская неврология.”:
1. Полисомнография. Множественный тест латентности сна. Люмбальная пункция.
2. Противопоказания к люмбальной пункции. Осложнения люмбальной пункции.
3. Задержка развития детей. Статическая энцефалопатия. Прогрессирующая умственная отсталость.
4. Обследование при задержке развития детей. Лабораторные исследования при задержке развития детей.
5. Неэпилептиформные пароксизмальные состояния. Обследование при параксизмальном состоянии у детей.
6. Эпизодические двигательные нарушения у детей. Эпизодические сенсорные нарушения у детей.
7. Головные боли у детей. Хронические головные боли у детей.
8. Головные боли напряжения у детей. Обследование детей при головных болях.
9. Энурез у детей. Двигательные нарушения детей.
10. Синдром вялого ребенка. Причины синдрома вялого ребенка.
Источник
Спинномозговой пункцией называют введение специальной иглы в подпаутинное пространство спинного мозга с целью взятия спинномозговой жидкости на исследование или с лечебной целью. У этой манипуляции много синонимов: люмбальная пункция, поясничный прокол, поясничная пункция, пункция субарахноидального пространства спинного мозга. В нашей статье поговорим о показаниях и противопоказаниях к данной процедуре, о технике ее проведения и возможных осложнениях.
Показания к проведению люмбальной пункции

Как было сказано выше, поясничный прокол может быть выполнен с диагностической или же лечебной целью.
В качестве диагностической манипуляции пункцию проводят, если необходимо исследовать состав спинномозговой жидкости, определить наличие в нем инфекции, измерить ликворное давление и проходимость подпаутинного пространства спинного мозга.
Если необходимо убрать из спинномозгового канала избыток ликвора, ввести в него антибактериальные препараты или средства химиотерапии, также проводят люмбальную пункцию, но уже в качестве метода лечения.
Показания к данной манипуляции делят на абсолютные (то есть, при этих состояниях проведение пункции обязательно) и относительные (проводить пункцию или не проводить, по своему усмотрению решает врач).
Абсолютные показания к спинномозговой пункции:
- инфекционные заболевания центральной нервной системы (энцефалиты, менингиты и другие);
- злокачественные новообразования в области оболочек и структур мозга;
- диагностика ликвореи (истечения спинномозговой жидкости) путем введения в спинномозговой канал рентгеноконтрастных веществ или красителей;
- кровоизлияние под паутинную оболочку мозга.
Относительные показания:
- рассеянный склероз и другие демилиенизирующие заболевания;
- полиневропатии воспалительной природы;
- септическая эмболия сосудов;
- лихорадка неизвестной природы у детей раннего возраста (до 2-х лет);
- системная красная волчанка и некоторые другие системные заболевания соединительной ткани.
Противопоказания к проведению люмбальной пункции
В ряде случаев проведение этой лечебно-диагностической манипуляции может привести больному больше вреда, чем пользы, и даже может быть опасно для жизни больного – это и есть противопоказания. Основные из них перечислены ниже:
- выраженный отек мозга;
- резко повышенное внутричерепное давление;
- наличие в головном мозге объемного образования;
- окклюзионная гидроцефалия.
Эти 4 синдрома при проведении спинномозговой пункции могут привести к осевому вклинению – угрожающему жизни состоянию, когда часть мозга опускается в большое затылочное отверстие – нарушается функционирование жизненно важных центров, расположенных в нем, и больной может погибнуть. Вероятность вклинения повышается при использовании толстой иглы и выведении из спинномозгового канала большого количества ликвора.
Если проведение пункции является необходимостью, выводить следует минимально возможное количество спинномозговой жидкости, а в случае появления признаков вклинения, срочно ввести через пункционную иглу нужное количество жидкости извне.
Другими противопоказаниями являются:
- гнойничковые высыпания в области поясницы;
- заболевания свертывающей системы крови;
- прием препаратов, разжижающих кровь (антиагрегантов, антикоагулянтов);
- кровоизлияние из разорвавшейся аневризмы сосуда головного или спинного мозга;
- блокада подпаутинного пространства спинного мозга;
- беременность.
Эти 5 противопоказаний являются относительными – в ситуациях, когда проведение поясничной пункции жизненно необходимо, ее проводят и при них, просто учитывают риск развития тех или иных осложнений.
Техника проведения пункции

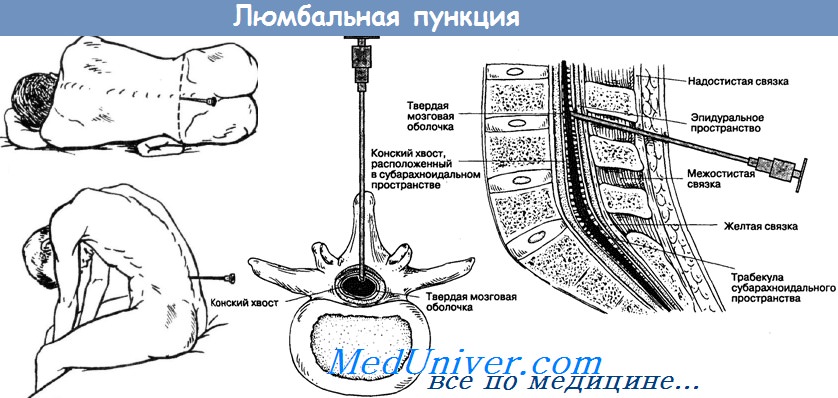
Во время проведения данной манипуляции больной, как правило, находится в положении лежа на боку с наклоненной к груди головой и прижатыми к животу, согнутыми в коленях ногами. Именно в такой позе место прокола становится максимально доступным врачу. Иногда больной находится в положении не лежа, а сидя на стуле, при этом он наклоняется вперед и кладет руки на стол, а голову на руки. Однако это положение в последнее время используют все реже и реже.
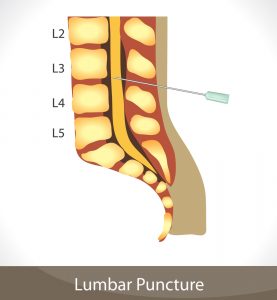
Детям прокол осуществляют в промежутке между остистыми отростками 4 и 5 поясничных позвонков, а взрослым немного выше – между 3 и 4 поясничными позвонками. Некоторые пациенты боятся проводить пункцию, поскольку считают, что при проведении ее может быть задет спинной мозг, однако это не так! Спинной мозг взрослого человека заканчивается примерно на уровне 1-2 поясничных позвонков. Ниже его просто нет.
Кожу в области прокола обрабатывают растворами спирта и йода поочередно, после чего вводят обезболивающший препарат (новокаин, лидокаин, ультракаин) сначала внутрикожно, до образования так называемой лимонной корки, затем подкожно и глубже, по ходу прокола.
Пункцию (прокол) выполняют специальной иглой с мандреном (это стержень для закрытия просвета иглы) в плоскости спереди назад, но не перпендикулярно к пояснице, а под небольшим углом – снизу вверх (по ходу остистых отростков позвонков, между ними). При отклонении иглы от срединной линии она, как правило, упирается в кость. Когда игла проходит все структуры и попадает в спинномозговой канал, специалист, проводящий пункцию, ощущает как бы провал; если такое ощущение отсутствует, но при снятии мандрена через иглу проходит ликвор, это является признаком того, что цель достигнута и игла в канале. Если игла введена правильно, но спинномозговая жидкость не вытекает, врач просит больного покашлять или приподнимает головной конец его, чтобы увеличить давление ликвора.
Когда в результате многочисленных проколов появляются спайки, добиться появления ликвора бывает очень сложно. В этом случае врач попытается осуществить пункцию на другом, выше или ниже стандартного, уровне.
Чтобы измерить давление в подпаутинном пространстве, к игле присоединяют специальную пластиковую трубочку. У здорового человека давление ликвора составляет от 100 до 200 мм рт ст. Для получения точных данных, врач попросит пациента максимально расслабиться. Уровень давления можно оценить и приблизительно: 60 капель ликвора в минуту соответствуют нормальному давлению. При воспалительных процессах в мозге или других состояниях, способствующих увеличению объема ликвора, давление увеличивается.
Чтобы оценить проходимость подпаутиного пространства, проводят специальные пробы: Стукея и Квеккенштеда. Пробу Квеккенштеда осуществляют следующим образом: определяют исходное давление, затем на максимум 10 секунд сжимают яремные вены обследуемого. Давление во время проведения пробы возрастает на 10-20 мм водного столба, а через 10 секунд после восстановления кровотока нормализуется. Проба Стукея: в области пупка надавливают кулаком в течение 10 секунд, в результате чего давление также повышается.
Кровь в ликворе
Существует 2 причины примеси крови в спинномозговой жидкости: кровоизлияние под паутинную оболочку и повреждение сосуда во время осуществления прокола. Чтобы отдифференцировать их друг от друга, ликвор собирают в 3 пробирки. Если примесью крови является кровоизлияние, жидкость будет равномерно окрашена в алый цвет. Если же ликвор от 1й к 3й пробирке становится чище, вероятно, кровь возникла в результате травмирования сосуда при пунктировании. Если кровоизлияние невелико, окрашивание ликвора в алый цвет может быть еле заметным или не заметным вовсе. В таком случае обязательно будут выявлены изменения при лабораторном его исследовании.
Исследование ликвора
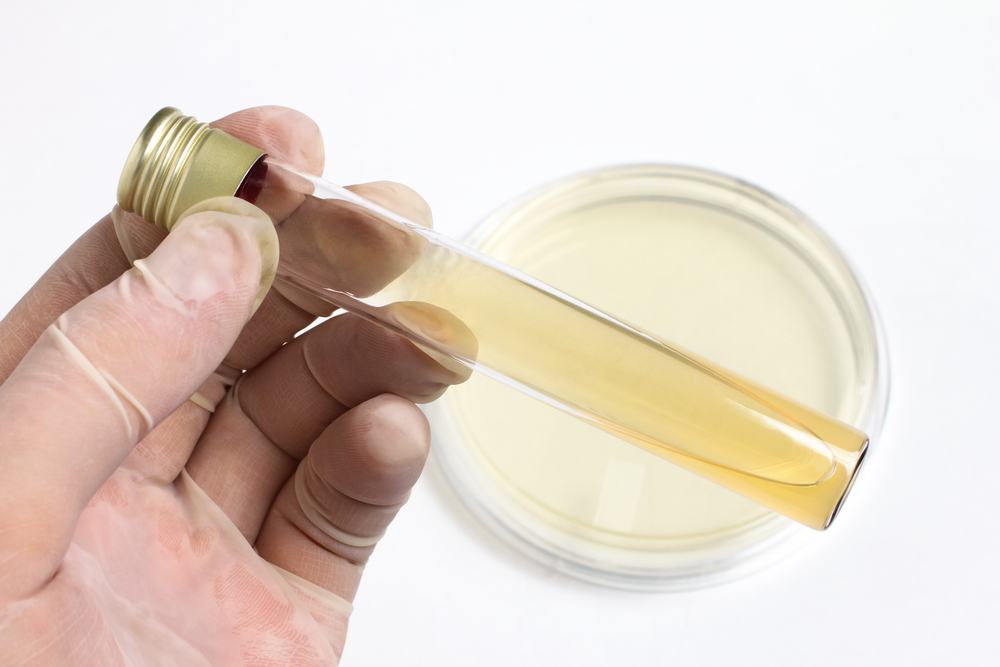
Как правило, спинномозговую жидкость собирают в 3 пробирки: на общий анализ, биохимическое и микробиологическое исследование.
При проведении общего анализа лаборант оценивает плотность, pH, цвет, прозрачность жидкости, считает цитоз (количество клеток в 1 мкл), определяет содержание белка. При необходимости определяют и другие клетки: опухолевые, клетки эпидермы, арахноэндотелия и другие.
Плотность ликвора в норме равна 1,005-1,008; повышается она при воспалении, снижается – при избытке жидкости.
Нормальное значение рH – 7,35-7,8; повышается он в случае паралича, нейросифилиса, эпилепсии; снижается при менингите и энцефалите.
Здоровый ликвор бесцветен и прозрачен. Темный цвет его говорит о желтухе или метастазах меланомы, желтый – признак повышенного уровня в нем белка или билирубина, а также перенесенного кровоизлияния в подпаутинное пространство.
Мутным ликвор становится при повышенном содержании лейкоцитов (выше 200-300 в 1 мкл). При бактериальной инфекции определяется нейтрофильный цитоз, при вирусной – лимфоцитарный, при паразитозах – эозинофильный, при кровоизлиянии обнаруживается повышенное содержание в ликворе эритроцитов.
Белка в норме должно быть не более 0,45 г/л, но при воспалительных процессах в мозге, новообразованиях, гидроцефалии, нейросифилисе и других заболеваниях уровень его существенно повышается.
При биохимическом исследовании ликвора определяют уровень многих показателей, среди которых наиболее важны следующие:
- глюкоза (уровень ее составляет приблизительно 40-60% от уровня в крови и равен 2,2-3,9 ммоль/л; снижается при менингитах, повышается – при инсультах);
- лактат (норма для взрослых 1,1-2,4 ммоль/л; повышается при менингите бактериальной природы, абсцессах мозга, гидроцефалии, ишемии мозга; снижается при вирусном менингите);
- хлориды (в норме — 118-132 моль/л; увеличена концентрация при опухолях и абсцессах мозга, а также эхинококкозе; снижена – при менингитах, бруцеллезе, нейросифилисе).
Микробиологическое исследование проводят, окрашивая мазок цереброспинальной жидкости по одной из возможных методик (в зависимости от подозреваемого возбудителя), осуществляя посев жидкости на питательную среду. Таким образом определяется возбудитель заболевания и чувствительность его к антибактериальным препаратам.
Как вести себя пациенту после спинномозговой пункции
Чтобы предотвратить возможное вытекание ликвора через пункционное отверстие, пациенту следует соблюдать постельный режим, находясь в горизонтальном положении, в течение 2-3 часов после пункции. Для профилактики развития осложнений операции или облегчения своего состояния в случае их появления, постельный режим следует продлить до нескольких суток. Исключить поднятие тяжестей.
Осложнения спинномозговой пункции
Осложнения данной процедуры развиваются у 1-5 пациентов из 1000. Таковыми являются:
- осевое вклинение (острое – при повышенном внутричерепном давлении; хроническое – при неоднократно проводимых пункциях);
- менингизм (появление симптомов менингита при отсутствие воспаления как такового; является результатом раздражения мозговых оболочек);
- инфекционные заболевания центральной нервной системы вследствие нарушения правил асептики при проведении пункции;
- выраженные головные боли;
- повреждение корешков спинного мозга (возникают стойкие боли);
- кровотечения (если имелись нарушения свертывания крови или пациент принимал препараты, разжижающие кровь);
- межпозвонковая грыжа, возникающая в результате повреждения диска;
- эпидермоидная киста;
- менингеальная реакция (резкое повышение цитоза и уровня белка при содержании глюкозы в пределах нормы и отсутствии микроорганизмов в посеве, возникающее в результате введения в спинномозговой канал антибиотиков, химиопрепаратов, обезболивающих и рентгеноконтрастных веществ; как правило, быстро и бесследно регрессирует, но в ряде случаев становится причиной миелита, радикулита или арахноидита).
Итак, спинномозговая пункция – это важнейшая, очень информативная лечебно-диагностическая процедура, к которой существуют как показания, так и противопоказания. Целесообразность проведения ее определяет врач, и возможные риски оценивает он же. Подавляющее число пункций переносится пациентами хорошо, но иногда развиваются осложнения, в случае появления которых обследуемому следует незамедлительно рассказать о них лечащему врачу.
Образовательная программа по неврологии, лекция на тему «Люмбальная пункция»:
Медицинская анимация на тему «Люмбальная пункция. Визуализация»:
Источник
