Противопоказания для занятий спортом экг
Показания и противопоказания для ЭКГ с физической нагрузкой
• На ЭКГ, снятой в покое, у 50% больных с диагностированной ИБС изменения отсутствуют.
• Основным показанием к проведению ЭКГ-пробы с физической нагрузкой является необходимость подтвердить или исключить ИБС.
• В Германии стандартная методика проведения ЭКГ-пробы с физической нагрузкой проводится при помощи велоэргометра.
• Нагрузку прекращают при достижении субмаксимальной ЧСС (200 – возраст).
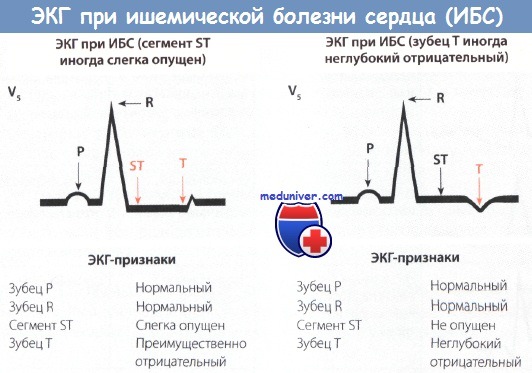
• Наиболее важным признаком является горизонтальная и нисходящая депрессия сегмента ST в отведениях V5 и V6. Депрессия сегмента ST на 1 мм подозрительна на ИБС, депрессия более чем на 2 мм – достоверный признак ИБС.
Ишемия миокарда как следствие коронарной недостаточности, как известно, играет важную роль в развитии инфаркта миокарда (ИМ). При легкой коронарной недостаточности у больного ИБС кровоток в состоянии покоя бывает достаточным для снабжения миокарда кислородом, поэтому на ЭКГ в покое характерные признаки ишемии миокарда отсутствуют.
По данным литературы, при доказанной ИБС изменения на ЭКГ в состоянии покоя могут отсутствовать примерно у половины больных.
ЭКГ-проба с физической нагрузкой служит как раз для того, чтобы выявлять ИБС с латентным течением, провоцируя недостаточность коронарного кровотока. На фоне выполнения нагрузки возникает несоответствие между потребностью миокарда в кислороде и его доставкой, т.е. ишемия миокарда, прежде всего, ЛЖ.
На ЭКГ это проявляется депрессией сегмента ST и отрицательным зубцом Т в отведениях V5 и V6 (например, при ишемии внутренних слоев миокарда появляется депрессия сегмента ST, при ишемии наружных слоев миокарда – отрицательный зубец Т).

Показания и противопоказания для ЭКГ с физической нагрузкой
Проведение пробы под внимательным контролем врача со строгим соблюдением показаний и противопоказаний, как правило, безопасно. Ниже перечислены общеизвестные показания к ЭКГ-пробе с физической нагрузкой, которым следуют на практике.
Показания для ЭКГ с физической нагрузкой:
• Необходимость подтвердить или исключить ИБС
• Контроль динамики ИБС
• Контроль течения ИМ, а также за состоянием больного после выполненного ЧKB на коронарных артериях или коронарного шунтирования
• Нарушения ритма сердца, связанные с физической нагрузкой
• Контроль эффективности антиаритмической терапии
• Выявление латентной формы АГ
• Оценка толерантности к физической нагрузке больных с пороками сердца и контроль состояния больных после операции
• Оценка толерантности к физической нагрузке у людей со здоровым сердцем
Противопоказания для ЭКГ с физической нагрузкой:
• Тяжелая стенокардия
• ОКС
• Острый ИМ в первые 5 дней
• Аневризма сердца
• Декомпенсированная сердечная недостаточность
• Тяжелая АГ (АД в покое более 200/110 мм рт.ст.)
• Тяжелый аортальный стеноз
• Тяжелые желудочковые нарушения ритма
• Эндокардит или миокардит
• Тромбофлебит
• Острая ТЭЛА
Следует подчеркнуть, что при проведении ЭКГ-пробы с физической нагрузкой у больного с выраженной гипертрофией ЛЖ, прежде всего, связанной с аортальным стенозом, необходима особая осторожность, так как внезапное выполнение непривычной физической нагрузки может вызвать острую сердечную недостаточность, т.е. отек легких или фибрилляцию желудочков.
Осложнения ЭКГ с физической нагрузкой
Из-за возможности развития осложнений (хотя они и наблюдаются редко) при проведении пробы под рукой следует иметь дефибриллятор и медикаменты, необходимые для оказания экстренной медицинской помощи, в частности норадреналин, орципреналина сульфат (Алупент), атропин, лидокаин, нитроглицерин и фуросемид (Лазикс).
По данным литературы, частота развития ИМ при выполнении дозированной физической нагрузки составляет 2,4 случая, фибрилляции желудочков – 2,5 случая, а внезапной смерти – 1 случай на 10 000 проб. По данным большого исследования, в котором насчитывалось 50 000 пациентов, осложнения были отмечены у 6, в том числе у 1 – ИМ в день проведения нагрузочной пробы.
– Также рекомендуем “Методика проведения ЭКГ с физической нагрузкой”
Оглавление темы “ЭКГ (электрокардиограммы)”:
- Признаки нестабильной стенокардии напряжения на ЭКГ
- Признаки инфаркта миокарда без подъема сегмента ST на ЭКГ
- Признаки инфаркта миокарда с подъемом сегмента ST на ЭКГ
- Признаки инфаркта миокарда передней стенки на ЭКГ
- Признаки инфаркта миокарда задней и нижней стенки на ЭКГ
- Показания и противопоказания для ЭКГ с физической нагрузкой
- Методика проведения ЭКГ с физической нагрузкой
- Расшифровка ЭКГ после пробы с физической нагрузкой – велоэргометрии
- Изменение артериального давления (АД) при физической нагрузке
- Показания для холтеровского мониторинга электрокардиограммы (ЭКГ)
Источник
ГАВРИЛОВА Е.А.
Северо-западный государственный медицинский университет им. И. И. Мечникова
Сегодня методологический подход к ста-тистическому анализу электрокардиограммы (ЭКГ) спортсменов у разных авторов отличается. Так 5-ти минутная запись ЭКГ, использование проб с физической нагрузкой и суточного мониторирования ЭКГ существенно меняют процент выявления НРС у спортсменов в срав-нении со стандартной ЭКГ покоя. Кроме того, одни авторы включают физиологические нарушения ритма и проводимости в статистику (в том числе синусовую брадикардию), другие оценивают только те аритмии, которые являются для спортсменов патологией. Это приводит к тому, что в литературе информация о распространенности нарушений ритма сердца (НРС) у спортсменов крайне противоречива – от полного отсутствия до 80% .
Синусовая брадикардия до 45 уд/мин у взрослых и до 5-го центиля – у детей является признаком физиологического спортивного сердца, если спортсмен тренирует качество выносливости и у него отмечается адекватный прирост ЧСС при нагрузке (Магоп В., Zipes D., 2005). Способность синусового узла адекватно реагировать на физическую нагрузку служит надежным доказательством его функциональной полноценности. Проявлением экономиза- ции функции сердца могут быть также синусовые паузы у взрослых до 3 сек и выше, у детей – до 2 сек. По мнению М.А. Школьниковой (2009) продолжительность пауз ритма у детей не должна превышать 1500-1880 мс.
Синусовая аритмия по данным разных авто-ров встречается на ЭКГ у спортсменов с частотой от 13 до 69%. Однако резкая синусовая аритмия более 0,60 сек встречается не часто и может отражать состояние перетренированности.
Миграция водителя ритма сердца по пред-сердиям считается у спортсменов нормой, если не ведет к очень низкой ЧСС. Достаточно часто встречается нижнепредсердный ритм.
Атрио-вентрикулярная (АВ) блокада I ст. и II ст. I типа встречается на 10-35% электрокар-диограмм атлетов. Она связана с ваготонией. Для дифференциальной диагностики между фи-зиологическим и патологическим замедлением атриовентрикулярной проводимости используется проба с ФН. Считается, что, если имеющее место удлинение интервала PQ в покое укорачивается под влиянием ФН, его следует считать физиологическим. Отсутствие изменений этого интервала после нагрузки или его дальнейшее удлинение и, тем более, появление периодов Самойлова – Венкебаха свидетельствует о его патологическом характере. Блокады большей степени связаны, как правило, с органическими заболеваниями. S.Barold и L. Padeletti (2011) считают, что второй тип АВ блокады II ст. у спортсменов означает серьезное заболевание системы Гиса-Пуркинье и является абсолютным показанием для постоянного кардиостимулятора. Ни в какой мере эта блокада не может считаться проявлением «спортивного сердца».
Нарушение внутрижелудочковой проводи-мости без увеличения комплекса QRS колеблется от 35 до 50% в сравнении с 10% лиц, не занимающихся спортом. Это чаще всего- за-зубренность зубцов и неполная блокада правой ножки пучка Гиса, что связано с ремоде- лированием миокарда, увеличением полостей сердца и тренировкой качества выносливости. Неполная блокада правой ножки пучка Гиса не должна сочетаться с отрицательным зубцом Т. В противном случае следует исключать АДПЖ. Дифференцировать такую ЭКГ необходимо и с синдромом Бругада.
Все нарушения ритма и проводимости у спортсменов, не упомянутые выше, требуют дальнейшей интерпретации с точки зрения поиска патологии, в том числе жизнеопасной.
К таким изменениям относятся: АВ блокады II ст. и выше, предвозбуждение желудочков, в том числе синдром WPW, синдром Бругада, дисфункции синусового узла, экстрасистолии, фибрилляцию и трепетание предсердий, различные тахикардии, изменения QT интервала менее 300 мс и более 470 мс у мужчин и 480 мс у женщин (у детей и подростков – 440 мс у мальчиков и 460 мс – у девочек (Uberoi A. et all., 2011), блокады левой ножки пучка Гиса, кате- холаминергическую полиморфную желудочковую тахикардию.
Во всех спорных случаях требуется тща-тельный сбор анамнеза, проведение с ФН и ре-гистрацией ЭКГ в покое и восстановительном периоде, а также ЭхоКГ, холтеровское монито- рирование, МРТ, биохимическое и иммуноло-гическое обследование.
При выявлении пограничных изменений следует также осуществлять динамический контроль за ЭКГ спортсменов в различные пе-риоды тренировочного цикла.
Что касается Национальных рекомендаций по допуску спортсменов с отклонениями со стороны сердечно-сосудистой системы к тренировочно-соревновательному процессу (2011), то согласно им следует отстранять от занятий спортом лиц со следующими нарушениями ритма и проводимости сердца:
• учащением аритмии на фоне физической нагрузки;
• обморочными и предобморочными со-стояниями до проведения адекватного лечения;
• катехоламинергической полиморфной желудочковой тахикардии;
• суправентрикулярной экстрасистолией с частотой более 20 тысяч за сутки);
• симптомной или частой (более 2 тысяч за сутки) ЖЭС, полиморфной ЖЭС, парной ЖЭС.
При удлинении интервала QT (QTc >470 мс у мужчин и >480 мс у женщин) и синдроме Бругада при отсутствии клинических симптомов спортсмены могут быть допущены к занятиям спортом класса IA с индивидуальными ограничениями.
При нарушении АВ-проведения показана имплантация ЭКС (если при проведении внут- рисердечного ЭФИ обнаруживается удлинение интервала НУ до 90 и более мс или прерывание проведения на уровне системы Гиса-Пур- кинье). Проведение РЧА или хирургического лечения требуется также при:
■ синусовой реципрокной тахикардии;
■ предсердной тахикардии;
■ пароксизмах трепетания предсердий;
■ непароксизмальной АВ-узловой тахи-кардии;
■ мономорфной устойчивой/неустойчивой ЖТ.
При успешном хирургическом лечении ог-раничения по спорту снимаются.
Однако, это документ носит рекоменда-тельный характер. Согласно же Приказу МЗ РФ № 621 от 30 декабря 2003 г. «О комплексной оценке состояния здоровья детей» участие в соревнованиях детям с нарушениями ритма и проводимости не показано. Это означает, что не показаны и занятия спортом, так как сорев-новательная деятельность – это один из элементов спортивной деятельности.
По данным литературы (Mesihovic-Di- narevic S., 2010; Thunenkotter Т., Schmied С., 2010; Hevia A., 2011) процент клинически значимых аритмий, выявляемых у спортсменов до 16 лет на ЭКГ покоя низок и составляет от 0 до 6,1%.
По данным проведенного нами исследования 2263 юных спортсменов этот процент составил 1,7% против 12,5% в популяции (1055 чел.). С ростом спортивного мастерства отмечался рост выявляемых нарушений ритма сердца на ЭКГ покоя. Однако серьезные изменения, которые могут быть признаком органического поражения миокарда или стать источниками жизнеопасных состояний, отмечались только у спортсменов- разрядников этапа спортивного совершенствования (16,3% из 413 спортсменов). В группе высшего спортивного мастерства (спортсмены сборных команд) эти изменения были минимальными и в сумме составили 0,9% из 107 человек.
Источник
Специалисты придерживаются мнения Л.М. Беляевой и соавт. (2007), которые определили основные противопоказания к занятиям спортом детей. О показаниях к занятиям спортом разработаны специальные рекомендации, которые представляют собой согласованный документ ВНОК, РАСМИРБИ, РОХМИНЭ и Ассоциации детских кардиологов России, включая специалистов по сердечно-сосудистым заболеваниям с опытом работы в спортивной медицине и клинической кардиологии (2009).
Вопрос о возможности ребенка заниматься спортом родители должны решать и согласовывать с участковым педиатром или с детским кардиологом-ревматологом. Этим специалистам необходимо четко представлять противопоказания к занятиям детей в спортивных секциях.
Не рекомендуется заниматься большим спортом детям, имеющим следующую патологию.
1. Врожденные и приобретенные пороки сердца, пролапсы клапанов II и III степени и другие малые аномалии развития сердца (МАРС), нарушающие сердечный ритм или проводимость.
2. Кардит (миокардит) любой этиологии в анамнезе.
3. Врожденные аномалии проводниковой системы сердца: ЭКГ синдромы WPW, укороченного интервала P-Q, синдром ранней реполяризации желудочков, синдромы слабости (и дисфункции) синусового узла, синдром удлиненного (или укороченного) интервала Q-Т.
4. Нарушения ритма сердца и проводимости любой этиологии.
5. Хронические соматические заболевания с признаками дистрофии миокарда.
6. Очаги хронической инфекции (хронический тонзиллит, аденоидит, синуситы, периодонтиты). Предполагается, что усиление кровообращения при физических нагрузках способствует активному вымыванию микробов и их токсинов из очагов инфекции в кровь, что ведет к интоксикации и миокардиодистрофии.
7. Синдром вегетативной дисфункции с кризовым течением. Особенно тяжело приспосабливаются к физическим нагрузкам дети с симпатикотонией и гиперсимпатикотоническим типом вегетативной реактивности: сердце, как правило, неадекватно и неэкономно реагирует на физические нагрузки, быстрее утомляется, что часто приводит к прогрессированию миокардиодистрофии.
8. Установлено, что есть дети, генетически не приспособленные к тяжелым физическим нагрузкам, а значит, и к занятиям спортом. Это дети с «капельным или гипоэволюционным» сердцем, что хорошо видно при рентгенологическом исследовании. Обычно для них характерна вегетативная дисфункция, проявляющаяся гиперсимпатикотонией. Значительные физические нагрузки у таких детей быстро вызывают формирование симптомокомплекса «патологического юношеского спортивного сердца».
9. Возраст ребенка до 6 лет является относительным противопоказанием к занятиям спортом. У детей дошкольного возраста преобладает симпатическая регуляция сердечно-сосудистой системы, поэтому они хуже адаптируются к большим физическим нагрузкам. К 7 годам жизни у ребенка «просыпается» блуждающий нерв, происходит некоторое ослабление симпатической активности, и сердце может уже более адекватно реагировать на физическую нагрузку.
Оцените статью:
(8 голосов)
Статьи из раздела Кардиология на эту тему:
Клиническая симптоматика и инструментальная диагностика
Кофакторы энзимных реакций энергетического обмена
Лечение дистрофии миокарда при хроническом перенапряжении сердца
Механизмы развития гипертрофии
Патологическое спортивное сердце
Источник
Паталогическая ЭКГ (противопоказания для занятия спортом)
Здравствуйте.
Мне 32 года, пол жен рост 159 см, вес 60 кг, малоподвижный образ жизни, работа за компьютером. Решила начать физическую активность, но для занятий в спортзале нужна справка от врача, которую мне терапевт не дает, ссылаясь на патологическую ЭКГ. Прошу прокомментировать.
1. Когда возник первый эпизод потери сознания? – примерно лет в 10-12 (в душной и жаркой ванной комнате и в церкви). При этом баню сейчас переношу нормально.
2. Количество/частота эпизодов потери сознания – Не более 10 раз за всю жизнь (в маленьких душных и невентилируемых помещениях с большим скоплением людей).
3. Имеется ли у Вас структурное заболевание сердца (ранее перенесенный инфаркт миокарда, врожденные или приобретенные пороки сердца)? – Нет
4. Диагностированы ли у Вас какие-либо другие заболевания (за исключением представленных в пункте 3) – в детстве стояла на учете с Респираторным аллергозом на фоне ОРВИ (у дочери сейчас то же самое, но диагноз Бронхиальная астма, а я переросла в 18-19 лет) и хроническим тонзиллитом (обострений не было уже несколько лет), были незначительные проблемы с щитовидной железой в подростковом возрасте (недолго принимала йодомарин, потом сказали не надо), Миопия 2 степени (5 лет назад сделана лазерная коррекция), всегда при нервном напряжении и переживании бросает в жар, краснеют щеки.
5. В Вашей семье не было случаев внезапной смерти близких родственников (мужского пола до 55 лет, женского пола до 65 лет)? При возможности укажите причину смерти. – Нет.
6. Можете ли Вы выделить какие-либо факторы, провоцирующие потерю сознания: – Нахождение в душных и невентилируемых/ непроветриваемых помещениях местах с большой скученностью людей, особенно, если помещение при этом маленькое (автобус) + Психо-эмоциональное переживание.
7. Положение тела непосредственно перед потерей сознания – Резкое вставание или стоя.
8. Какие симптомы, отмечались непосредственно перед потерей сознания: – ощущение духоты, головокружение, потемнение в глазах, начинала плохо слышать окружающих (симптомы нарастают постепенно, я успеваю или предупредить окружающих, или добраться до окна/двери и тогда не падаю совсем).
9. Продолжительность потери сознания (приблизительно) – Несколько секунд, т.к. сразу при притоке свежего воздуха прихожу в себя.
10. Симптомы во время потери сознания – По словам окружающих, ничего особенного.
11. Витальные показатели (ЧСС и артериальное давление во время/сразу после эпизода потери сознания) – Давление падало во время эпизода, но потом восстанавливалось.
12. Какие симптомы, отмечались непосредственно после потери сознания (список симптомов см. вопрос 8)? – иногда легкий озноб и слабость несколько секунд.
13. Возникали ли у Вас какие-либо травмы/повреждения при падении? – Нет.
14. Какие лекарственные препараты вы получаете? – Никакие.
15. Приведите данные объективных исследований (в первую очередь скан ЭКГ) – ЭКГ от 24.11.16 во вложении.
Сознание последний раз теряла 2 недели назад после часа занятий (аэробная физ нагрузка) в спортзале – было много народа, душно, несколько групп последовательно отзанимались, но не проветривали, я еще потом осталась разговаривать с тренером, потом пошла к выходу из зала и стало плохо. Меня перенесли к окну и дали понюхать нашатырь – сразу пришла в себя. Через пять минут давление было 110/70 (моя норма).
Предпоследний случай – почти 4 года назад в больнице (была на сохранении срок 25 недель), тоже было душно + нервное напряжение, потеряла сознание, очень сильно упало давление, резко пришла в себя (воздух + нашатырь), всю обследовали и ничего не нашли.
Все остальное – преимущественно в подростковом и детском возрасте (в автобусах, маленьких церквях, душных/жарких комнатах).
Когда не душно, то чувствую себя хорошо, дома постоянно проветриваем, в душных помещениях стараюсь не находиться, если приходится, то встаю ближе к выходу и окну. Дома при температуре выше +24 мне уже жарко. На диетах не сижу, питание разнообразное. На 5 этаж легко поднимаюсь без одышки, 20 приседаний делаю легко.
Сейчас нашла спортзал, где проветривают и контролируют нагрузку, следят за состоянием, измеряют давление и пульс. Пробное занятие в проветренном помещении прошло на ура.
Но они требуют справку, что шейпингом заниматься можно, а врач эту справку не дает ссылаясь на ЭКГ, проблемы с сердцем и недавнюю потерю сознания.
Буду очень благодарна, если вы поможете разобраться в ситуации и определиться с допустимой физ нагрузкой.
Источник
