Противопоказания к операции при хвн
19 октября 2018745,3 тыс.
Хроническая венозная недостаточность патологическое состояние, обусловленное нарушением венозного оттока, проявляющееся характерными симптомами (отек, кожные изменения и трофические язвы).
Распространенность хронической венозной недостаточности
По данным различных эпидемиологических исследований та или иная форма ХВН выявляется у женщин от 1% до 40% и у мужчин от 1% до 17% общей популяции. Частота встречаемости кожных изменений при ХВН в развитых странах варьирует от 3% до 13%, а активных и заживших венозных трофических язв от 1% до 2,7%. Пик заболеваемости у женщин приходится в возрасте 40-49 лет и мужчин в возрасте 70-79 лет.
Причины и патофизиология ХВН
В организме человека вены являются частью системы кровообращения – они обеспечивают возврат крови к сердцу. Особое строение венозной стенки, наличие клапанного аппарата, работа мышц ног, диафрагмы, сердца определяет сложный и умный механизм венозного возврата. Всему организму приходится совершать работу по подъему крови против силы гравитации до уровня сердца.
Ключевое звено хронической венозной недостаточности – нарушение венозного оттока и повышение внутривенозного давления в системах поверхностных и глубоких вен. Среди основных причин ХВН выделяют:
Варикозная болезнь – врожденная слабость венозной стенки и нарушение работы венозных клапанов приводят к расширению поверхностных вен и хроническому повышению внутривенозного давления. Травмы или поверхностный тромбофлебит могут также привести к недостаточности клапанов вен.
Посттромботическая болезнь (посттромбофлебетическая болезнь, ПТФС, ПТФБ) – нарушение основного оттока венозной крови вследствие тромбоза глубоких вен. При этом происходит уменьшение просвета сосуда (в крайнем случае полное закрытие венозной магистрали) и/или разрушение клапанов глубоких вен.
Врожденные нарушения венозной системы такие, как синдром Клиппеля-Треноне и синдром Паркса-Вебера-Рубашова.
Проявления ХВН
Эдема (отек) – это скопление жидкости в мягких тканях из-за нарушения венозного оттока. Выраженность отека может значительно варьировать. Характерным симптомом эдемы является оставшаяся вмятина на коже после надавливания пальцем.
Фото 1. Отек левой голени на фоне посттромботической болезни левой нижней конечности.
Гиперпигментация – потемнение кожи ног, как правило, коричневого оттенка вследствие хронического повышенного давления внутри вен. Характерная локализация – нижняя треть голени, но возможно распространение на другие сегменты голени и на стопу.
Фото 2. Гиперпигментация по внутренней поверхности нижней трети левой голени.
Венозная экзема (застойный дерматит) – покраснение и шелушение кожи нижних конечностей. В тяжелой форме кожа голени иссушается, ощущается интенсивный зуд, а расчесы способствуют присоединению вторичной инфекции.
Фото 3. Хроническая венозная недостаточность вследствие длительно существующей варикозной болезни. В нижней трети левой голени участки покраснения и шелушения кожи с размытыми границами.
Липодерматосклероз – фиброзное перерождение кожи и подкожной жировой клетчатки. Ткани теряют свою эластичность и подвижность. Крайняя форма липодерматосклероза – белая атрофия кожи, которая расценивается как предъязвенное состояние.
Фото 4. Белая атрофия кожи. На фоне гиперпигментации участки кожи белого цвета округлой формы.
Венозная трофическая язва – дефект кожи и подлежащих тканей, возникающий вследствие нарушения венозного оттока. Чаще всего проявляется по внутренней поверхности нижней трети голени. Фото 5.
Фото 5. Венозная трофическая язва у внутренней лодыжки правой голени.
Инфекционные осложнения: на фоне хронической венозной недостаточности кожа теряет барьерную функцию, что влечет за собой повышенный риск наслоения инфекционных заболеваний кожи вплоть до тяжелых микст дерматитов.
Фото 6. Хроническая язвенная пиодермия на фоне хронической венозной недостаточности.
Прогноз при ХВН
ХВН может стать причиной инвалидности. Без коррекции основных причин, венозная недостаточность неумолимо прогрессирует. При этом субъективные симптомы обычно ухудшаются с течением времени. Незаживающая и постоянно рецидивирующая трофическая венозная язва – одно из самых негативных состояний, с которым сталкиваются многие больные. Риск такого состояния увеличивается при наличии тяжелых форм липодерматосклероза и после 2 лет с момента первого эпизода образования язвы. Гиперпигментация и липодерматосклероз – необратимые состояния. Однако обоснованные комплексные лечебные мероприятия способны значительно замедлить изменения мягких тканей.
Диагностика хронической венозной недостаточности
Успешность будущего лечения зависит от правильного и точного диагноза. Множество проявлений ХВН, наличие нескольких возможных причин развития заболевания диктует необходимость дополнять врачебный осмотр, что называется, вооруженным глазом. Основной метод диагностики заболеваний вен – ультразвуковое дуплексное сканирование (УЗДС), которое позволяет определить локализацию поражённых вен и характер нарушения венозного кровотока. Однако это субъективный метод, и в современной флебологии стало правилом – умение лечащего врача самому выполнять УЗДС. Дополнительные методы исследования применяются редко, но в некоторых случаях могут существенно повлиять на тактику лечения. К ним относятся рентгенконтрастная флебография, компьютерная томография (КТ), магнитно-резонансная томография (МРТ).
Хирургическое лечение ХВН
Оперативное лечение направлено на устранение основного звена заболевания – нарушение венозного оттока соответственно причине приведшей к ХВН.
Хирургическое лечение варикозного расширения поверхностных вен:
- Классические открытые оперативные вмешательства на поверхностных венах выполняются из нескольких разрезов и подразумевают удаление пораженных вен.
- Методы внутрисосудистой термооблитерации: эндовенозная лазерная облитерация (ЭВЛО) и радиочастотная облитерация (РЧО) выполняются пункционно (без разрезов), позволяют закрыть просвет больной вены вместо ее удаления под интраоперационным ультразвуковым контролем.
- Устаревшая операция при варикозном расширении поверхностных вен – перевязка подкожной вены без ее удаления.
Хирургия перфорантных вен:
- Метод выбора – ЭВЛО перфорантных вен в зоне трофических расстройств кожи.
- Альтернатива – минифлебэктомия с разобщением перфорантной вены.
- Устаревшие операции на перфорантных венах: операция Линтона, Фельдера – выполняющиеся из больших травматичных доступов, сопровождаются плохим заживлением послеоперационной раны, частыми гнойными осложнениями и краевым некрозом кожи. Операция по Коккету – выполняется из доступа 1-2 см. Данное вмешательство имеет ограничения в зоне трофических расстройств кожи. Эндоскопическая субфасциальная диссекция перфорантных вен (SEPS) – получившая широкое распространение во флебологии до появления ЭВЛО, обладает меньшей травматичностью в сравнении с открытыми операциями.
Реконструктивные операции при посттромботической болезни:
- Стентирование глубоких вен. В структуре трофических язв от 1% до 6% больных имеют сужение подвздошных вен. Данная операция доказала свою эффективность, выполняется в специализированных сосудистых стационарах, требует соответствующего медицинского оснащения и квалифицированного мед персонала.
- Реконструктивные операции клапанов глубоких вен находятся в стадии накоплении материала, имеют узкие показания и в широкой практике не применяются.
Пластические операции при трофических язвах подразумевают различные способы пересадки кожного лоскута для закрытия кожных дефектов.
Флебосклерозирующее лечение
Закрытие просвета пораженных вен с помощью химических агентов, является эффективным способом лечения варикозно расширенных поверхностных вен небольшого диаметра. Для этих целей используются жидкие и пенные формы препарата. Абсолютные противопоказания: известная аллергия на препарат, тромбоз глубоких вен, беременность, грудное вскармливание.
Компрессионная терапия
Компрессионная терапия – одно из неотъемлемых условий лечения ХВН. Методы постоянной компрессии включают в себя ношение подобранных по размеру компрессионных гольф, чулок, колготок. В России общепринят наиболее распространенный в странах Европы германский стандарт компрессионных медицинских изделий – RAL-387. При выраженных дерматитах и наличии венозных трофических язв используется так называемый двойной гольф, который уменьшает трение трикотажа и кожи. В случае нестандартных размеров, рекомендован индивидуальный пошив трикотажа, так как форма конечности при ХВН может значительно изменяться. Так же применяется однослойное или многослойное бинтованные эластичными бинтами различной растяжимости. Метод перемежающейся компрессии подразумевает аппаратную пневмокомпрессию манжетами, наложенными на различные уровни конечности, что ускоряет регресс отека мягких тканей. Лечебная физкультура является важным дополнением комплексного лечения ХВН – это комплекс упражнений, направленных на улучшение работы мышечно-венозной помпы ног.
Медикаментозная терапия
При ХВН обосновано применение венотоников, способных уменьшать хронический венозный и лимфатический отек, чувство тяжести в ногах, боль, повышенную усталость, и т.д.. Для препарата Детралекс, содержащего микронизированную флавоноидную фракцию, доказано ускорение заживления венозных трофических язв. Рекомендованная длительность приема препаратов – не менее 3 месяцев. Не рекомендовано одновременное употребление нескольких венотоников, а так же продолжение терапии при отсутствии эффекта от проводимого лечения в течение 2 месяцев. Дополнительная фармакотерапия назначается ситуационно при осложненном течении ХВН, наиболее часто применяются: антибактериальные, нестероидные противовоспалительные средства, препараты местного действия. В некоторых случаях, учитывая многообразие кожных изменений при ХВН, необходимо привлечение дерматолога.
Рекомендации пациенту не зависимо от причины и формы ХВН
- Вести активный образ жизни
- Избегать длительного стояния или сидения
- Регулярно выполнять физические упражнения, предписанные врачом.
- Постоянное дневное ношение компрессионного трикотажа, если нет противопоказаний.
Ответы на часто задаваемые вопросы по ХВН более подробно будут изложены в соответствующих разделах. Если Вам нужна дополнительная информация, Вы можете обратиться с вопросом на форум.
Источник
Варикозная болезнь, или варикозное расширение вен, в быту часто именуется «болезнью усталых ног». Но на самом деле факторы, ее вызывающие, куда сложнее. А само по себе заболевание — отнюдь не просто безобидный косметический недостаток. Варикозная болезнь нижних конечностей приводит к возникновению хронической венозной недостаточности — состоянию, конечным итогом которого может быть возникновение венозной трофической язвы.
Конечно, в подавляющем большинстве случаев мы имеем дело с варикозной болезнью средней тяжести, которая сегодня эффективно и практически без рецидивов лечится. Но обо всем по порядку.
Чем опасна варикозная болезнь
Насколько распространена варикозная болезнь вен, сказать трудно: многие пациенты считают ее косметическим недостатком и к врачу не обращаются. По данным западных ученых, в США и Европе ей страдают не менее четверти населения. В России же патология зафиксирована у более чем 30 млн человек[1]. При этом, по данным некоторых исследований, знают о своей болезни не более 18%, а лечение получают не более 8%[2].
Варикозная болезнь нижних конечностей — заболевание, при котором изменяется строение стенки вены. Сосуды становятся более длинными, извитыми, в участках истончения стенок расширяется просвет, образуя узлы.
Статистика
Варикоз — болезнь с наследственной предрасположенностью. Вероятность ее появления у тех, в чьей семье никто не страдал от патологии вен, составляет не более 20%[3]. При болезни одного из родителей риск возрастает: для мужчин — до 25%, для женщин — до 62%. При наличии заболевания у обоих родителей, вероятность появления варикоза у потомков — 90%.
При варикозе нарушается соотношение двух главных структурных белков венозных стенок: коллагена и эластина. Если коллаген формирует жесткость, то эластин, как следует из его названия, отвечает за эластичность — способность стенки вены возвращаться к исходному состоянию. У больных варикозом количество этого белка в венозной стенке снижено[4]. Изменяется и сам коллаген: вместо преобладающего в норме коллагена III типа, отвечающего за эластичность, повышается содержание коллагена I типа — ригидного, сохраняющего в себе остаточную деформацию. Кроме того, изменяется и количество гладкомышечных клеток[5],которые регулируют просвет сосуда, нарушается способность к взаимодействию между ними[6]. Данные патологические изменения имеют наследственную природу. Далее же в игру вступают внешние факторы:
- длительные статические нагрузки — необходимость неподвижного нахождения стоя или сидя;
- избыточный вес;
- беременность и роды.
Некоторые эксперты указывают в качестве предрасполагающих факторов хронические запоры, узкую одежду, повышающую внутрибрюшное давление, и высокие каблуки, нарушающие нормальную работу мышечной помпы голеней.
По отдельности или в сочетании эти факторы повышают давление внутри венозной системы нижних конечностей. Измененная венозная стенка перестает «удерживать» давление, просвет вены расширяется. В результате расширения просвета вены перестают работать клапаны, которые обеспечивают ток крови только в одном направлении. Возникает рефлюкс — обратный отток. Давление внутри пораженной вены повышается еще сильнее, и порочный круг замыкается.
Повышенное венозное давление в сочетании с изменением структуры стенки со временем запускают воспалительную реакцию — поначалу только на поверхности клапанов и внутренней стенки сосудов. Постепенно воспалительные белки и клетки крови начинают «просачиваться» сквозь поврежденную венозную стенку в окружающие ткани. Там они разрушаются, выделяя активные вещества —медиаторы воспаления. Они повреждают окружающие клетки и привлекают лимфоциты, чья функция — удалить поврежденные ткани. В результате развиваются отек, индурация (уплотнение) кожи голеней, гиперпигментация. Данные процессы могут стать причиной венозной трофической язвы. Длительное воспаление венозной стенки также способствует повышению свертываемости крови. В сочетании с венозным застоем это приводит к тому, что в варикозно расширенном участке вены начинают формироваться тромбы. Возникает тромбофлебит — еще одно опасное осложнение варикозной болезни.
Проявления варикозной болезни делят на объективные и субъективные. Субъективные симптомы — это жалобы пациента на:
- тяжесть в ногах;
- быструю утомляемость;
- парестезии — неприятные ощущения «мурашек», изменение чувствительности;
- жжение в мышцах;
- боли в ногах, характерная особенность которых — интенсивность уменьшается после прогулки;
- отеки по вечерам;
- синдром «беспокойных ног» — состояние, при котором дискомфорт в ногах не дает заснуть;
- ночные судороги в нижних конечностях.
Сочетание этих симптомов и их выраженность индивидуальны и не всегда коррелируют с изменениями венозной стенки и окружающих тканей.
Сочетание субъективных жалоб и объективных изменений тканей нижних конечностей лежит в основе современной классификации варикозной болезни и хронической венозной недостаточности:
- С0 — есть жалобы, но на вид никаких изменений нет, поражение вен можно обнаружить только при специальном обследовании и тестах;
- С1 — появляются «паучки» (научное название — телеангиоэктазии) или становится видна сеть внутрикожных расширенных вен (ретикулярный варикоз);
- С2 — диаметр расширенных подкожных вен превышает 3 мм, появляются варикозные узлы;
- С3 — пораженная нога становится постоянно отекшей;
- С4 — появляются изменения в окружающих тканях: кожа темнеет (гиперпигментация), развивается экзема, индурация подкожной клетчатки;
- С5 — стадия зажившей язвы;
- С6 — стадия открытой язвы.
Начиная с четвертой стадии описанные трофические изменения кожи уже невозможно полностью устранить. Даже вылеченная варикозная болезнь на этом этапе не приведет к полному рассасыванию гиперпигментации или индурации. Кроме того, необходимо помнить о довольно опасном осложнении — тромбоэмболии.
На заметку
От 30 до 60% случаев гибели из-за внезапно возникшего тромбоза глубоких вен и дальнейшей тромбоэмболии случаются на фоне варикозной болезни в сочетании с вовремя не обнаруженным и не вылеченным тромбофлебитом[7].
Поэтому не следует откладывать лечение варикозной болезни на потом, особенно на фоне достижений современной флебологии.
Современные методы лечения варикозной болезни
Современными можно считать методы и методики, которые отвечают нескольким критериям: минимальная инвазивность (травматичность), высокая эффективность, низкая вероятность рецидивов и осложнений, короткий реабилитационный период.
- Консервативная терапия. Включает использование компрессионного трикотажа, мазей и венотоников (лекарств для приема внутрь). Современные клинические рекомендации говорят о том, что венотоники могут уменьшать субъективные проявления (жалобы) на ранних стадиях болезни и снижать отеки, но никак не влияют на состояние самой венозной стенки. Различного рода мази имеют тот же эффект. Компрессионный трикотаж считается очень эффективным средством лечения варикозной болезни, поскольку уменьшает проявления венозной недостаточности, облегчает субъективные жалобы пациента, предотвращает прогрессирование варикозной болезни. Однако компрессионный трикотаж не способен вылечить варикозную болезнь — расширенные вены не станут работать правильно.
Важно знать!
Единственный эффективный метод лечения варикозной болезни — удаление измененной вены, которая неспособна выполнять свои функции.
- Традиционное хирургическое удаление. Пораженная большая или малая подкожная вена перевязывается в месте впадения в глубокую венозную систему, после чего она удаляется специальным металлическим зондом. Эта операция эффективна, однако достаточно травматична и требует долгого восстановления. Высока вероятность послеоперационных осложнений — гематом, послеоперационных парестезий и невралгии.
- Склеротерапия. Внутрь варикозно расширенной вены вводится специальный препарат, который «склеивает» ее стенки. Процедура малотравматична и рекомендована для лечения вен небольшого диаметра. Однако для удаления неработающего ствола большой и малой подкожной вены используется редко, так как характеризуется более высокой частотой рецидивов. Кроме того, возможно такое неприятное осложнение, как гиперпигментация в рамках склерозирования.
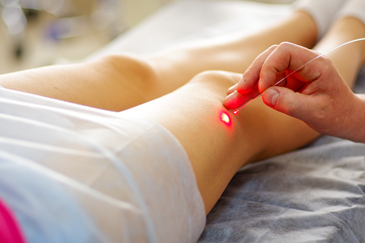
- Эндовенозная лазерная коагуляция (ЭВЛК) — малоинвазивный, безопасный, современный и эффективный вид лечения варикоза. Имеет названия-синонимы: эндовенозная лазерная абляция, эндовазальная коагуляция вен нижних конечностей, эндовенозная лазерная облитерация (ЭВЛО). Но каково бы ни было название, техника лазерной коагуляции остается одинаковой. Через прокол в вену вводят радиальный оптоволоконный световод. Затем с помощью специальной помпы вокруг вены накачивается раствор анестетика, который не только обезболивает процедуру, но и сдавливает вену, уменьшая ее диаметр и защищая тем самым от перегрева окружающие ткани. Для процедуры используют современные сосудистые лазеры, которые генерируют две волны: одна из них поглощается гемоглобином крови, вторая — сосудистой стенкой. Вена «заваривается». Все этапы (положение световода, инфильтрация раствора вокруг вены, сам процесс «заваривания») в режиме реального времени контролируются УЗ-аппаратами. Длительность процедуры ЭВЛК на одной конечности — 30–60 минут.
- Преимущества метода:
- Минимальная травматичность, что позволяет проводить процедуру в амбулаторных условиях и под местной анестезией;
- можно отправляться домой сразу после операции;
- быстрое восстановление;
- хороший косметический результат: не остается следов и шрамов;
- высокая эффективность, низкий процент рецидивов.
Поскольку эндовенозная лазерная коагуляция на данный момент считается одним из самых передовых, малотравматичных и малоинвазивных видов лечения варикоза, рассмотрим данную методику подробнее.
Показания к лазерной коагуляции
Основное показание — это варикозное расширение вен вне зависимости от диаметра венозного ствола и вариантов его анатомического строения. Расширить круг показаний ЭВЛК удалось благодаря совершенству современного оборудования — двухволновых лазеров, радиальных световодов.
Противопоказания к процедуре
В большинстве случаев они сводятся к тяжелым соматическим состояниям пациента:
- тромбоз (обструкция, окклюзия, закупорка) глубоких вен;
- декомпенсированный сахарный диабет 1-го типа;
- тяжелый атеросклероз артерий и ишемия нижних конечностей;
- тяжелые сердечно-сосудистые заболевания: ишемическая болезнь сердца, в особенности стенокардия покоя, обширный инфаркт миокарда со снижением сердечного выброса, тяжелые формы аритмии сердца, инсульты[8];
- тяжелые нарушения свертываемости крови как в сторону снижения, так и в сторону увеличения;
- беременность и кормление грудью;
- индивидуальная непереносимость используемого анестетика;
- невозможность физической активности сразу после процедуры;
- невозможность использования компрессионного трикотажа.
Характерно, что возраст пациента противопоказанием не является.
Как делают лазерную коагуляцию вен
Незадолго до манипуляции следует приобрести компрессионные чулки 2-й степени компрессии (25–32 мм.рт.ст.). Подробно о том, какой именно размер потребуется, расскажет врач. Сама эндовазальная лазерная коагуляция какой-либо специальной подготовки не требует.
Все этапы эндовенозной лазерной облитерации проходят под постоянным ультразвуковым контролем.
- Перед началом процедуры «размечается» вена: врач ставит на коже метки, соответствующие местам обратного тока крови, впадения в вену притоков.
- В начале манипуляции происходит местное обезболивание, пунктируется (прокалывается) вена. Ощущения при этом ничем не отличаются от обычного внутривенного укола. С помощью специального катетера в вену водится радиальный световод.
- Далее вокруг вены создается защитная «муфта» из обезболивающего препарата. Под контролем УЗИ, с помощью специального насоса врач вводит в пространство вокруг сосуда местный анестетик. Это позволяет не только обезболить, но и защитить окружающие ткани от избыточного тепла лазера.
- Сама процедура ЭВЛО варикозных вен. В современных световодах лазерное излучение подается равномерно по всей окружности прибора, обеспечивая равномерный нагрев вены изнутри. После извлечения световода пациент проходит ультразвуковой контроль состояния обработанного сосуда, а также глубоких вен конечности.
- На пациента надевается компрессионное белье.
Сразу же по окончании манипуляции пациент должен совершить прогулку, продолжительностью не менее 40 минут.
Возможные осложнения
Их немного, они временные, а вероятность осложнений связана преимущественно с применением устаревшего медицинского оборудования и с невысокой квалификацией врача.
- Тромбоз глубоких вен — может появиться у пациентов со склонностью к повышенному тромбообразованию. Поэтому для профилактики этого осложнения пациентам назначают препараты, снижающие свертываемость крови. Как правило, их применяют в течение 4–5 суток после вмешательства.
- Тромбофлебит — связан чаще всего с недостаточной интенсивностью лазерного воздействия.
- Пигментация по ходу обрабатываемой вены рассасывается в течение 1,5–2 месяцев.
- Ощущение «натянутой» вены — проходит в течение 1,5 месяцев.
Чтобы максимально предотвратить развитие каких-либо осложнений, следует придерживаться нескольких простых правил, соблюдение которых необходимо для успешной реабилитации.
Реабилитация
В первые сутки могут быть ноющие и тянущие боли по ходу вены. Для их устранения достаточно обычных обезболивающих средств. В первые несколько дней может подняться температура. Достаточно принять традиционные средства, ее снижающие.
В целом для успешной реабилитации нужно соблюдать 2 главных условия — носить компрессионное белье и поддерживать достаточную физическую активность.
- Компрессионное белье — в течение первых 5 суток его не снимают даже на время ночного сна. Это необходимо для того, чтобы вена полностью «склеилась» и зарубцевалась. Далее компрессионный трикотаж надевают только в дневное время. Достаточно носить компрессионное белье 2,5–3 месяца, но в случае наличия факторов риска (малоподвижная, стоячая работа, прием женских половых гормональных препаратов) желательно дальнейшее профилактическое ношение компрессионного трикотажа.
- Физическая активность — ежедневно рекомендуется ходить не менее часа. Но от занятий интенсивным спортом придется отказаться примерно на месяц.
В течение месяца нужно избегать горячих ванн, посещения бани и сауны.
Оценка эффективности метода
Анализ зарубежных и отечественных публикаций показывает, что эффективность лазерной коагуляции варикозных вен колеблется в пределах от 93 до 100%[9]. Неудачи могут быть обусловлены несколькими группами факторов:
- анатомическими особенностями оперируемой вены;
- нарушениями технического исполнения ЭВЛК (недостаточная мощность лазера, недостаточное сдавление вены анестезирующим раствором);
- несоблюдением пациентом правил постоперационного режима (обычно — отказ от компрессии).
Ближайшие и отдаленные результаты лазерной коагуляции вен нижних конечностей лучше, чем у радиочастотной абляции и склеротерапии, и сопоставимы с традиционными оперативными методиками. При этом лечение варикозной болезни лазером куда лучше переносится, время реабилитации короче, а количество осложнений меньше, чем при классических операциях.
Сколько стоит процедура ЭВЛК?
Процедура эндовазальной лазерной коагуляции требует высокотехнологичного оборудования и дорогих одноразовых расходных материалов (световоды), что объясняет ее стоимость. В Москве цены на лечение варикоза лазером колеблются в диапазоне от 35 до 75 тысяч рублей за одну конечность. Полная сумма будет зависеть от объема и сложности процедуры, применяемого медицинского оборудования и квалификации врача.
Итак, эндовенозная лазерная коагуляция — современная эффективная методика лечения варикозной болезни. Она дает отличные клинические результаты и, по сути, не оставляет никаких следов. Минимальная травматичность воздействия позволяет вернуться к обычной жизни (с небольшими ограничениями) уже в день операции, не требуя больничного режима и каких-либо специальных условий для восстановления.
Источник
