Противопоказания к операции удаление хрусталика
Катаракта — офтальмологическое заболевание, которое очень часто встречается в пожилом возрасте и характеризуется помутнением хрусталика. Несмотря на распространенность недуга, лекарственных средств, которые бы полностью устраняли причину и последствия его возникновения, пока не существует, поэтому единственным выходом остается операция, при которой хрусталик изымают, а на его место ставят искусственную интраокулярную линзу.
У этого метода достаточное количество противопоказаний, поэтому способов лечения заболеваний хирургическим путем становится все больше.
Поделиться
Твитнуть
Поделиться
Класснуть
Отправить
Вотсапнуть
Общие сведения о хирургии катаракты
Катаракта на начальных этапах практически никак себя не проявляет, хотя именно в этот период у пациента есть возможность замедлить прогрессирование заболевания и избежать хирургического вмешательства. Со временем хрусталик мутнеет, приводя к образованию оптических явлений и стойкому снижению зрения.
Единственный способ вернуть зрение больному — полностью удалить помутневший хрусталик и заменить его на искусственный. Эта операция называется экстракция, и известная она еще с древнейших времен. Однако в прошлом удаление хрусталика было показано только тем, у кого он значительно помутнел. Сейчас операция проводится даже при средней степени заболевания, т.е. выжидать созревания катаракты не нужно.

В последние десятилетия на смену хирургическому методу пришел микрохирургический — малоинвазивный, безболезненный способ, который не требует длительного периода восстановления и характеризуется меньшим риском осложнений.
Замена хрусталика при катаракте может быть показана по медицинским или профессионально-бытовым причинам. К профессионально-бытовым относят те, которые связаны с работой или деятельностью, требующими напряжения глаз (шитье, вождение автомобиля).
К медицинским показаниям относятся:
- перезрелая катаракта;
- набухающая катаракта;
- вывих или подвывих хрусталика;
- необходимость исследования глазного дна перед проведением лазерной операции или при других заболеваниях глаз;
- присоединение вторичной глаукомы.
При установлении необходимости хирургического вмешательства врач определяет подходящую методику и назначает дату операции, проведя предварительные исследования и подготовку.
Методики
Разнообразные методики замены хрусталика были созданы в связи с появлением нового оборудования (например, лазера), а так же для того, чтобы возможность избавиться от катаракты была у всех пациентов, в том числе — у тех, кому по каким-либо причинам стандартная операция противопоказана.
Лазерная факоэмульсификация
Самая современная и одна из самых распространенных в настоящее время методика, которую стали практиковать с середины 90-х годов. Сейчас по популярности она уступает только ультразвуковому методу, поскольку последний финансово доступнее для пожилых людей.
Лазерная факоэмульсификация проводится с использованием фемтосекундного лазера, который не повреждает здоровые ткани, а аккуратно расслаивает хрусталик. Это позволяет вернуть зрение людям, у которых хрусталик не чувствителен к ультразвуку, людям со сложной формой катаракты (сопряженной с глаукомой или подвывихом хрусталика), сократить длительность восстановительного периода и свести риск осложнений до минимального уровня.
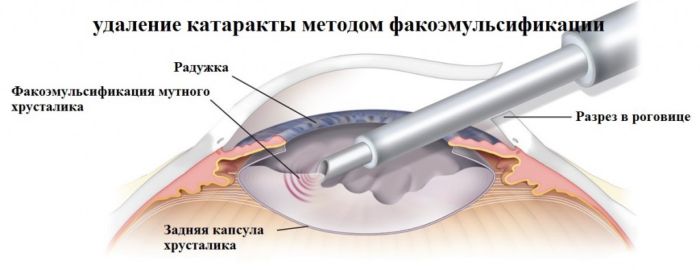
После бесконтактного лазерного воздействия хирург вставляет линзу на место поврежденного хрусталика, и уже через несколько часов пациент может идти домой. Зрение при этом возвращается моментально.
Ультразвуковая факоэмульсификация
Ультразвуковая факоэмульсификация занимает промежуточное положение между стандартной хирургической процедурой и лазерным вмешательством. Ее можно проводить на любой стадии катаракты.
Ультразвуковой метод очень малотравматичен: после операции не остается рубцов, практически не возникает осложнений, реабилитационный период не превышает 2 месяцев. Через пару часов после завершения операции к человеку полностью восстанавливается зрение, если оно не было снижено из-за других заболеваний.
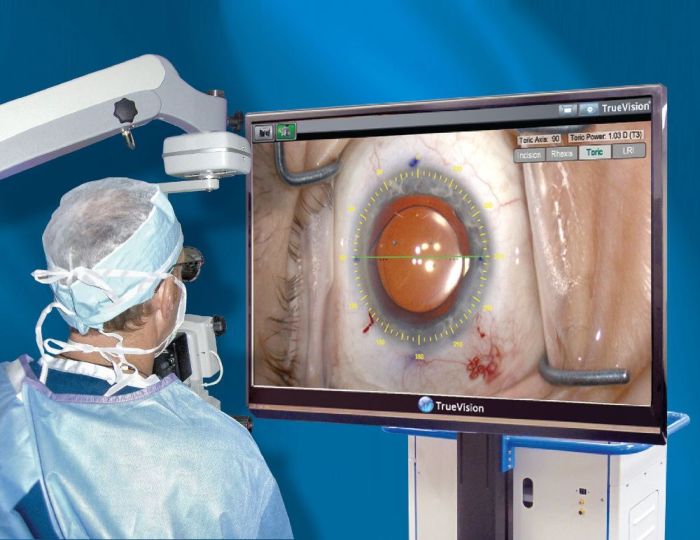
Процедура проводится в точности так же, как при лазерной факоэмульсификации. Разница лишь в том, что помутневший хрусталик удаляется не лазером, а ультразвуком. Эта операция намного дешевле, чем лазерная, но подходит не всем.
Экстракапсулярная экстракция
Экстракапсулярная экстракция (ЭЭК) — традиционный хирургический способ удаления хрусталика без капсулы, который отличается дешевизной, долгим и сложным реабилитационным периодом и накладыванием швов после процедуры.
Операция проводится под анестезией и обязательно с применением векорасширителя. Разрез проводится с помощью скальпеля, после чего хрусталик полностью изымают и вставляют на его место интраокулярную линзу. На место разреза накладывают шов, который и становится самым уязвимым местом глаза. При травмах, механическом воздействии и резких движениях он может повредиться.
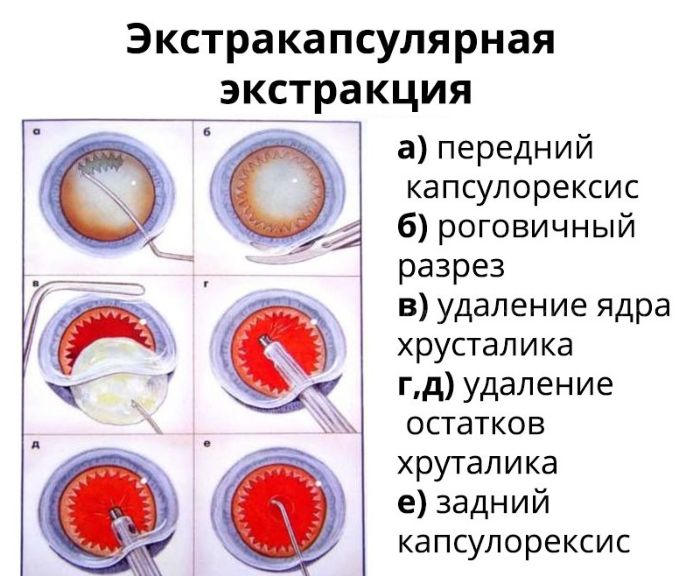
Так же рубец часто приводит к образованию послеоперационного астигматизма, т.е. снижению зрения. Заболевание может появиться из-за низкой квалификации врача, несоблюдения рекомендаций хирурга после операции или из-за индивидуальных особенностей, поэтому об этом пациента предупреждают заранее.
Интракапсулярная экстракция
При интракапсулярной экстракции врач осуществляет те же манипуляции, что и при экстракапсулярной, однако в этом случае хрусталик удаляется вместе с капсулой.
Такой подход исключает вероятность того, что поврежденные ткани окажутся в глубоких структурах глаза и приведут к повторному развитию катаракты. Но вероятность присоединения астигматизма при этой операции сохраняется.
Подготовка
Подготовка к любой операции осуществляется в несколько этапов. Иногда она может занимать до нескольких месяцев, поскольку офтальмологу необходимо убедиться, что у пациента нет противопоказаний со стороны всех систем органов.
Какие обследования необходимо пройти?
Перед назначением даты операции врач назначает ряд стандартных процедур:
- сдача крови на гепатит;
- сдача крови на сифилис;
- общий анализ крови (тромбоциты, фибриноген, уровень сахара и пр.);
- общий анализ мочи.
К инструментальным методам диагностики, необходимым перед проведением операции, относят:
- флюорографию;
- ЭКГ.
Также перед операцией нужно посетить терапевта и получить заключение о возможности хирургического (ультразвукового, лазерного) вмешательства. Обязательно выяснить об отсутствии противопоказаний со стороны других систем органов, поэтому потребуется консультация кардиолога, эндокринолога, ЛОРа, стоматолога, гинеколога и уролога (женщинам и мужчинам соответственно), анестезиолога.
За несколько дней до операции пациент получает индивидуальные рекомендации: об отмене приема лекарств, о питании накануне вмешательства и другие.
Кому нельзя делать процедуру?
Операция по удалению катаракты имеет ряд противопоказаний. Они бывают временные и постоянные. К временным относят те, которые предполагают откладывание операции на определенный срок. Это может быть ангина, цистит, кариес или беременность.
СПРАВКА. Постоянные (абсолютные) противопоказания делают невозможным удаление катаракты либо одним, либо всеми способами.
Возрастные ограничения
Многие клиники не проводят операции пациентам моложе 18 лет. Однако в некоторых случаях, если речь идет о значительной потере зрения, врачи решаются прооперировать пациента и в более раннем возрасте, предварительно заполучив разрешение родителей и проведя все необходимые обследования.
Хирургическое вмешательство в пожилом возрасте тоже ограничивается каждой клиникой, но, как правило, многие медицинские учреждения придерживаются возраста 65 лет. В этом возрасте у людей обычно уже присутствуют другие заболевания (сахарный диабет, патологии сердечно-сосудистой системы), поэтому наркоз нанесет слишком сильный урон и может быть опасен.
Ультразвуковое и лазерное вмешательство возможны в любом возрасте от 18 лет.
Заболевания сердца
Перед операцией все пациенты должны посетить кардиолога, чтобы убедиться в нормальной работе сердца. При некоторых хронических заболеваниях (при сердечной недостаточности в частности), а так же в течение 6 месяцев после перенесенного инсульта или инфаркта операцию по удалению катаракты не проводят.
Заболевания глаз
Основные противопоказания связаны с офтальмологическими заболеваниями. Операцию не проводят при:
- инфекционных поражениях глаз (конъюнктивит, воспаление сосудистой оболочки или радужки);
- декомпенсированной глаукоме (показатели внутриглазного давления превышают норму);
- отсутствии светоощущения.
Инфекционные заболевания нужно будет сначала полностью вылечить, и уже после этого можно проводить обследование для последующей операции по удалению катаракты. В остальных случаях операция абсолютно противопоказана, поскольку вероятность развития осложнений очень высока, а терапевтический эффект не превосходит возможные негативные последствия.
Сахарный диабет
Течение катаракты при сахарном диабете особенное.
Во-первых, заболевание развивается стремительно, поэтому оперативное вмешательство, с одной стороны, необходимо осуществить незамедлительно.
Во-вторых, у диабетиков часто развивается сопутствующее поражение сетчатки, а его отсутствие не говорит о том, что его никогда не будет. Зачастую у больных сахарным диабетом после операции по удалению катаракты развивается диабетическое поражение сетчатки.
Несмотря на все это, операция по удалению катаракты у людей с сахарным диабетом проводится только в том случае, если уровень сахара в крови стабилен и держится на одном уровне.
Сахарный диабет не является абсолютным противопоказанием к оперативному вмешательству, однако к пациентам с этим диагнозам предъявляются особые требования. Если удается достичь стабильного уровня сахара в крови, можно проводить операцию, в ходе которой обязательно нужно следить за этим показателем.
Кроме того, при сахарном диабете более успешных результатов можно достичь, если провести операцию на ранней стадии катаракты.
Результат процедуры
В результате процедуры, проведенной ультразвуковым или лазерным методом, полностью восстанавливается зрение уже через несколько часов после операции. Вероятность развития осложнений при этом минимальна.
При традиционных хирургических методах восстановительный период может длиться до 3 месяцев, в течение которых пациенту нужно соблюдать ряд ограничений, постоянно посещать офтальмолога и не бояться, если зрение не восстановилось полностью. Если реабилитация проходит, как нужно, примерно через 3 месяца рубец перестанет препятствовать нормальному зрению и оно вернется.
Мнение эксперта
Данилова Елена Федоровна
Врач-офтальмолог высшей квалификационной категории, доктор медицинских наук. Имеет огромный опыт диагностики и лечения заболеваний глаз взрослых и детей.
Однако нужно понимать, что любой метод удаления катаракты возвращает только то зрение, которое было утеряно в результате катаракты. Например, если у пациента была близорукость и он носил очки с оптической силой 2 диоптрии, но потом развилась катаракта и он практически полностью лишился зрения, после операции его зрение будет не 100%-ным, а иметь значение -2. При операции замещается лишь хрусталик, но другие структуры глаза (сетчатка, например) не затрагиваются.
Вероятность повторного развития катаракты наиболее высока при ЭЭК. Поврежденные ткани хрусталика из глубоких слоев тканей глаза могут начать разрастаться и препятствовать прохождению световых лучей сквозь линзу. В этом случае может быть назначена повторная процедура, но уже по методике ИЭК, т.е. с полным удалением капсулы.
Полезное видео
Операция при катаракте: показания, противопоказания, возраст:
Заключение
Катаракта относится к распространенным офтальмологическим заболеваниям, которые встречаются преимущественно в пожилом возрасте. Консервативными методами вылечить пациента нельзя: пока фармацевтика дает лишь возможность частично замедлить помутнение хрусталика.
Хирургия дает возможность заменить помутневший хрусталик на искусственную интраокулярную линзу 4-мя способами, начиная традиционными и заканчивая современными методами с применением лазера или ультразвука.
У каждой методики есть свои противопоказания, которые необходимо выявить на этапе подготовке к операции заблаговременно. При наличии противопоказаний операция либо откладывается, либо заменяется другим методом, либо не проводится вообще, и тогда один глаз «выключается» из зрительного процесса.
Источник
При выявлении возрастной катаракты, стадия заболевания не может являться основным критерием для назначения пациенту операции. Сначала больным рекомендуется динамическое наблюдение у специалиста офтальмолога, и только в случае значительного снижения зрения, проводят операцию факоэмульсификации.
Для прочих видов катаракты, данные рекомендации справедливы в той же степени. К примеру, при чашеобразной катаракте, помутнения локализуются ниже задней капсулы, что провоцирует значительное снижение зрения. Это и является основным показанием для назначения операции. При этом, стоит знать, что проведение оперативных вмешательств при катаракте, может иметь и ряд противопоказаний.
Противопоказания хирургии катаракты
Существуют ситуации, когда проводить операции на глазах нецелесообразно или очень опасно. В хирургии катаракты, противопоказаниями принято считать:
- Инфекционно-воспалительные болезни органа зрения. К ним относят воспалительные процессы конъюнктивы, сосудистой и радужной оболочек глаз. При этих заболеваниях сначала необходимо пройти курс полноценной терапии антибиотиками, противовоспалительными средствами и пр. Вопрос о проведении факоэмульсификации может быть поднят только после того, как воспалительный процесс полностью купирован. Такой подход минимизирует риски послеоперационных инфекционных осложнений.
- Декомпенсированная глаукома. При высоких показателях ВГД у пациента, операция по удалению катаракты может спровоцировать серьезное осложнение – экспульсивную геморрагию. Данное состояние настолько опасно, что может стать причиной полной потери зрения. Именно поэтому, перед операций факоэмульсификации, обязательно пройти полное офтальмологическое обследование, способное выявить глаукому. Для компенсации заболевания должны быть назначены антиглаукомные капли, снижающие ВГД, а при необходимости проведена операция. Удаление катаракт возможно только при нормальных показателях ВГД.
- Отсутствие светоощущения. Значительное снижение зрения, с отсутствием светоощущения, делает послеоперационный прогноз на его восстановление неблагоприятным. Это связано с необратимостью произошедших в сетчатке изменений. Однако в этом случае, необходимо проведение детального обследования сетчатки, на предмет определения ее возможности локализовать проекцию лучей света. При возможности даже частичного восстановления зрения, операцию проводят.
- Декомпенсированные соматические заболевания. Основными противопоказаниями к проведению операции, являются: перенесенные в течение последнего полугода инсульт или инфаркт, некомпенсированное течение сахарного диабета, прогредиентное течение рассеянного склероза, злокачественные новообразования. Сомнительные ситуации, при этом разрешаются коллегиально с участием кардиолога, невролога и прочихнеобходимых специалистов.
- Беременность и лактация. Любое оперативное вмешательство, включая и операции на глазах, подразумевает необходимость применения медикаментозных препаратов – седативных, обезболивающих и антибактериальных средств. Беременным и кормящим женщинам применение подобных препаратов не рекомендуется. Лечение катаракты не относится к мерам неотложной помощи, поэтому и операцию таким пациенткам лучше отложить до завершения грудного вскармливания.
В медицинском центре «Московская Глазная Клиника» все желающие могут пройти обследование на самой современной диагностической аппаратуре, а по результатам – получить консультацию высококлассного специалиста. Мы открыты семь дней в неделю и работаем ежедневно с 9 ч до 21 ч. Наши специалисты помогут выявить причину снижения зрения, и проведут грамотное лечение выявленных патологий.
Уточнить стоимость той или иной процедуры, записаться на прием в “Московскую Глазную Клинику” Вы можете по телефонам в Москве 8 (800) 777-38-81 и 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись формой онлайн-записи.
Источник
Оглавление
- Симптомы катаракты, показания к операции
- Подготовка к операции
- Госпитализация, протезирование хрусталика
- Прием препаратов после операции
- Осложнения после операции
- Период реабилитации
- Стоимость операции
- Преимущества проведения процедуры в МЕДСИ
Катаракта – заболевание, характеризующееся деструктивными изменениями хрусталика глаза, в результате которых он теряет свою прозрачность и перестает выполнять функцию линзы. В результате нарушения светопередачи чувствительные клетки сетчатки перестают получать достаточное количество света для передачи в головной мозг достоверного изображения. Больной утрачивает остроту и четкость зрения, извращается цветопередача, яркий свет и блики засвечивают изображение, вызывают болевые ощущения.
Единственный эффективный способ лечения катаракты – операция. Она включает удаление поврежденного хрусталика и установку на его место интраокулярной линзы-протеза (ИОЛ), которая становится полноценной заменой утраченной структуре.
Симптомы катаракты, показания к операции
Катаракта – стадийный процесс, развивающийся в течение достаточно длительного времени. Выделяют несколько этапов заболевания, которые характеризуются различной степенью и качеством изменений, а также следующими симптомами:
Начальная стадия
Симптомы могут отсутствовать или проявляться в виде снижения четкости зрения, появления легкой дымки, небольшого двоения предметов. Обследование у офтальмолога поможет обнаружить небольшие очаги деструкции чаще на периферии хрусталика. На этом этапе операция может быть отсрочена приемом лекарств (глазных капель) и не является необходимостью.
Незрелая катаракта
Очаги деструкции охватывают все большую область, острота зрения стремительно падает, пациенты отмечают:
- Прогрессирование близорукости
- Пелену перед глазами
- Возникновение радужных кругов вокруг ярких объектов
- Неразличение цветов или оттенков, изображение «выцветает»
- Гипертрофированную или, наоборот, сниженную чувствительность к свету – невозможно различать предметы против света, в солнечные дни отмечается слезотечение, резь в глазах
На этом этапе целесообразно прибегнуть к оперативному вмешательству, так как увеличение поврежденного хрусталика в размерах ведет к глаукоме (повышению внутриглазного давления с последующей атрофией зрительного нерва).
Зрелая катаракта
Патологические изменения хрусталика прогрессируют и становятся заметны визуально – зрачок больного мутнеет и приобретает белесый оттенок. Субъективно – появляются трудности с различением контуров и границ предметов, цвета сливаются, восприятие света неадекватно или может полностью отсутствовать.
Операция на данном этапе необходима и должна быть выполнена до наступления последней стадии – перезрелой катаракты, когда разрушение хрусталика приводит к полной и необратимой потере зрения.
Подготовка к операции
Операция назначается на определенную дату, поэтому пациент имеет возможность заранее обговорить с врачом условия и сроки госпитализации, выбрать ИОЛ.
Перед операцией при катаракте необходимо пройти общее и офтальмологическое обследования. Общее обследование будет включать:
- Общие клинические анализы крови и мочи
- Стандартные анализы на вирусные гепатиты B, C, сифилис, ВИЧ
- Коагулограмму
- Биохимическое исследование крови и мочи на глюкозу
- ЭКГ
- Флюорографию
- Посещение отоларинголога для исключения заболеваний лор-органов и профильного специалиста (при наличии хронического заболевания)
Данное обследование можно пройти в офтальмологической клинике, где будет проводиться операция, или по месту прописки. Однако следует помнить, что результаты анализов действительны в течение ограниченного времени.
Офтальмологическое обследование проводится непосредственно в оперирующей клинике и включает осмотр щелевой лампой, УЗИ или МРТ и, обязательно, измерение внутриглазного давления.
За день до манипуляции из пищи исключаются продукты, способные повысить давление. За несколько часов рекомендуется отказаться от пищи и питья. К моменту процедуры необходимо:
- Быть здоровым от инфекционных заболеваний и находиться в ремиссии хронической болезни
- Успокоиться и привести давление в норму (гипертоникам рекомендуется принять свои обычные гипотензивные средства, воспользоваться легкими седативными препаратами)
- Лицам, принимающим антикоагулянты или препараты аспирина на постоянной основе, необходимо отказаться от них за 5–6 дней
Госпитализация, протезирование хрусталика
При катаракте операция проводится амбулаторно под местной анестезией и длится около 30 минут, после чего пациент переводится в общую палату и находится под наблюдением врачей клиники еще несколько часов. Прооперированный глаз прикрывается защитной повязкой, затем пациент может отправляться домой, где будет в течение двух недель соблюдать назначенный врачом режим и применять выписанные препараты. Госпитализация нецелесообразна, так как операция малоинвазивна.
Протезирование хрусталика производится в несколько этапов:
- За час до операции пациенту закапывают препарат, расширяющий зрачок. По прошествии этого времени, после измерения глазного и артериального давления, закапываются анестезирующие капли, которые начинают действовать в течение нескольких минут. Затем больной укладывается на кушетку в одноразовом халате и накрывается стерильной простыней. Офтальмохирург вводит в переднюю камеру глаза жидкий протектор, который защитит роговицу во время операции
- Затем через лазерный микроразрез длиной 2–4 мм к хрусталику подводится инструмент с ультразвуковой головкой, который полностью разрушает его до состояния эмульсии и удаляет
- Другой инструмент (аспиратор) вводит в камеру хрусталика свернутую гибкую линзу, которая расправляется и заполняет освободившееся пространство. В течение всего этого времени пациент ничего не ощущает, кроме легкого давления или ощущения поглаживания. Иногда будут видны вспышки яркого света. Болевые и иные неприятные ощущения отсутствуют
Прием препаратов после операции
Лечение в послеоперационном периоде будет направлено на предотвращение инфицирования, купирование воспаления, снижение болевого синдрома и ускорение заживления тканей:
- Предотвращение инфицирования. С этой целью пациенту назначаются антибактериальные капли широкого спектра действия, которые применяются в течение 5–7 дней после вмешательства. Схему приема назначает врач
- Купирование воспаления (уменьшение отека). Для этого могут назначаться нестероидные противовоспалительные препараты (НПВП) или глюкокортикостероиды местного действия, а также антигистаминные и комбинированные препараты в виде капель
- Снижение болевого синдрома достигается приемом капель, содержащих НПВП, а также, при необходимости, таблетированных обезболивающих препаратов
- С целью ускорения заживления применяются местные увлажняющие и ранозаживляющие средства на основе декспантенола и гиалуроновой кислоты
Осложнения после операции
При правильном уходе и лечении осложнения возникают редко и устраняются медикаментозно. Наиболее вероятные из них:
- Неинфекционное воспаление (отек и покраснение) как реакция на хирургическое вмешательство – купируется местными НПВП, кортикостероидами, антигистаминными и другими противовоспалительными препаратами
- Инфицирование – лечится консервативно антибиотиками и антисептиками
- Гемофтальм (кровоизлияние) – проявляется появлением подвижных точек или «мушек» перед глазами, устраняется приемом тромболитических препаратов
- Дистрофия роговицы как результат повреждающего воздействия лазера – проявляется ощущением сухости, «песка» в глазу; лечится кератопротекторами, способствующими увлажнению и восстановлению тканей
- Вторичная глаукома – повышение внутриглазного давления, которое проявляется болями и затуманенностью изображения; симптомы проходят после нормализации давления с помощью капель или посредством дренажа
Период реабилитации
После операции при катаракте реабилитация занимает 14 дней и, кроме приема препаратов, включает соблюдение охранительного режима, прописанного врачом:
- Необходимо беречься от инфекционных заболеваний, избегать переохлаждений, мест скопления людей
- Защищать прооперированный глаз от любых воздействий извне – попадания моющих средств, пыли, прямых солнечных лучей. Первые дни до первого послеоперационного осмотра защитную функцию будет выполнять медицинская повязка, затем – солнцезащитные очки
- Глаз нельзя чесать, тереть или надавливать на него
- Для предотвращения отека рекомендуется спать на спине или противоположном от прооперированного глаза боку, ограничить употребление жидкости, отказаться от соленого
- Запрещается наклоняться, физически перенапрягаться, поднимать тяжести, нужно контролировать артериальное давление
Улучшение зрения будет отмечаться пациентом уже в первые часы после операции, однако окончательное восстановление зрительных функций произойдет только к концу первого месяца после операции, поэтому подбор новых очков или контактных линз ранее этого времени нецелесообразен.
Полное восстановление и адаптация глаза завершится в течение 3–6 месяцев от замены хрусталика, затем можно готовиться к замене хрусталика на втором глазу, если это необходимо.
Стоимость операции
Стоимость операции при катаракте варьируется. Пациентам, решившимся на замену хрусталика, по квоте в государственной больнице она не будет стоить ничего. Однако риски, связанные с невозможностью выбора ИОЛ, длинные очереди, неуверенность в офтальмохирурге и другие малоприятные нюансы заставляют пациентов прибегать к услугам частных клиник. Здесь можно заранее ознакомиться с рейтингом докторов и отзывами пациентов, быстро пройти обследование и подобрать оптимальный вариант импланта.
Стоимость ИОЛ составляет примерно половину стоимости всей операции. Здесь играют роль компенсаторные возможности тех или иных линз:
- Монофокальные – обеспечивают наибольшую четкость зрения либо вдали, либо вблизи (по выбору пациента) и требуют ношения корректирующей оптики
- Мультифокальные – имеют несколько оптических зон, позволяющих приспосабливать зрение к удаленности предметов, однако при близорукости не отменяет ношение очков
- Асферические – обеспечивают равномерное прохождение света к сетчатке, что исключает искажения и блики в восприятии светотени и цветов
Также на формировании стоимости оказывает влияние местоположение и рейтинг клиники.
Преимущества проведения процедуры в МЕДСИ:
- Высокий рейтинг клиники и врачей – гарантия успеха лечения
- Опытные офтальмохирурги с большим стажем, выполняющие подобные операции ежедневно
- Современное оснащение клиники, новейшая аппаратура для лазерной микрохирургии
- Возможность прохождения предоперационного обследования в день обращения, наблюдение в послеоперационный и реабилитационный периоды
- Большой выбор интраокулярных линз, совместный подбор ИОЛ вместе с врачом
- Разветвленная сеть клиник – возможность выбрать ближайший к месту жительства филиал
Для записи на прием звоните по круглосуточному телефону: 8 (495) 7-800-500
Источник
