Противопоказания к оперативному лечению хронический
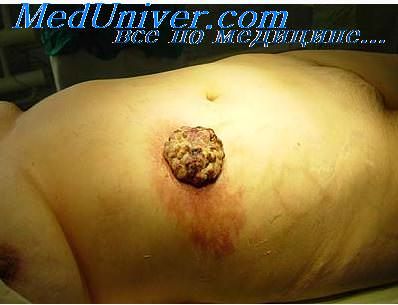
Показания и противопоказания к оперативному лечению опухолей.Показаниями для хирургического лечения являются новообразования небольшого размера — диаметром до 2 см, эпителиальные новообразования кожи, развившиеся на фоне руб-цовой ткани, радиорезистентные опухоли. Как правило, хирургический метод лечения может быть рекомендован при кожном роге, опухолях из придатков кожи, гигантской кондиломе Бушке—Левенштейна, базальноклеточном раке, плоскоклеточном раке кожи и ряде дру гих злокачественных новообразованиях. Частота рецидивирования эпителиальных новообразований кожи после их хирургического иссечения при сроках наблюдения в течение 5 лет варьируется от 6,8 до 41,4%, а при сроке наблюдения до 10 лет — от 16 до 50%. Столь существенные различия в частоте рецидивирования после хирургического метода лечения (хотя это относится и ко всем методам лечения) обусловлены различиями размеров новообразований, клинико-мор-фологических форм, степени инвазии, лока-изации и доступности новообразования для полного хирургического иссечения. Так, при диаметре базалиомы менее 2 см рецидив после хирургического лечения наступает в 0,5%, при диаметре от 2 до 4 см — в 10%, при диаметре, превышающем 4 см, и наличии явлений деструирующего роста в подлежащие тка-ни — в 22% случаев. Чаще всего рецидивирует базальноклеточный рак с краевой инфильтрацией и инфильтрирующие формы со склерозированием опухоли, расположенные на коже носа (40%), щек и периорбиталь-ной области (соответственно 21 и 18%), а также волосистой части головы (10%). Как было отмечено ранее, одним из главных принципов хирургического иссечения эпителиальных новообразований кожи является обязательное иссечение опухоли в пределах здоровой гкани, при базалиоме и кератоакантоме следует отступать на 0,5-1,0 см. а при плоскоклеточном раке кожи и базалиоме типа ulcus rodens — на 1-2 см от края опухоли. В ряде случаев при обширных очагах поражения для закрытия раневого дефекта применяются кожно-пластические операции, которые осуществляются, в основном, путем пересадки кожи на питающем лоскуте или с использованием свободного кожного лоскута. Наиболее часто встречающимся осложнением после хирургического метода лечения является формирование келоидного рубца, который развивается примерно в 11% случаев. С целью предотвращения этого осложнения следует учитывать ряд факторов, способствующих его развитию. В частности, хирургическое вмешательство не следует проводить ранее чем через год после окончания приема изотретиноина. К развитию келоида предрасполагают и анатомические особенности — он чаще развивается после хирургических вмешательств на участках кожи, испытывающих натяжение или непосредственно покрывающих костные выступы, а также на верхней части рук, спины, грудине, плечах, углу нижней челюсти и мочке уха.
Противопоказаниями для хирургического метода лечения эпителиальных новообразований кожи являются сахарный диабет, непереносимость обезболивающих средств, а также невозможность технически полного иссечения опухоли ввиду особой ее локализации (периорбитальная область, нос и ушные раковины). После хирургического удаления опухоли косметический эффект обычно бывает очень хорошим. Однако этот метод не предотвращает развития рецидивов. В частности, после хирургического иссечения рецидивируют от 3.4 до 55% базалиом. Исключительно важным обстоятельством при хирургическом иссечении является использование метода микроскопического контроля краевой зоны опухоли, удаленной в момент оперативного вмешательства. При удалении опухоли под гистологическим контролем удается получить наименьший процент рецидивов — 4,5%. Метод «микрографической хирургии по Мохсу», разработанный в 1936 г. F.E. Mohs, является самым аккуратным методом удаления злокачественной опухоли, обеспечивающим контролируемое серийное микроскопическое исследование ткани, взятой непосредственно у больного и зафиксированной химическим способом in situ при помощи пасты с хлоридом цинка. Ткань для замораживания, получения срезов и последующей микроскопии систематически удаляется по специальной схеме до тех пор пока в срезе не перестают определяться признаки злокачественной опухоли. Методика операции по Мохсу. В зоне расположения опухоли хирургическим лезвием, наклоненным под углом 45°, иссекается блюдцеобразный кусочек ткани. При традиционном хирургическом удалении, в отличие от метода Мохса, разрез проводится перпендикулярно коже. Взятый биоптат разрезается на части, как пирог. Срезы маркируют и помещают в специальный контейнер (чашку Петри) Используя рисованное изображение пациента, составляют карту для точного нанесения участка, откуда была взята ткань опухоли. После этого ткань передают гистологу, который производит гистологические срезы в горизонтальной плоскости таким образом, чтобы ткани, лежащие в глубине, и периферические края кожи вокруг всей опухоли стали доступными для микроскопического исследования. При обнаружении опухоли удаляют дополнительные слои ткани, операция же продолжается до тех пор, пока хирург не достигает слоя, свободного от опухолевых клеток. Процедура «микрографической хирургии по Мохсу» весьма сложна, требует большой точности и специального обучения хирургов. Обычно она проводится амбулаторно, под местной анестезией. Вмешательство может состоять из нескольких циклов. Метод чаще используется при лечении опухолей лица и при других важных в косметическом отношении локализациях, а также при рецидивирующих раках кожи, особенно в случаях, когда раковые клетки продолжают находиться в рубце и границу рецидивирующей опухоли нельзя определить точно. Он показан при склеродермоподобной базалиоме, выбухающей дерматофибросаркоме; базалиоме и плоскоклеточном раке кожи, располагающихся в местах, где велика вероятность рецидива (носогубная складка, внутренний угол глаза, ушная раковина и др.) или в местах, где необходимо максимальное сохранение здоровой ткани (кончики крыло носа, губа, ухо, головка полового члена и др.). – Также рекомендуем “Кюретаж. Электрокоагуляцию.” Оглавление темы “Принципы лечения опухолей кожи.”: |
Источник
По жизненным и
абсолютным показаниям операции должны
производиться во всех случаях за
исключением предагонального и агонального
состояния больного, находящегося в
терминальной стадии длительно текущего
заболевания, приводящего неминуемо к
летальному исходу (например, онкопатология,
цирроз печени и т. п.). Таким больным, по
решению консилиума проводится
консервативная посиндромная терапия.
При
относительных показаниях следует
индивидуально взвесить риск операции
и планируемый эффект от нее на фоне
сопутствующей патологии и возраста
больного. Если риск оперативного
вмешательства превышает желаемый
результат, необходимо воздержаться от
операции (например, удаление
доброкачественного образования, не
сдавливающего жизненно важные органы,
у больного с выраженной аллергонастроенностью.
126. Подготовка органов и систем больных на этапе предоперационной подготовки.
Существует
два типа предоперационной подготовки:
общая
соматическаяи
специальная.
Общая
соматическая подготовкапроводится
больным с распространенными
хирургическими заболеваниями, мало
отражающимися на состоянии организма.
Кожные
покровыдолжны
быть осмотрены у каждого больного. Сыпь,
гнойно-воспалительные
высыпания исключают возможность
выполнения плановой
операции. Важную роль играет санация
ротовой полости.
Кариозные
зубы
могут служить причиной заболеваний,
тяжело отражающихся на послеоперационном
больном. Санация ротовой полости,
регулярная чистка зубов весьма
целесообразны для предотвращения
послеоперационного паротита, гингивита,
глоссита.
Температура
телаперед
плановой операцией должна быть нормальной.
Повышение
ее находит свое объяснение в самой
природе болезни (гнойное заболевание,
рак в стадии распада и т.п.). У всех
больных, госпитализированных в
плановом порядке, следует найти причину
повышения температуры. Пока она
не будет обнаружена и не будут приняты
меры к ее нормализации, плановую
операцию следует отложить.
Сердечно-сосудистая
система должна
быть изучена особенно внимательно.
Если кровообращение имеет компенсированный
характер, то необходимость в его
улучшении отпадает. Средний уровень
артериального давления равен
120/80 мм. рт. ст., может колебаться в пределах
130-140/90-100 мм. рт. ст.,
что не вызывает необходимости в
специальном лечении. Гипотония, если
она
представляет норму для данного субъекта,
также лечения не требует. Если имеется
подозрение на органическое заболевание
(артериальная гипертензия, недостаточность
кровообращения и нарушения сердечного
ритма и проводимости), больной должен
быть проконсультирован с кардиологом
и вопрос об операции решается после
специальных исследований.
Для
профилактики тромбоза
и эмболииопределяют
протомбиновый индекс
и при необходимости назначают
антикоагулянты (гепарин, фенилин,
клексан, фраксипарин). У больных варикозной
болезнью, тромбофлебитом перед операцией
выполняют эластичное бинтование голеней.
Подготовка
желудочно-кишечного
трактабольных
перед операцией на других
областях тела несложна. Прием пищи
следует ограничить лишь вечером
накануне операции и утром перед операцией.
Длительное голодание, применение
слабительных средств и многократное
промывание желудочно-кишечного
тракта должны выполняться по строгим
показаниям, так как они вызывают
ацидоз, снижают тонус кишечника и
способствуют застою крови в сосудах
брыжейки.
Перед
плановыми операциями необходимо
определить состояние дыхательной
системы,
по
показаниям ликвидировать воспаление
придаточных полостей
носа, острый и хронический бронхит,
пневмонию. Боли и вынужденное состояние
больного после операции способствуют
понижению дыхательного объема.
Поэтому пациент должен усвоить элементы
дыхательной гимнастики, входящей в
комплекс
лечебной физкультуры предоперационного
периода.
Специальная
предоперационная подготовка
у плановых
больных может быть
продолжительной и объемной, в экстренных
случаях краткосрочной и быстро
эффективной.
У
больных с гиповолемией, нарушениями
водно-электролитного баланса,
кислотно-основного состояния сразу же
начинают инфузионную терапию, включающую
переливание полиглюкина, альбумина,
протеина, раствора гидрокарбоната
натрия при ацидозе. Для уменьшения
метаболического ацидоза вводят
концентрированный раствор глюкозы с
инсулином. Одновременно применяют
сердечно-сосудистые средства.
При
острой кровопотере и остановленном
кровотечении проводят переливание
крови, полиглюкина, альбумина, плазмы.
При продолжающемся кровотечении
трансфузию начинают в несколько вен и
больного сразу же доставляют в
операционную, где выполняют операцию
с целью остановки кровотечения под
прикрытием инфузионной терапии, которую
продолжают и после операции.
Подготовка
органов и систем гомеостаза должна быть
комплексной и включать
следующие мероприятия:
улучшение
сосудистой деятельности, коррекцию
нарушений микро
циркуляции с
помощью сердечно-сосудистых средств,
препаратов, улучшаю
щих
микроциркуляцию (реополиглюкин);борьбу
с дыхательной недостаточностью
(оксигенотерапия, нормали
зация
кровообращения, в крайних случаях –
управляемая вентиляция легких);дезинтоксикационную
терапию – введение жидкости,
кровезамещаю-
щих
растворов дезинтоксикационного
действия, форсированный диурез,
при
менение
специальных методов детоксикации –
плазмофореза,
оксигенотерапии;коррекцию
нарушений в системе гемостаза.
В
экстренных случаях продолжительность
предоперационной подготовки
не должна превышать 2 часов.
Психологическая
подготовка.
Предстоящая
хирургическая операция вызывает у
психически здоровых людей
более или менее значительную психическую
травму. У больных нередко
на данном этапе появляется чувство
страха и неуверенности в связи с
ожидаемой операцией, возникают
негативные переживания, появляются
многочисленные вопросы. Все это
снижает реактивность организма,
способствует нарушению сна, аппетита.
Значительная
роль в психологической
подготовке больных, госпитализированных
в плановом порядке, отводится
лечебно-охранительному
режиму, основными
элементами которого являются:
безупречная
санитарно-гигиеническая обстановка
помещений, где на
ходится больной;четкие,
разумные и неукоснительно соблюдаемые
правила внутренне
го распорядка;дисциплина,
субординация во взаимоотношениях
медицинского пер
сонала
и в отношениях больного к персоналу;культурное,
бережное отношение персонала к больному;полное
обеспечение больных медицинскими
препаратами, аппарату
рой
и предметами быта.
Соседние файлы в предмете Общая хирургия
- #
- #
- #
Источник
Показания к операции разделяют на абсолютные и относительные.
Абсолютными показаниями к операции считают заболевания и состояния, представляющие угрозу жизни больного, которые можно ликвидировать только хирургическим путём.
Абсолютные показания к выполнению экстренных операций иначе называют «жизненными». К этой группе показаний относят асфиксию, кровотечение любой этиологии, острые заболевания органов брюшной полости (острый аппендицит, острый холецистит, острый панкреатит, перфоративную язву желудка и двенадцатиперстной кишки, острую кишечную непроходимость, ущемлённую грыжу), острые гнойные хирургические заболевания (абсцесс, флегмону, остеомиелит, мастит и пр.).
В плановой хирургии показания к операции также могут быть абсолютными. При этом обычно выполняют срочные операции, не откладывая их больше чем на 1-2 нед.
Абсолютными показаниями к плановой операции считают следующие заболевания:
– злокачественные новообразования (рак лёгкого, желудка, молочной железы, щитовидной железы, толстой кишки и пр.);
– стеноз пищевода, выходного отдела желудка;
– механическая желтуха и др.
Относительные показания к операции включают две группы заболеваний:
– Заболевания, которые могут быть излечены только хирургическим методом, но не угрожающие непосредственно жизни больного (варикозное расширение подкожных вен нижних конечностей, неущемлённые грыжи живота, доброкачественные опухоли, желчнокаменная болезнь и др.).
– Заболевания, достаточно серьёзные, лечение которых принципиально можно осуществлять как хирургически, так и консервативно (ишемическая болезнь сердца, облитерирующие заболевания сосудов нижних конечностей, язвенная болезнь желудка и двенадцатиперстной кишки и др.). В этом случае выбор делают на основании дополнительных данных с учётом возможной эффективности хирургического или консервативного метода у конкретного больного. По относительным показаниям операции выполняют в плановом порядке при соблюдении оптимальных условий.
Существует классическое разделение противопоказаний на абсолютные и относительные.
К абсолютным противопоказаниям относят состояние шока (кроме геморрагического шока при продолжающемся кровотечении), а также острую стадию инфаркта миокарда или нарушения мозгового кровообращения (инсульта). Следует отметить, что в настоящее время при наличии жизненных показаний возможно выполнение операций и на фоне инфаркта миокарда или инсульта, а также при шоке после стабилизации гемодинамики. Поэтому выделение абсолютных противопоказаний в настоящее время не имеет принципиально решающего значения.
К относительным противопоказаниямотносят любое сопутствующее заболевание. Однако их влияние на переносимость операции различно.
Наибольшую опасность представляет наличие следующих заболеваний и состояний:
– Сердечно-сосудистая система: гипертоническая болезнь, ишемическая болезнь сердца, сердечная недостаточность, аритмии, варикозное расширение вен, тромбозы.
– Дыхательная система: курение, бронхиальная астма, хронический бронхит, эмфизема лёгких, дыхательная недостаточность.
– Почки: хронические пиелонефрит и гломерулонефрит, хроническая почечная недостаточность, особенно с выраженным снижением клубочковой фильтрации.
– Печень: острый и хронический гепатиты, цирроз печени, печёночная недостаточность.
– Система крови: анемия, лейкозы, изменения со стороны свёртывающей системы. Ожирение. Сахарный диабет.
Источник
- Главная /
- Статьи /
Основные принципы хирургического лечения и виды оперативного доступа
Хирургическое лечение предполагает рассечение и последующее соединение тканей в ходе операции. Основные принципы оперативной хирургии сформулировал хирург Н. Н. Бурденко. Это анатомическая доступность, физиологическая возможность сохранить функцию органа, техническая возможность.
Такое лечение разделяется на три основных этапа: предоперационный, операция, послеоперационный.
Принципы подготовки пациента к операции
Основное требование к проведению плановой операции – выявить общее состояние здоровья и возможные противопоказания. Для этого пациенты сдают анализы и проходят обследования:
- общий анализ мочи;
- клинический анализ крови;
- биохимический анализ крови – электролиты, общий белок, АЛТ, АСТ, общий билирубин, креатинин, мочевина, глюкоза;
- коагулограмма (время свертывания крови);
- анализ на группу крови и резус-фактор;
- HBsAg, HCV (анализы на гепатиты В и С);
- ЭКГ;
- флюорография.
Перечень анализов и обследований может варьироваться в зависимости от вида операции.
Заключение о готовности пациента к операции дает терапевт. Для подготовки к общему наркозу нужно посетить анестезиолога.
Если есть сопутствующие заболевания, потребуется консультация с профильным специалистом.
Абсолютные и относительные противопоказания к хирургическому вмешательству
Абсолютные противопоказания – те, которые делают невозможным вмешательство даже при показаниях. К ним относится состояние шока (за исключением геморрагического на фоне кровотечения), острый инфаркт миокарда и инсульт. Однако принципы хирургической помощи при наличии жизненных показаний к вмешательству позволяют делать операции на фоне инсульта и инфаркта. При шоке манипуляция тоже возможна – после того, как пациента стабилизируют.
Относительные противопоказания – это любые сопутствующие болезни. Они оказывают разное влияние на переносимость хирургии. Самые опасные состояния:
- Со стороны дыхательной системы – бронхиальная астма, заядлое курение, дыхательная недостаточность, эмфизема легких, хронический бронхит;
- Со стороны сердечно-сосудистой системы – аритмия, гипертония, ишемия сердца, варикоз, тромбоз;
- Со стороны печени – цирроз, хронический и острый гепатит, печеночная недостаточность;
- Со стороны почек – почечная недостаточность, гломерулонефрит, пиелонефрит;
- Со стороны крови: лейкоз, анемия, нарушение свертываемости;
- Диабет;
- Ожирение.
Предоперационные стандарты
Предоперационным называется период с того момента, как пациент поступил в хирургическое отделение стационара, и до момента выполнения операции. Этот период делится на 2 этапа: предварительной подготовки (диагностический) и непосредственной подготовки.
Принципы работы хирургического отделения заключаются в том, чтобы профилактировать осложнения. Они могут быть во время манипуляции и после. Предварительная подготовка – это уточнение диагноза, обследование систем жизнеобеспечения, выявление состояния гомеостаза. Санируются очаги инфекции, протекающей в хронической форме, определяются нарушения в работе органов и систем. Период подготовки различается, в зависимости от типа операции. При экстренном вмешательстве – это от нескольких минут до 2 часов. При плановом – от 1 до 8 дней.
Непосредственная подготовка – это время с назначения даты операции до ее начала. Адекватная подготовка снижает количество осложнений, трудопотери, ускоряет выздоровление пациента. На этом этапе все усилия направлены на профилактику рисков, связанных с операционной травмой. Цели непосредственной подготовки:
- снизить риск операционных и послеоперационных осложнений;
- обеспечить пациенту переносимость вмешательства;
- повысить иммунобиологический статус.
Если анестезиолог и хирург не уверены, что больной перенесет манипуляцию, от нее нужно отказаться. Исключение – острые жизненные показания.
Существует такое понятие, как «операционная стресс-реакция». Эта реакция приводит к повышению риска осложнений, увеличивает сроки выздоровления. Чтобы уменьшить ее воздействие и сделать организм устойчивее к операционному стрессу проводят ряд мероприятий:
- психологическая подготовка;
- коррекция гомеостаза;
- инфузионная терапия (введение необходимых медикаментов);
- повышение сопротивляемости организма – антистрессорная защита.
Непосредственная подготовка к вмешательству включает следующие компоненты:
- стабилизация систем жизнеобеспечения;
- психологическая подготовка;
- подготовка дыхательных путей, в некоторых случаях – санация;
- опорожнение кишечника;
- обработка операционной зоны (удаление волос, нанесение антисептика);
- постановка катетера мочевого пузыря (если манипуляция длительная и нужно измерять диурез каждый час и посуточно);
- премедикация – введение антигистамина, наркотического анальгетика, атропина (за полчаса до манипуляции).
Оперативный доступ
Оперативный доступ – этап операции, на котором хирург обнажает оперируемый орган. Основные требования к нему:
- предельная близость к очагу заболевания;
- достаточное обнажение органа для удобства манипуляций хирурга;
- минимальное повреждение тканей;
- удаленность от очагов инфекции;
- хорошее кровоснабжение краев раны;
- косметичность;
- наименьшая глубина раны.
Оперативному доступу придается нужная форма с помощью ранорасширителей, зеркал, крючков. Он может иметь вид пирамиды, конуса и др.
Доступы могут иметь названия – торакотомия, лапаротомия, трепанация и др.
Хирурги все чаще проводят вмешательства посредствам мини-доступов. Это разрезы длиной до 4 см. Такая техника подразумевает использование специального инструмента и осветительной системы.
Самые малые разрезы – при лапароскопических операциях. Обычно это 3-4 разреза по 1 см, необходимые для введения инструмента – троакаров. Это широкие трубки, через которые в оперируемую область под давлением нагнетают газ. Через разрезы вводят микроинструменты для манипуляций и оптику. Изображение действий хирурга выводится на монитор. После такого вмешательства пациенты уже на 2 день встают с постели и через 7-14 дней возвращаются к работе.
Послеоперационные требования
Послеоперационный период – это время с конца операции до полного восстановления пациента. Обычно через сутки убирают дренаж из операционной раны, а на 7-14-й день снимают швы. Самый ответственный этап – это первые 2-3 суток после манипуляции. В этот период ярче всего проявляются реакции организма на наркоз и операционную травму. Функции жизненно-важных систем и гомеостаз могут нарушаться по ряду причин:
- болевой синдром;
- расстройство внешнего дыхания и кровообращения;
- расстройство ЖКТ;
- нарушение мочеиспускания и работы почек;
- повышение температуры тела;
- нарушение водно-электролитного баланса.
Для профилактики осложнений больному обеспечиваются:
- адекватное обезболивание;
- коррекция водно-электролитного баланса;
- ранняя активация;
- дыхательная гимнастика;
- массаж;
- ингаляции;
- физиотерапия;
- эпидуральная блокада;
- стабилизация гемодинамики;
- профилактика антибиотиками.
Читайте также

При варикозе стенки сосудов нижних конечностей расширяются, деформируются, снижается их функция. Чаще всего заболевание поражает тонкие подкожные вены, которые со в…
x
Закрыть
Наш сайт использует файлы cookie для обеспечения работоспособности сервиса, улучшения навигации и повышения удобства работы с сайтом. При использовании данного сайта, вы подтверждаете свое согласие на использование файлов cookie. Если вы не согласны с этим, то можете поменять соответствующим образом настройки вашего браузера или отказаться от использования данного сайта.
Источник
