Противопоказания к тлт при онмк

Оглавление темы “Тромболизис.”:
- Тромболизис. Показания к проведению тромболизиса. Противопоказания к проведению тромболизиса
- Препараты для тромболизиса. Признаки эффективного тромболизиса
- Осложнения тромболизиса. Профилактика ретромбоза после тромболизиса
- Антикоагулянтная терапия при инфаркте миокарда. Антиаггрегантная терапия при инфаркте миокарда
- Улучшение кровообращения зон инфаркта. Нитраты при лечении инфаркта миокарда
- Видео урок тромболизис при инфаркте миокарда
Тромболизис – показания, противопоказания
При раннем (до 3 ч) проведении тромболизиса отмечена похожая эффективность внутрикоронарного метода (делают только в специализированных кардиологических отделениях) и внутривенного системного (проводят в машине «скорой помощи» в период транспортировки, в любом отделении стационарного медучреждения или на дому). Последний обладает меньшими побочными эффектами (менее часто вызывает КШ и опасные аритмии). Так, в Англии 50% всех тромбонизисов проводится на дому (в 2/3 случаев — в первые 2 ч).
В Западной Европе в настоящее время для тромболизиса при инфаркте миокарда используются два временных промежутка «звонок—игла» (не должен превышать 90 мин) и «дверь—игла» (не должен превышать 30 мин). Тромболизис не показан, если не известно точно время начала ИМ или если тромболизис не может быть проведен в первые 12-24 ч.
При состоявшейся диагностике инфаркта миокарда больному в течение первых 6 ч целесообразно назначить тромболизис, так как ИМ любого типа в большинстве случаев обусловлен развитием тромбоза. Развивающийся некроз миокарда сопровождается большим выходом факторов (адреналина, АДФ, кусков базальной мембраны), вызывающих начало свертывания Обычно для тромболизиса применяют проактиваторы фибринолизина стрептокиназу, урокиназу, образующие комплекс с плазминогеном и переводящие его в активную форму – плазмин — с последующим расщеплением фибринового компонента тромба
Показания к проведению тромболизиса
Показания к проведению тромболизиса (пожилой возраст — не противопоказание):
• на ЭКГ определяются подъем интервала ST более 1 мм в двух и более смежных отведениях (при подозрении на передний ИМ) или в 2 из 3 отведений от конечностей II, III, avF (при подозрении на нижний ИМ), или наличие БЛНПГ (вероятно, когда субтотальная окклюзия коронарной артерии прогрессирует в тотальную), или идиовентрикулярный ритм,
• первые 6 ч инфаркта миокарда. Но при сохранении боли, подъеме сегмента ST и отсутствии зубца Q (когда миокард еще жив) «годятся» и первые 12 ч, если ИМ не завершился и имеется «мозаичность» клинической картины Решение о проведении тромболизиса в сроки после 12 ч принимается на основании клинической картины, анамнеза и ЭКГ
Проведение тромболизиса при ОКС без стойкого подъема сегмента ST (или с инверсией зубца Т, или отсутствием изменений на ЭКГ) не показано
Противопоказания к проведению тромболизиса
Противопоказания к проведению тромболизиса (обычно связаны с риском кровотечений):
• абсолютные:
– активное кровотечение, в том числе кровотечения из ЖКТ на протяжении последнего месяца, предшествующий свежий (не старше 6 месяцев) геморрагический инсульт (или субарахноидальное кровотечение в анамнезе);
– крупные хирургические вмешательства, роды, серьезные травмы (ЧМТ) в предыдущих 3 неделях;
• относительные:
– предполагаемое расслоение аорты;
– внутримозговая патология, не относящаяся к абсолютной (нарушения мозгового кровообращения, случившиеся в течение предыдущих 2 месяцев, даже при полном восстановлении всех функций к настоящему моменту);
– свежая травма;
– крупная операция давностью менее 3 недель;
– внутреннее кровотечение; множественные повторные ИМ с тяжелым постинфарктным кардиосклерозом; язвенная болезнь в фазе обострения;
– тяжелые болезни печени (цирроз печени — ЦП); геморрагический диатез; гломерулонефриты; болезни крови с кровоточивостью;
– тяжелая, плохо корригируемая АГ (более 180/110 мм рт. ст.);
– СД с тяжелой ангиоретинопатией; возможная беременность; лечение оральными антикоагулянтами в терапевтических дозах;
– пункция сосудов, не поддающихся прижатию; недавнее лечение сетчатки глаза лазером;
– травматическая или длительная реанимация (более 10 мин);
– аллергическая реакция на стрептокиназу в анамнезе (последние 2 года).
В этих случаях вводят ретеплазу или тенектоплазу.

Учебное видео тромболизиса при инфаркте миокарда
При проблемах с просмотром скачайте видео со страницы Здесь
– Также рекомендуем “Препараты для тромболизиса. Признаки эффективного тромболизиса.”
– Вернуться в оглавление раздела “Кардиология.”
Источник
Информация носит справочный характер. Не занимайтесь самодиагностикой и самолечением. Обращайтесь ко врачу.
 Инсульт представляет острое нарушение мозгового кровообращения. Различают 2 основных вида инсульта – геморрагический и ишемический.
Инсульт представляет острое нарушение мозгового кровообращения. Различают 2 основных вида инсульта – геморрагический и ишемический.
При ишемическом инсульте практикуется применение тромболитической терапии.
Тромболитическая терапия предполагает растворение тромба. Чем раньше начато введение препарата для тромболизиса после начала ишемии, тем эффективнее будет его результат.
В то же время процедура имеет строгие показания, а применение ограничено возможностью развития осложнений от использования тромболитических средств.
Последовательность действий при инсульте описана в Приказе МЗ РФ №928н «Об утверждении порядка оказания медицинской помощи больным с острыми нарушениями мозгового кровообращения». Тромболитическая терапия проводится в отделении реанимации сосудистого центра.
Виды лекарственного тромболизиса:
- Селективный – введение препарата внутриартериально, непосредственно перед тромбом. Требует контроля ангиографией.
- Неселективный – внутривенное введение препарата, распространение его по всему организму. Применяется чаще.
Препараты могут вводиться как струйным образом, так и внутривенно капельно.
Показания к проведению тромболизиса
Ишемический инсульт должен быть подтвержден при помощи методов нейровизуализации – КТ и МРТ, МРА. Кроме того, должны быть соблюдены следующие условия:
- диагноз поставлен неврологом сосудистого центра;
- время от начала инфаркта мозга – не более 3 часов, в некоторых случаях допустимо превышение интервала до 4,5 часов;
- результаты КТ и МРТ должен оценить специалист;
- отсутствие признаков кровотечения из других органов;
- отсутствие язвенной болезни желудка и 12-перстной кишки;
- коагулограмма с допустимыми показателями, в том числе МНО<1,7, АЧТВ в пределах нормы;
- количество тромбоцитов не меньше 100*109/л;
- отсутствие применения антикоагулянтов, в том числе, гепарина, за 48 часов;
- отсутствие хирургических манипуляций за две недели до тромболизиса;
- давление артериальное систолическое – менее 180 мм РТ ст;
- анализ крови на сахар в пределах от 2,8 до 22,5 ммоль/л;
- отсутствие судорожного припадка в начале клинической картины;
- шкала NIHSS – не более 22 баллов.

Кроме того, тромболизис не показан при малом инсульте, при быстром восстановлении утраченных функций и при незначительных дефектах.
В целом, реканализация тромботических масс после тромболизиса происходит у 50-75% больных, при этом в последующем у каждого третьего формируется повторная окклюзия.
Это связано с тем, что тромболизис представляет собой лишь симптоматическую терапию при инсульте, не устраняет причины образования тромба.
Например, при выраженном атеросклерозе брахиоцефальных сосудов высока вероятность формирования повторного тромбоза. При аритмим также возможна реокклюзия из-за возможности повторного отрыва тромба от клапана. Варикоз и тромбоз вен нередко служит источником повторных тромбов.
Противопоказания к процедуре
Тромболизис абсолютно противопоказан при следующих состояниях:
- инсульт геморрагический;
- кровоизлияние субарахноидальное;
- инсульт малый, с незначительным неврологическим дефицитом;
- нарушение мозгового кровообращения повторное;
- кома;
- асистолия за предыдущие 10 дней:
- наличие абсцессов, онкологических образований, артерио-венозных мальформаций;
- эпилепсия.
Относительными противопоказаниями для тромболизиса при инсульте являются:
- расширение варикозное вен пищевода;
- недостаточность функции почек и печени;
- манипуляции хирургического характера за 14 дней до процедуры;
- кровотечения за 20 дней до процедуры;
- роды за две недели;
- вскармливание грудью, беременность;
- сниженные показатели свертывающей системы крови – гипокоагуляция;
- уровень сахара низкий, либо слишком высокий (22,5 ммоль/л);
- гемодиализ;
- травмы головного мозга за 3 месяца до тромболизиса.
Специалист в каждом конкретном случае решает вопрос о возможности проведения тромболизиса, соотношении предполагаемой пользы и вреда.
Подготовительный этап
Перед проведением тромболитической терапии необходимо выполнение ряда анализов.
 Обязательно обследование общего анализа крови на предмет содержания тромбоцитов. Коагулограмма должна быть в пределах нормы. Пациент обследуется на предмет группы крови и резус-фактора.
Обязательно обследование общего анализа крови на предмет содержания тромбоцитов. Коагулограмма должна быть в пределах нормы. Пациент обследуется на предмет группы крови и резус-фактора.
МРТ и МРА позволяют установить точную локализацию тромба и провести селективный тромболизис при ишемическом инсульте.
Параллельно стоит расспросить самого пациента или родственников о наличии в анамнезе кровотечений или болезней. Узнать о постоянно принимаемых препаратах, проведенных хирургических вмешательствах.
Тромболизис должен проводится в условиях отделения интенсивной терапии сосудистого центра, в котором имеется необходимое оборудование для поддержания и контроля за жизненно важными функциями организма. Кроме того, должна быть обеспечена возможность постоянного контроля при помощи ангиографии.
Препараты и протокол тромболитической терапии
Первый тромболитик Стрептаза применен в 1976 г. Препараты для тромболизиса при инсульте представляют собой фибринолитики. Растворимый фибриноген в процессе развития инсульта переходит в нерастворимый фибрин.
Средства I поколения:
- Стрептокиназа – SK.
- Урокиназа – UK.
Не применяются из-за развития множества побочных эффектов.
Препараты II поколения:
- Алтеплаза – тканевой активатор плазминогена, Актилизе – t-PA. Актилизе превращает последний в плазмин, который растворяет нити фибрина в тромбе. Препарат выбора при
 тромболизисе. Выпускается в виде лиофилизата для приготовления раствора во флаконе по 50 мг. Алтеплаза вводится в организм из расчета 0,9 мг/кг массы тела, но не более 90 мг. При этом 10% от данного значения вводится в первые минуты в виде струйной инъекции в вену, остальная доза – вводится капельно. Допускается применение в течение 4,5 часов после начала ишемического инсульта.
тромболизисе. Выпускается в виде лиофилизата для приготовления раствора во флаконе по 50 мг. Алтеплаза вводится в организм из расчета 0,9 мг/кг массы тела, но не более 90 мг. При этом 10% от данного значения вводится в первые минуты в виде струйной инъекции в вену, остальная доза – вводится капельно. Допускается применение в течение 4,5 часов после начала ишемического инсульта. - Проурокиназа – Пуролаза – pro-UK. Представляет собой рекомбинантный активатор плазминогена. Выпускается во флаконах по 2 млн МЕ. Принцип введения – первые 2 млн МЕ струйно, дополнительно – 4 млн МЕ в виде капельного вливания в течение 1 часа.
Препараты обладают высокой эффективностью.
Препараты III поколения:
- Тенектеплаза – Метализе, TNK-tPA. В одном флаконе содержится 40 мг активного вещества. Это рекомбинантный фибрин-специфический активатор плазминогена. Вводится однократно в виде струйной инъекции. Доза препарата зависит от веса пациента, но не более 10000 Ед.
- Ретеплаза – Ретеваза, r-PA. Отличается более длительным действием.
- Анистреплаза – комбинация плазминогена человека и неактивной стрептокиназы.
Как правило, препараты последнего поколения могут вводится болюсно, в отличие от предыдущих двух групп. У последних предполагается введение струйное с последующим переходом на медленную инфузию тромболитика. Кроме того, созданы препараты IV и V поколения, но пока они находятся на стадии клинических испытаний.
Подробный протокол тромболизиса при инсульте:
Клинические рекомендации по проведению тромболитической терапии.
Осложнения
Благодаря применению тромболитиков III поколения частота осложнений от тромболитической терапии снизилась. Но они возможны, о чем следует заранее оповестить пациента и его родственников:
- геморрагическое пропитывание в очаге ишемического инсульта, либо формирование кровоизлияния;
- кровотечение в другом органе: из вен пищевода, геморроидальных узлов;
- реакция аллергического характера – вплоть до анафилаксии.
В связи с риском развития опасных осложнений, процент выполнения тромболизиса остается небольшим. Альтернативой подобной терапии может послужить инструментальное удаление тромба при помощи ретривера, либо воздействие на сгусток ультразвуком. В последнем случае производят воздействие волнами 2 МГц на область пораженного сосуда в течение нескольких часов после развития ишемического инсульта.
Смертность от сердечно-сосудистых заболеваний во всем мире стоит на первом месте. Кроме того, высок процент у перенесших инсульт социально-бытовой дезадаптации. Поэтому крайне важно при первых признаках острого нарушения мозгового кровообращения незамедлительно обращаться за медицинской помощью.
Дмитрий Семенов
Невропатолог
Этот раздел создан чтобы позаботиться, о тех, кому необходим квалифицированный специалист, не нарушая привычный ритм собственной жизни.
Источник
Инсульт. Тромболитическая терапия инсульта
Инсульт является основной причиной смерти в западных странах, а также важнейшим заболеванием, приводящим к потере трудоспособности на долгие годы. Подходы к лечению инсультов меняются еще с того времени, как стало возможно вмешательство и восполнение неврологических дефицитов у большинства пациентов, которые начинали курс активного лечения сразу после появления первых симптомов. Именно поэтому инсульт необходимо рассматривать в том же контексте, что и острый инфаркт миокарда, чтобы достичь соответствующего эффекта в отделениях экстренной медицинской помощи.
Первоначальный диагноз инсульта чаще всего клинический. Отличие между геморрагическим и ишемическим инсультом должно быть установлено быстро, т.к. лечение по устранению этих процессов различается. Компьютерную томографию и МРТ считают лучшими способами постановки правильного диагноза, даже если клинические проявления кажутся явными. Ишемический инсульт обычно связан с окклюзией артериального мозгового кровотока. Дефицит кислорода при ишемическом инсульте проявляется ранними нарушениями неврологических функций.
На этой стадии они обратимы, если мозговое кровообращение удается восстановить. Промежуток времени, соответствующий этому процессу, пока точно не установлен. Но при длительном отсутствии лечения нарушения будут необратимы, в результате произойдет гибель нервных клеток. Тромболитическая терапия подходит многим пациентам с ишемическим инсультом, но противопоказана пациентам с геморрагическим инсультом.
Тромболитическая терапия острого инсульта. Различные клинические исследования продемонстрировали, что тромболитическая терапия уменьшает неврологические нарушения и нетрудоспособность в течение 3-6 мес. Хотя тромболитическая терапия с использованием стрептокиназы и урокиназы может вызвать внутричерепное кровоизлияние, польза от ее применения превышает этот риск. Более того, у пациентов, начавших лечение уже через 3 час после инсульта, риск развития внутричерепного кровоизлияния меньше.
Эти исследования также показали, что неотложная помощь при ишемическом инсульте очень важна. Применение тканевого активатора плазминогена у пациентов с сопутствующими заболеваниями, такими как сахарный диабет и артериальная гипертензия, противопоказано пациентам, принимающим антикоагулянты, имеющим повышенную склонность к тромбообразованию или сниженное общее количество тромбоцитов.
Небольшая польза может быть получена при назначении аспирина на ранних стадиях острого инсульта. Потенциальная польза от применения антикоагулянтов при остром инсульте не установлена. К сожалению, экспериментальные нейропротективные средства не показали ожидаемых эффектов в клинических испытаниях.
Установлено, что аспирин играет важную роль в предотвращении инсульта, особенно у пациентов с приступами транзиторной ишемии или атеросклерозом каротидной зоны. Антикоагуляционная терапия варфарином является наиболее полезной, особенно у пациентов с фибрилляцией предсердий.
Учебное видео тромболизис
При проблемах с просмотром скачайте видео со страницы Здесь
– Вернуться в оглавление раздела “фармакология”
Оглавление темы “Лекарства влияющие на систему гемостаза”:
1. Обратимые ингибиторы ЦОГ: НПВС. Антагонисты АДФ-рецепторов: тиклопидин, клопидогрел
2. Антагонисты рецепторов GPIIb/IIIa. Абциксимаб
3. Эптифибатид и тирофибан. Дипиридамол и анагрелид
4. Ингибитор образования тромбов – варфарин. Показания к применению варфарина
5. Побочные эффекты варфарина. Гепарин
6. Фармакокинетика гепарина. Показания к применению гепарина
7. Низкомолекулярный гепарин: эноксапарин. Гирудин
8. Лепирудин, бивалирудин. Ксимелагатран и аргатробан
9. Тромболитические средства. Тромболитики
10. Инсульт. Тромболитическая терапия инсульта
Источник
Введение
Ишемический инсульт (ИИ) — одна из ведущих причин смертности и инвалидизации во всем мире. Широкая распространенность и тяжесть последствий этого недуга делают его острой медико-социальной проблемой.
В марте 2018 г. в ходе обсуждения проекта «В объективе — инсульт» главным специалистом по медицинской реабилитации Минздрава России профессором Г.Е. Ивановой в качестве одной из проблем совершенствования системы медицинской помощи при инсульте было названо недостаточно частое применение тромболитической терапии (ТЛТ), которая в России проводится лишь в 3,5% случаев. В качестве ближайшей задачи определено увеличение этого числа до 5%, а в перспективе, с появлением новых технологий и средств, — до 40%[1].
Первый опыт использования тромболитических препаратов при ИИ был обнародован в США еще в 1958 г. [2].Исследование результативности ТЛТ с применением фибринолизин-гепариновой смеси при ИИ, начатое в Советском Союзе в первой половине 1960-х гг., показало ее эффективность в первые 3–6 ч от начала ИИ. Тогда же были определены и основные показания и противопоказания к ТЛТ. Однако «широкое клиническое внедрение ТЛТ было отложено вследствие отсутствия точной диагностики характера церебрального инсульта и значительной частоты геморрагических осложнений» [2].Новый этап в развитии ТЛТ при ИИ начался с внедрением в клиническую практику рекомбинантного тканевого активатора плазминогена (ТАП) в сочетании с компьютерной и магнитно-резонансной томографией (КТ/МРТ-диагностикой), позволяющими точно установить характер инсульта [2]. В настоящее время частота ТЛТ в Европе и Северной Америке составляет 5–15%. В Российской Федерации число ТЛТ при ИИ в 2017 г. превысило 13 500 процедур, а, по данным Департамента здравоохранения, за первые 6 мес. 2018 г. в Москве ТЛТ получили 18,7% больных с ИИ, поступивших в специализированные сосудистые центры в первые 4,5 ч заболевания [2].
Системную ТЛТ с использованием альтеплазы исследователи оценивают как наиболее эффективный и безопасный метод реперфузии в первые 4,5 ч от начала развития ИИ [3].Неинвазивное вмешательство, которое представляет собой внутривенный тромболизис, — его главное достоинство; недостаток же заключается в невозможности полноценного контроля введения фибринолитика [3].Применение альтеплазы называют «золотым стандартом» ТЛТ (системной и селективной) ИИ, поскольку данный препарат обладает умеренной избирательной активностью, у него отсутствуют антигенные свойства и крайне низок риск развития аллергических реакций [4].
Освоение методики системной ТЛТ севастопольскими неврологами началось в 2016 г. и стало возможным, как было сказано, благодаря внедрению в клиническую практику КТ и МРТ, позволяющих диагностировать характер инсульта. Создание в 2017 г. на базе 1-й городской больницы им. Н.И. Пирогова Регионального сосудистого центра (РСЦ) открыло возможность более широкого применения системной ТЛТ при остром ИИ, постепенно ставшей обычной практикой в неврологическом отделении для больных с острыми нарушениями мозгового кровообращения. Так, по итогам 8 мес. 2019 г. в РСЦ поступили 1226 больных с диагнозом ИИ, из которых в терапевтическом окне находились 217 (16,8%) человек. Из них тромболизис выполнен 127 (13,6%) пациентам (при целевом показателе 4%). Однако как на этапе освоения, так и в настоящий момент по-прежнему актуальными для нас, врачей-практиков, остаются вопросы, связанные с безопасностью и эффективностью данного метода, а также с индивидуальными проблемами пациентов, ограничивающими его применение.
Цель работы: на основе личного опыта применения ТЛТ попытаться: 1) систематизировать результаты, полученные при проведении тромболитических процедур, оценив их безопасность (развитие/отсутствие геморрагических осложнений и аллергических реакций) и эффективность с учетом пола и возраста пациентов; 2) определить факторы, ограничивающие применение ТЛТ.
Собственные результаты
Ниже приведены данные, характеризующие опыт одного врача. Подсчет примененных тромболитических процедур начат в июне 2018 г. (рис. 1). Всего с июня по декабрь 2018 г. проведено 44 процедуры ТЛТ, с января по июль 2019 г. — 37, таким образом, суммарно за рассматриваемый период эту процедуру выполнили 81 раз.
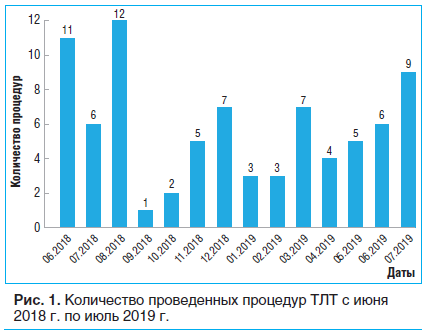
Анализ возможностей использования, эффективности ТЛТ выполнен на основе данных, полученных за период с января по июль 2019 г.
Заметим, что применить ТЛТ для оказания помощи пациентам с ИИ нам удалось лишь в 30% случаев. Какие же факторы ограничили применение ТЛТ?
По мнению исследователей данной проблемы [3], такими факторами являются:
время начала проведения терапии;
наличие и размер области мозга с потенциально обратимыми изменениями;
особенности системной и локальной гемодинамики;
факторы гемостаза;
чувствительность вещества головного мозга к ишемии;
степень повреждения гематоэнцефалического барьера [3].
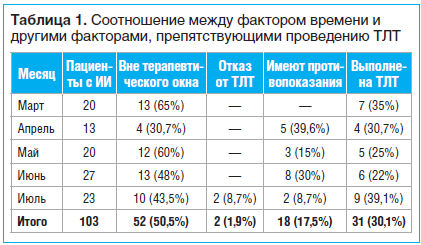
Временной фактор, стоящий в этом перечне на первом месте, определяется наличием/отсутствием окна терапевтических возможностей (4,5 ч от момента начала развития инсульта). Наши наблюдения подтверждают его значимость среди всех препятствий, ограничивающих применение ТЛТ: из 103 больных, госпитализированных нами с диагнозом ИИ, 52 (50,5%) находились вне терапевтического окна (табл. 1). Однако в большинстве случаев даже при наличии окна терапевтических возможностей действовать приходилось в условиях крайнего срока, поскольку в реальных условиях мы часто сталкиваемся с одновременным поступлением сразу нескольких больных, требующих немедленного осмотра и диагностических процедур. Связанные с этим объективные затруднения приводят к неизбежным потерям и без того строго ограниченного времени. Быстрота и слаженность действий медперсонала, участвующего в процедуре ТЛТ, бесперебойная работа диагностического оборудования имеют при этом большое, часто решающее значение. В таблице 1 приводятся данные, иллюстрирующие соотношение между фактором времени и другими факторами, препятствующими проведению ТЛТ. Так, невозможность проведения тромболизиса в 17,5% случаев оказалась связана с наличием у пациентов таких противопоказаний, как неконтролируемая артериальная гипертензия, нарушение трофики в суставах и конечностях, проблемы свертываемости крови. Примерно в 2% случаев мы столкнулись с отказом пациентов от ТЛТ.
Помимо временного фактора, наличия противопоказаний, согласия больного и его родственников при проведении ТЛТ важно учитывать и возраст пациентов. Согласно инструкции по применению препарата альтеплазы, рекомендациям Европейской организации по борьбе с инсультом (European Stroke Organisation), Российским клиническим рекомендациям по проведению тромболитической терапии при ишемическом инсульте [5] больным моложе 18 лет проводить ТЛТ не следует, а пациентам старше 80 лет — проводить с особой осторожностью.Большинство исследователей сходятся во мнении, что проведение ТЛТ у лиц старше 80 лет не ассоциировано с увеличением осложнений, например геморрагической трансформацией очага поражения головного мозга, и, следовательно, не приводит к увеличению смертности [6]. Хорошая степень восстановления нарушенных неврологических функций (26–30%) служит доказательством того, что проведение тромболизиса у пациентов как в возрасте 80–89 лет, так и в возрасте 90–99 лет одинаково безопасно и эффективно [6].
Относительно пациентов молодого возраста (до 45 лет) приводятся данные, свидетельствующие о более благоприятном исходе заболевания с низкой частотой симптомной геморрагической трансформации илучшей степенью восстановления нарушенных неврологических функций [6]. На этом основании делается вывод о том, что ТЛТ эффективна и безопасна во всех возрастных группах. Однако чем старше больные, тем выше количество функционально неблагоприятных исходов и смертей [6].
Далее в нашей работе мы постарались проследить взаимосвязь эффективности и безопасности ТЛТ с полом и возрастом пациентов. Результаты ТЛТ оценивались следующим образом:
положительная динамика — регресс неврологического дефицита при успешности реканализации и реперфузии;
отсутствие динамики — не наблюдается каких-либо изменений вследствие отсутствия реканализации и/или развития необратимого повреждения вещества мозга в очаге поражения;
отрицательная динамика — клиническое ухудшение (проявляется развитием осложнений, прежде всего геморрагических, реокклюзии или реэмболии или нарастанием отека головного мозга в случае незначительного эффекта ТЛТ).
В таблице 2 представлены данные, позволяющие проследить взаимосвязь эффективности ТЛТ и пола и возраста пациентов. Мы разделили наших пациентов на 6 возрастных групп: 1-ю (20–49 лет), 2-ю (50–59 лет), 3-ю (60–69 лет), 4-ю (70–79 лет); 5-ю (80–89 лет), 6-ю (90 и более лет). Оценка эффективности и безопасности ТЛТ (положительная динамика, отсутствие динамики, отрицательная динамика, отсутствие/наличие аллергических реакций) выполнена по результатам суточного наблюдения. Согласно Российским клиническим рекомендациям по проведению тромболитической терапии при ишемическом инсульте в течение суток необходимо контролировать динамику неврологического статуса; положительная динамика в течение первых 24 ч после проведения ТЛТ, как правило, позволяет прогнозировать последующее хорошее восстановление [5].
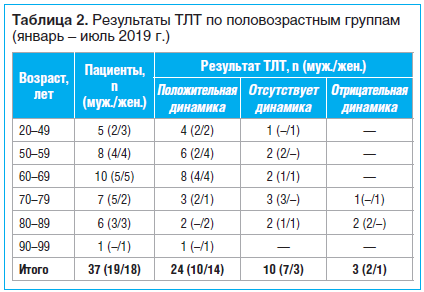
Обобщая наши наблюдения, можно привести следующие данные.
Общее количество пациентов, перенесших процедуру ТЛТ, — 37. Случаев аллергической реакции не установлено.
Количество мужчин и женщин среди наших пациентов оказалось почти равным (19 и 18 человек соответственно).
Самая старшая возрастная группа (90–99 лет) представлена единственным пациентом — женщиной 92 лет, у которой в результате ТЛТ отмечена положительная динамика (восстановление нарушений мимики и речи).
Самая многочисленная группа (10 человек) — пациенты 60–69 лет, число мужчин и женщин одинаковое. Результаты ТЛТ в каждой из подгрупп совпали: у 4 мужчин и 4 женщин отмечено полное или частичное восстановление нарушенных функций (положительная динамика); у 1 мужчины и 1 женщины динамика отсутствовала (не произошло каких-либо изменений); показатель эффективности ТЛТ в этой группе самый высокий — 82%; отрицательная динамика у представителей этой группы не наблюдалась.
По эффективности тромболитической процедуры возрастные группы могут быть ранжированы следующим образом:
60–69 лет — 82%;
20–49 лет — 80%;
50–59 лет — 75%;
70–79 лет — 43%;
80–89 лет — 33%.
(Группа 90–99 лет, состоящая из 1 человека, в рейтинг не включена.)
Случаи отрицательной динамики с летальным исходом отмечены в 2 группах (70–79 лет и 80–89 лет): у женщины 79 лет и мужчины 84 лет. Однако в обоих случаях, по данным патолого-анатомического исследования, непосредственная связь летального исхода с перенесенной процедурой ТЛТ не установлена. В возрастной группе 80–89 лет отмечен 1 случай геморрагической трансформации (у мужчины 88 лет).
Общее количество женщин, у которых после ТЛТ отмечено полное или частичное восстановление нарушенных функций (14 человек, 58%), превышает количество мужчин с положительной динамикой (10 человек, 42%).
Общий показатель эффективности ТЛТ довольно высок и составляет 64,9% (24 человека из 37) против 8,1% (3 человека) случаев отрицательного эффекта и 27% (10 человек) — отсутствия какого-либо эффекта данной процедуры.
Заключение
Результаты проведенных нами наблюдений позволяют сделать следующие выводы о достоинствах ТЛТ:
достаточно высокая эффективность и безопасность системного тромболизиса с применением альтеплазы;
неинвазивность и низкий риск развития аллергических реакций;
несмотря на определенное снижение показателей эффективности ТЛТ с увеличением возраста пациентов, они остаются достаточно высокими для того, чтобы рекомендовать этот метод лечения, в т. ч. пациентов старших возрастных групп.
Метод системной ТЛТ в современной практике врача-невролога — очень важный и достаточно эффективный инструмент оказания экстренной помощи больным с острым ИИ; однако целый ряд объективных факторов (в частности, жесткие временные рамки, наличие противопоказаний, невозможность полноценного контроля введения фибринолитика) ограничивают его применение. Следовательно, проблема поиска оптимальных способов лечения больных с острым ИИ по-прежнему актуальна.
Источник
