Противопоказания при бронхоэктатической болезни

Бронхоэктатическая болезнь – это заболевание, характеризующееся необратимыми изменениями (расширением, деформацией) бронхов, сопровождающимися функциональной неполноценностью и развитием хронического гнойно-воспалительного процесса в бронхиальном дереве. Основным проявлением бронхоэктатической болезни является постоянный кашель, сопровождающийся выделением гнойной мокроты. Возможно кровохарканье и даже развитие легочного кровотечения. Со временем бронхоэктатическая болезнь может приводить к дыхательной недостаточности и анемии, у детей – к отставанию в физическом развитии. Диагностический алгоритм включает физикальное обследование пациента, аускультацию легких, рентгенографию органов грудной полости, бронхоскопию, анализ мокроты, бронхографию, исследование ФВД. Лечение бронхоэктатической болезни направлено на купирование гнойно-воспалительного процесса внутри бронхов и санацию бронхиального дерева.
Общие сведения
Бронхоэктатическая болезнь (БЭБ) – заболевание, характеризующееся необратимыми изменениями (расширением, деформацией) бронхов, сопровождающимися функциональной неполноценностью и развитием хронического гнойно-воспалительного процесса в бронхиальном дереве. Видоизмененные бронхи носят название бронхоэктазов (или бронхоэктазий). Бронхоэктатическая болезнь встречается у 0,5-1,5 % населения, развиваясь преимущественно в детском и молодом возрасте (от 5 до 25 лет). Заболевание протекает в виде рецидивирующих бронхолегочных инфекций и сопровождается постоянным кашлем с мокротой. Поражение бронхов при бронхоэктатической болезни может ограничиваться одним сегментом или долей легкого либо быть распространенным.
Бронхоэктатическая болезнь
Причины
Причиной первичных бронхоэктазов служат врожденные пороки развития бронхов – недоразвитие (дисплазия) бронхиальной стенки. Врожденная бронхоэктатическая болезнь встречается гораздо реже приобретенных бронхоэктазов. Приобретенные бронхоэктазы возникают в результате частых бронхолегочных инфекций, перенесенных в детском возрасте – бронхопневмонии, хронического деформирующего бронхита, туберкулеза или абсцесса легкого. Иногда бронхоэктатическая болезнь развивается вследствие попадания инородных тел в просвет бронхов.
Патогенез
Хроническое воспаление бронхиального дерева вызывает изменения в слизистом и мышечном слоях бронхов, а также в перибронхиальной ткани. Становясь податливыми, пораженные стенки бронхов расширяются. Пневмосклеротические процессы в легочной ткани после перенесенных бронхитов, пневмоний, туберкулеза или абсцесса легкого приводят сморщиванию легочной паренхимы и растяжению, деформации бронхиальных стенок. Деструктивные процессы также поражают нервные окончания, артериолы и капилляры, питающие бронхи.
Веретенообразные и цилиндрические бронхоэктазы поражают крупные и средние бронхи, мешотчатые – более мелкие. Неинфицированные бронхоэктазы, немногочисленные и небольшие по размерам, могут длительное время не проявлять себя клинически. С присоединением инфекции и развитием воспалительного процесса бронхоэктазы заполняются гнойной мокротой, поддерживающей хроническое воспаление в видоизмененных бронхах. Так развивается бронхоэктатическая болезнь. Поддержанию гнойного воспаления в бронхах способствует бронхиальная обструкция, затруднение самоочищения бронхиального дерева, снижение защитных механизмов бронхолегочной системы, хронические гнойные процессы в носоглотке.
Классификация
Согласно общепринятой классификации бронхоэктазы различаются:
- по виду деформации бронхов – мешотчатые, цилиндрические, веретенообразные и смешанные;
- по степени распространения патологического процесса – односторонние и двусторонние (с указанием сегмента или доли легкого);
- по фазе течения бронхоэктатической болезни – обострение и ремиссия;
- по состоянию паренхимы заинтересованного отдела легкого – ателектатические и не сопровождающиеся ателектазом;
- по причинам развития – первичные (врожденные) и вторичные (приобретенные);
- по клинической форме бронхоэктатической болезни – легкая, выраженная и тяжелая формы.
- Легкая форма бронхоэктатической болезни характеризуется 1-2 обострениями за год, длительными ремиссиями, в периоды которых пациенты чувствуют себя практически здоровыми и работоспособными.
- Для выраженной формы бронхоэктатической болезни характерны ежесезонные, более длительные обострения, с отделением от 50 до 200 мл гнойной мокроты в сутки. В периоды ремиссий сохраняется кашель с мокротой, умеренная одышка, снижение трудоспособности.
- При тяжелой форме бронхоэктатической болезни наблюдаются частые, продолжительные обострения с температурной реакцией и кратковременные ремиссии. Количество выделяемой мокроты увеличивается до 200 мл, мокрота часто имеет гнилостный запах. Трудоспособность во время ремиссий сохранена.
Симптомы бронхоэктатической болезни
Основным проявлением бронхоэктатической болезни служит постоянный кашель с отхождением гнойной мокроты с неприятным запахом. Особенно обильным выделение мокроты бывает по утрам («полным ртом») или при правильном дренажном положении (на пораженном боку с опущенным головным концом). Количество мокроты может достигать нескольких сотен миллилитров. В течение дня кашель возобновляется по мере накопления в бронхах мокроты. Кашель может приводить к разрыву кровеносных сосудов в истонченных бронхиальных стенках, что сопровождается кровохарканьем, а при травмировании крупных сосудов – легочным кровотечением.
Хроническое гнойное воспаление бронхиального дерева вызывает интоксикацию и истощение организма. У пациентов с бронхоэктатической болезнью развивается анемия, похудание, общая слабость, бледность кожных покровов, наблюдается отставание физического и полового развития детей. Дыхательная недостаточность при бронхоэктатической болезни проявляется цианозом, одышкой, утолщением концевых фаланг пальцев рук в виде «барабанных палочек» и ногтей в форме «часовых стеклышек», деформацией грудной клетки.
Частота и длительность обострений бронхоэктатической болезни зависят от клинической формы заболевания. Обострения протекают в виде бронхолегочной инфекции с повышением температуры тела, увеличением количества отделяемой мокроты. Даже вне обострения бронхоэктатической болезни сохраняется продуктивный влажный кашель с мокротой.
Осложнения
Осложненное течение бронхоэктатической болезни характеризуется признаками тяжелой формы, к которым присоединяются вторичные осложнения: сердечно-легочная недостаточность, легочное сердце, амилоидоз почек, печени, нефрит и др. Также длительное течение бронхоэктатической болезни может осложняться железодефицитной анемией, абсцессом легких, эмпиемой плевры, легочным кровотечением.
Диагностика
При физикальном исследовании легких при бронхоэктатической болезни отмечается отставание подвижности легких в дыхании и притупление перкуторного звука на пораженной стороне. Аускультативная картина при бронхоэктатической болезни характеризуется ослабленным дыханием, массой разнокалиберных (мелко-, средне- и крупнопузырчатых) влажных хрипов, обычно в нижних отделах легких, уменьшающихся после откашливания мокроты. При наличии бронхоспастического компонента присоединяются свистящие сухие хрипы.
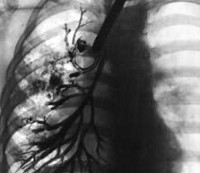
На прямой и боковой проекции рентгенограммы легких у пациентов с бронхоэктатической болезнью обнаруживаются деформация и ячеистость легочного рисунка, участки ателектазов, уменьшение в объеме пораженного сегмента или доли. Эндоскопическое исследование бронхов – бронхоскопия – позволяет выявить обильный, вязкий гнойный секрет, взять материал на цитологию и баканализ, установить источник кровотечения, а также провести санацию бронхиального дерева для подготовки к следующему диагностическому этапу – бронхографии.

КТ органов грудной клетки. Цилиндрические бронхоэктазы в нижней доле левого легкого
Бронхография (контрастное рентгенологическое исследование бронхов) является самым достоверным диагностическим методом при бронхоэктатической болезни. Она позволяет уточнить степень распространенности бронхоэктазов, их локализацию, форму. Бронхография у взрослых пациентов проводится в под местной анестезией, у детей – под общим наркозом. С помощью введенного в бронхиальное дерево мягкого катетера происходит заполнение бронхов контрастным веществом с последующим рентгенологическим контролем и серией снимков. При бронхографии выявляется деформация, сближение бронхов, их цилиндрические, мешотчатые или веретенообразные расширения, отсутствие контрастирования ветвей бронхов, расположенных дистальнее бронхоэктазов. Для диагностики степени дыхательной недостаточности пациенту с бронхоэктатической болезнью проводят исследования дыхательной функции: спирометрию и пикфлоуметрию.
Лечение бронхоэктатической болезни
В периоды обострений бронхоэктатической болезни основные лечебные мероприятия направлены на санацию бронхов и подавление гнойно-воспалительного процесса в бронхиальном дереве. С этой целью проводится антибиотикотерапия и бронхоскопический дренаж. Применение антибиотиков возможно как парентерально (внутривенно, внутримышечно), так и эндобронхиально при проведении санационной бронхоскопии. Для лечения хронических воспалительных процессов бронхов применяют цефалоспорины (цефтриаксон, цефазолин, цефотаксим и др.), полусинтетические пенициллины (ампициллин, оксациллин), гентамицин.
При бронхоэктатической болезни дренаж бронхиального дерева осуществляется также приданием пациенту положения в кровати с приподнятым ножным концом, облегчающего отхождение мокроты. Для улучшения эвакуации мокроты назначаются отхаркивающие средства, щелочное питье, массаж грудной клетки, дыхательная гимнастика, ингаляции, лекарственный электрофорез на грудную клетку.
Часто при бронхоэктатической болезни прибегают к проведению бронхоальвеолярного лаважа (промывания бронхов) и отсасыванию гнойного секрета с помощью бронхоскопа. Лечебная бронхоскопия позволяет не только промыть бронхи и удалить гнойный секрет, но и ввести в бронхиальное дерево антибиотики, муколитики, бронхолитики, применить ультразвуковую санацию.
Питание пациентов с бронхоэктатической болезнью должно быть полноценным, обогащенным белком и витаминами. В рацион дополнительно включаются мясо, рыба, творог, овощи, соки, фрукты. Вне обострений бронхоэктатической болезни показаны занятия дыхательной гимнастикой, прием отхаркивающих трав, санаторно-курортная реабилитация.
При отсутствии противопоказаний (легочного сердца, двусторонних бронхоэктазов и др.) показано хирургическое лечение бронхоэктатической болезни – удаление измененной доли легкого (лобэктомия). Иногда оперативное лечение бронхоэктатической болезни проводится по жизненным показаниям (в случае тяжелого, непрекращающегося кровотечения).
Прогноз и профилактика
Оперативное удаление бронхоэктазов в ряде случаев приводит к полному выздоровлению. Регулярные курсы противовоспалительной терапии позволяют достичь длительной ремиссии. Обострения бронхоэктатической болезни могут возникать в сырое, холодное время года, при переохлаждении, после простудных заболеваний. При отсутствии лечения бронхоэктатической болезни и ее осложненном варианте течения прогноз неблагоприятен. Тяжелое длительное течение бронхоэктатической болезни приводит к инвалидизации.
Профилактика развития бронхоэктатической болезни предполагает диспансерное наблюдение пульмонолога за больными с хроническими бронхитами и пневмосклерозом, их своевременное и адекватное лечение, исключение вредных факторов (курения, производственных и пылевых вредностей), закаливание. С целью предупреждения обострений бронхоэктатической болезни необходима своевременная санация придаточных пазух носа при синуситах и полости рта при заболеваниях зубо-челюстной системы.
Источник
Общие сведения
Бронхоэктатическая болезнь лёгких это гнойно-воспалительное заболевание лёгочной системы, характеризующееся расширенной деформацией и функциональной неполноценностью бронхов. Для патологии характерна инфильтрация с формированием склеротических изменений в перибронхальном пространстве. В результате чрезмерного расширения бронхов происходит изменением их дренажной способности, развиваются эмфиземы, ателектазы и цирроз в паренхиме лёгкого.
Бронхоэктазы в легких — это сегментарные расширения просвета бронхов, вызванные нарушением нервно-мышечного тонуса и деструкцией бронхиальных стенок в результате выраженного воспалительного процесса. Чаще всего бронхоэктазия поражает лиц мужского пола. Патологию выявляют в детском и молодом возрасте. Очень сложно установить начало заболевания, т.к. первые симптомы обычно протекают под маской обычного респираторного заболевания. У пациентов с хорошо собранным анамнезом, удаётся выявить пневмонию, перенесённую в раннем детском возрасте, и ставшей пусковым механизмом для развития бронхоэктаз. Код бронхоэктатической болезни по мкб 10 — J47.
Патогенез
В бронхах крупного калибра (сегментарные, долевые) нарушается дренажная функция, формируется обтурационный ателектаз с постепенным характерным развитием пневмосклероза. Воспалительный процесс может прогрессировать вплоть до изъязвления и повреждения мышечно-эластичного слоя хрящевой ткани в стенке бронхиального дерева.
При затруднении прохождения секрета по дыхательным путям происходит их перекрытие и в результате отбтурации воспалительный процесс продвигается дистальнее места закупорки. В патогенезе бронхоэктазий деструктивный процесс является вторым важнейшим фактором. Именно из-за него происходит перестройка слизистой оболочки с изменением структур мерцательного эпителия, а гладкомышечная ткань заменяется фиброзной.
Дегенеративные изменения касаются и хрящевых пластинок. Из-за снижения резистентности бронхиальных стенок они теряют способность противостоять повышению внутрибронхиального давления при кашле. Из-за необратимости процессов в бронхиальном дереве, даже после восстановления проходимости в патологически расширенных бронхах с изменённой очистительной функцией сохраняются все условия для запуска и поддержания нового нагноительного процесса.
Меняется и лёгочное кровообращение при бронхоэктазах. Происходит расширение просвета артерий и артерио-артериальных анастомозов с созданием предпосылок для сброса крови в лёгочные артерии. Постепенно формируется сначала регионарная, а затем и общая лёгочная гипертензия.
Классификация
Классификация по формам:
- Первичные. Формируются при генетической патологии лёгких или врождённых аномалиях развития.
- Вторичные. Развиваются в результате диффузных заболеваний лёгочной системы. К ним относятся аспирационные, обструктивные и постинфекционные случаи.
По распространённости:
- односторонние;
- двусторонние;
- с указанием поражённого сегмента и точной локализацией патологического процесса.
По форме измененных бронхов:
- мешотчатые;
- цилиндрические;
- варикозные;
- смешанные.
По фазе заболевания на момент обследования пациента:
- обострение;
- ремиссия.
По степени выраженности клинической симптоматики:
- лёгкая;
- средней степени;
- тяжёлая.
Причины
При синдроме Мунье-Куна дыхательные пути теряют свою каркасную функцию из-за атрофии эластических волокон, что провоцирует образование бронхоэктазов.
У лиц с синдромом Вильямса-Кэмпбелла отсутствуют полноценно функционирующие хрящевые кольца в бронхиальных стенках, что также приводит к формированию бронхоэктазов.
На клиническую картину и характер формирования патологии влияют особенности воспалительного процесса. Для аллергического бронхолёгочного аспергиллёза характерно образование проксимальных бронхоэктаз почти во всех случаях.
Тракционные бронхоэктазы появляются на фоне повышенной эластической тяги тканей лёгкого из-за выраженных фиброзных изменений, которые очень часто диагностируются у лиц с финальной стадией интерстициальных диффузных заболеваний лёгочной системы. В изменённых дыхательных путях чаще всего колонизируются такие микроорганизмы, как:
- синегнойная палочка;
- гемофильная палочка;
- плесневые грибы рода Аспергилл.
Реже высеиваются энтеробактерии, пневмококк, золотистый стафилококк, клебсиелла пневмонии. После перенесённых аспирационных пневмоний бронхоэктазы могут формироваться при присоединении анаэробной микрофлоры. Довольно часто бронхоэктазы диагностируются у пациентов с муковисцедозом – наследственным заболеванием с аутосомно-рецессивным типом.
Большая роль в развитии бронхоэктатической болезни отводится и иммунодефицитным состояниям, врождённым функциональным и структурным нарушениям реснитчатого эпителия. Патология регистрируется у лиц с такими аномалиями развития лёгких, как:
- гипоплазия;
- агенезия;
- секвестрация;
- атрезия.
У 8% пациентов с ревматоидным артритом без выявленных респираторных симптомов диагностируются бронхоэктазы.
Причины, которые приводят к развитию заболевания:
- ингаляции металлами (хром, алюминий, никель);
- пневмония, приводящие к склерозированию лёгочной ткани;
- тепловые повреждения;
- вдыхание токсических газов (хлор, аммиак, диоксид серы).
Предрасполагающими факторами для развития бронхоэктаз являются обструктивные пневмониты, которые развиваются при попадании в дыхательные пути инородных тел. В результате механического воздействия нарушается дренирование мокроты. Аналогичные механизм развития бронхоэктаз наблюдаются при опухолевых заболеваниях лёгких.
Также причиной развития заболевания может стать ВИЧ-инфекция, что обусловлено присоединением респираторной инфекции. Лучевая терапия негативно воздействует на хрящевые структуры лёгочной системы и слизистые оболочки дыхательных путей, что ведёт к развитию определённых структурных изменений в лёгких и к последующему формированию бронхоэктазов.
Симптомы бронхоэктатической болезни легких
Ведущим признаком заболевания является кашель с мокротой, который беспокоит пациента преимущественно в утренние часы сразу после пробуждения. Мокрота отделяется без затруднения при цилиндрических бронхоэктазах, и с трудом – при мешотчатой форме.
При «сухом» варианте течения бронхоэктатической болезни такие симптомы, как кашель и мокрота, могут отсутствовать, что объясняется отсутствием нагноительного процесса. Во время ремиссии объём выделяемой мокроты не превышает 30 мл в сутки, а при обострении достигает 500 мл и содержит в основном гнойные компоненты.
Мокрота может выходить по утрам «полным ртом». Отток мокроты наблюдается и при принятии пациентом дренажных положений: поворот тела на «здоровую» сторону, наклон вперёд. У тяжёлых пациентов при абсцедировании встречается гнилостная мокрота.
В период обострения патологии и при тяжёлом течении самочувствие пациента значительно ухудшается: снижается работоспособность, появляется вялость и усиливается недомогание. Больные отмечают выраженную потливость и длительное сохранение высокой температуры тела. Появление болей за грудиной может свидетельствовать о вовлечении плевры в воспалительный процесс. Болевой синдром усиливается при глубоком вдохе, сопровождается чувством распирания, сдавливания и затруднённости дыхания. Пациент не может четко указать локализацию боли.
Постепенно присоединяется одышка, которая постепенно нарастает и прогрессирует, что объясняется неспособностью лёгочной системы полноценно обеспечивать организм достаточным объёмом кислорода.
При длительной патологии в бронхолёгочной системе отмечается изменение формы концевых фаланг на пальцах рук. Они приобретают вид барабанных палочек, а ногтевые пластины становятся похожими на часовые стёкла. В результате пневмофиброза и эмфиземы может деформироваться грудная клетка.
Анализы и диагностика
Основная цель, которая стоит перед диагностом, установить патологический процесс, который послужил первопричиной для запуска структурных изменений в бронхах. В процесс диагностики устанавливается распространённость и локализация патологического процесса, определяется характер изменений.
При диагностике обращают на себя внимание характерные симптомы, эпизоды повторных воспалительных заболеваний бронхо-лёгочной системы, перенесённых ранее, а также возраст начала заболевания и выраженность внелёгочной симптоматики.
При внимательном осмотре грудной клетки определяется её несимметричность, деформация в виде уменьшения в размерах в области, где лёгкое уплотняется и развивается рубцовая ткань. Возможно бочкообразное вздутие с увеличением передне-задних размеров из-за эмфиземы – повышенной воздушности.
При аускультации выслушиваются участки разных размеров с влажными хрипами в зависимости от размера бронха, изменённого в результате воспалительного процесса. Дыхание может быть ослабленным (выдох будет бесшумным) либо жёстким (выдох прослушивается на всём протяжении).
Лабораторные исследования
Проводятся с целью выявить наличие воспалительного процесса в организме. Для этого оценивают:
- количество лейкоцитов в крови;
- концентрацию С-реактивного белка;
- скорость оседания эритроцитов;
- уровень тромбоцитов.
При длительно протекающем процессе регистрируется анемия со снижением уровня гемоглобина и эритроцитов.
При проведении общего анализа мокроты определяются лейкоциты в большом количестве, а также эритроциты, свидетельствующие о разрушении стенок капилляров в полостях бронхов с расширенным калибром. Могут высеиваться грибы и бактерии. Патогенные возбудители выявляются при посеве мокроты.
Инструментальные методы
Ключевое значение в постановке диагноза имеют инструментальные методы диагностики, основным из которых является компьютерная томография.
Цифровая флюорография и обзорная рентгенография позволяют выявить кистовидную деформацию лёгочного рисунка, его ячеистость и тяжистость, а также определить зоны повышенной воздушности лёгочной ткани, участки её уплотнения.
При спиральной компьютерной томографии определяется чёткая картина распространённости патологического процесса, характер и форма бронхоэктазий. Метод выявляет неравномерность при просвечивании бронхов, наличие секрета в них. При СКТ определяется расширение просвета бронха с сохранённым диаметром просвета подлежащего сосуда – так называемый «симптом перстня». Выявляется и «симптом трамвайных путей» — отсутствие сужения просвета бронхов от центра к периферии. Дополнительно определяются сопутствующие признаки, свидетельствующие о повышенной или пониженной лёгочной вентиляции, диагностируются рубцовые изменения. Можно визуализировать и такое осложнение, как абсцесс лёгкого.
Из-за плохой переносимости и инвазивности (необходимости проникать глубоко в бронхиальное дерево) в настоящее время не применяется такой метод, как бронхография. Хорошим дополнительным исследованием считается бронхоскопия. При её проведении можно взять биопсию слизистой оболочки для анализа или смыв бронхов в виде лаважной жидкости. Бронхоскопия может применяться не только с диагностической, но и с лечебной целью.
Лечение бронхоэктатической болезни легких
Лечение патологии подразумевает своевременное проведение противовоспалительной терапии и дренирования для удаления секрета из просвета расширенных бронхов. Важно исключить травматизацию поражённых воспалительным процессом бронхов при проведении различных лечебных процедур.
Самым безопасным и эффективным способом доставки лекарственного средства в лёгочные ткани является ингаляция. Именно с этой целью применяются небулайзеры – специальные распыляющие лекарство в трахеобранхиальном дереве устройства.
С помощью небулайзеров в лечебных учреждениях и в домашних условиях проводят ингаляции муколитиков – лекарственных препаратов (Амброксол), которые стимулируют работу реснитчатого эпителия в просвете бронхов, и разжижают мокроту, способствуя её скорейшему выведению. Ингаляции с суспензией Будесонида оказывают противовоспалительное действие, для этого применяется компрессионный небулайзер. Лечение проводится курсами, особенно у пациентов с бронхообструкцией и выраженной одышкой с затруднённым выдохом.
Расширение просвета бронхов достигается ингаляциями с М-холинолитиками, бета-2-агонистами, либо их комбинацией (Фенотерол, Сальбутамол).
Терапия считается эффективной при максимально правильной технике использования небулайзера. Необходимо на каждый визит к врачу приносить ингалятор для своевременного устранения ошибок и проверки правильности выполнения процедуры.
В период обострения патологии назначается антибактериальная терапия с целью подавления патогенной флоры. Для подбора действующего антибиотика проводится посев мокроты с выявлением антибиотикорезистентности. Пациентам назначают фторхинолоны, цефалоспорины, бета-лактамные антибиотики. Грамотно проведённые процедуры позволяют в кратчайшие сроки справиться с обострением заболевания. Бронхоскопия проводится в стационарных условиях, крайне редко – амбулаторно.
Эффективно проведение постурального дренажа, который может быть как статическим, так и динамическим, и его суть заключается в принятии пациентом положения тела с обеспечением максимально эффективного оттока мокроты естественным путём.
Одним из методов лечения является вибрационный массаж. Его проводят при помощи специального жилета, который перкуссионно воздействует на грудную клетку снизу вверх. Проведение вибрационного массаж сразу после ингаляций повышает скорость распада мокроты с её лизацией из воздухоносных путей.
Специальные дыхательные гимнастики с созданием сопротивления на вдохе способствуют очищению бронхиального дерева и более равномерному распределению воздуха при вдохе. Гимнастика может проводится с подключением портативных тренажёров, создающих дополнительную вибрацию, а также самостоятельно.
Доктора
Лекарства
Для ингаляций используется:
- Будесонид;
- Фенотерол;
- Амброксол;
- Сальбутамол.
Процедуры и операции
Показания для проведения хирургического вмешательства:
- лёгочное кровотечение;
- отсутствие стойкой ремиссии на протяжении 2-3 лёт;
- кровохарканье более 200 мл в сутки при неэффективности медикаментозной терапии;
- локальный цирроз.
Хирургическое лечение может проводится в любом возрасте. Двустороннюю резекцию с удалением части лёгкого проводится с временным интервалом в 6-8 месяцев.
Лечение бронхоэктаз народными средствами
Лечение народным средствами может быть только дополнением к основной терапии, но никак не ведущим. Перед применением фитотерапии обязательно проконсультируйтесь с лечащим доктором.
- Барсучий жир. Лечение должно длиться не больше 30 дней, курс можно повторить через 1 месяц. Барсучий жир считается тяжёлым для печеночной системы и перерывы нужны для её восстановления. Народные средства на основе барсучьего жира считаются самыми эффективными в терапии бронхолёгочной патологии. Способ применения: засыпать барсучий жир на ложке сахаром и запить горячим молоком. Либо размешайте 1 столовую ложку жира в стакане с горячим молоком и выпейте залпом.
- Соки растений. Свежевыжатый сок чёрной редьки нужно принимать дважды в день по 2 десертные ложки. Предпочтительное время приёма – перед завтраком и перед отходом ко сну. Допускается добавление в сок предварительно прокипячённого мёда. Также можно принимать сок подорожника, для этого разводят сок с мёдом в соотношении 2:1 и принимают по 1 чайной ложке до приёма пищи при хроническом кашле.
- Лекарственные отвары. Вместо обычного чая могут применяться отвары из трав. При кровохаркании эффективен сбор из спорыша, тысячелистника, пастушьей сумки и крапивы. Отвар готовится традиционно: 1 ложка сбора на 1 стакан кипятка. После часового настаивания раствор можно принимать по 4 глотка в тёплом виде до приёма пищи. Можно также измельчить корни окопника до порошкового состояния и сделать настой традиционным способом, замет поместить на 6 часов в термос. Полученный настой нужно процедить и принимать перед каждым приёмом пищи по 3 глотка.
- Прополис. Приготовьте смесь из сливочного масла и прополиса. Для этого растопите 1 кг масла, остудите его до 80 градусов и добавьте в него 150 г порошкового прополиса. Перемешивайте в течение 20 минут, поддерживая температуру нагрева. Полученную смесь нужно процедить и убрать в тёмное, прохладное место. Принимать нужно трижды в день до приёма пищи по 1 столовой ложке. Лечение нужно проводить в течение двух месяцев.
Профилактика
Профилактика приобретённых бронхоэктаз заключается в проведении своевременной терапии инфекционных и воспалительных процессов в лёгочной системе. Для этого проводится вакцинация от кори, коклюша, пневмококковой инфекции. Важным инструментом в проведении вторичной профилактики является антипневмококковая вакцина, которая позволяет снизить частоту обострений и избежать развития осложнений. Еще одним методом профилактики является закаливание с проведением занятий лечебной физкультуры.
Последствия и осложнения
Возможные осложнения:
- спонтанный пневмоторакс;
- кровохарканье;
- развитие сердечно-лёгочной недостаточности;
- миокардиодистрофия;
- лёгочное сердце;
- амилоидоз почек;
- эмпиема плевры;
- асбцедирование.
Прогноз
В последнее время прогноз считается благоприятным при проведении специально разработанных мероприятий, направленных на санацию трахеобронхиального дерева. Предотвращение обострений также положительно влияет на прогноз.
Довольно большое количество пациентов доживает до пожилого и даже старческого возраста, хотя качество жизни постепенно ухудшается из-за нарастающей сердечно-лёгочной недостаточности.
Развитие хронического лёгочного сердца может стать причиной инвалидизации и стойкой утраты трудоспособности. После проведённого хирургического вмешательства выздоровление регистрируется в 75% случаев, оставшиеся 25% пациентов отмечают значительное улучшение своего самочувствия.
Список источников
- Чучалин А.Г. «Бронхоэктазы: клинические проявления и диагностические программы», статья в журнале РМЖ №4, 2005
- Чучалин А.Г. «Пульмонология. Национальное руководство. Краткое издание» , ГЭОТАР-Медиа, 2013
- Жестков А.В., Корымасов Е.А., Суздальцев А.А. «Диагностика и лечение инфекционных заболеваний органов дыхания: Учебное пособие», Самара: СамГМУ, 2005
Источник
