Противопоказания при органов дыхания
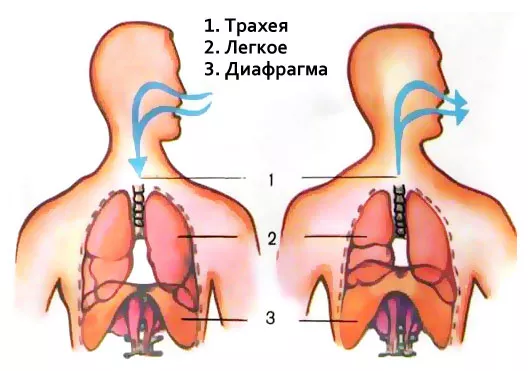
1. Все заболевания дыхательной системы, сопровождающиеся развитием легочно-сердеч-ной недостаточности выше II стадии.
2. Бронхоэктатическая болезнь и хронический абсцесс при резком истощении больных, повышении температуры тела, выделении обильной гнойной мокроты.
3. Бронхиальная астма с частыми и (или) тяжелыми приступами удушья, гормонозависи-мая неконтролируемая астма.
4. Спонтанный пневмоторакс.
5. Состояние после неэффективных оперативных вмешательств, наличие послеоперацио-нных осложнений.
6. Кровохарканье.
7. Плевральный выпот.
8. Заболевания респираторной системы воспалительного генеза в острый период и в фазе обострения хронического процесса.
9. Общие противопоказания, исключающие направление больных на курорты и в местные санатории.
ОБЩИЕ ПРОТИВОПОКАЗАНИЯ ПРИ БОЛЕЗНЯХ ПОЧЕК И МОЧЕВЫВОДЯЩИХ ПУТЕЙ.
1. Хронические заболевания почек (хронический гломерулонефрит, хронический пиело-нефрит) с выраженными признаками хронической почечной недостаточности (ХПН) (ком-пенсаторная, интермиттирующая, терминальная стадии), высокой артериальной гипертен-зией (превышающей 180 мм. рт. ст.).
2. Нефросклероз с выраженными симптомами ХПН.
3. Гидронефроз; киста почки (множественная, солитарная), осложненная ХПН.
4. Нефритический синдром при амилоидозе с выраженными отеками и симптомами ХПН.
5. Макроскопическая гематурия любого происхождения.
6. Болезни органов мочеполовой системы при остром течении и хронических заболеваниях в фазе активного воспалительного процесса.
7. Мочекаменная болезнь при наличии камней, требующих применения хирургических методов лечения.
8. Стриктура уретры.
9. Доброкачественная гиперплазия предстательной железы II и III стадии.
10. Сморщенный мочевой пузырь любой этиологии.
11. Мочевые свищи любой этиологии
12. Общие противопоказания, исключающие направление больных на курорты и в местные санатории.
Примечание:
ü На курорты с сероводородными водами противопоказано направление больных заболеваниями
почек.
ü В местные санатории допускается направление больных, страдающих хроническим гломеруло
нефритом или амилоидозом почек без явлений кахексии и выраженных отеков, при общем удов-летворительном, состоянии, если основное заболевание соответствует показаниям к назначению лечения в данном стационаре.
ü При хроническом пиелонефрите, осложненном симптоматической артериальной гипертензией,
показано лечение в местных санаториях.
ü При мочекаменной болезни на бальнеотерапевтические курорты с питьевыми МВ следует на
правлять только тех больных, у которых размеры и формы камней и состояние мочевых путей не препятствуют нормальному пассажу мочи, а также больных спустя 1,5-2 месяца после удаления камней оперативным или консервативным путем. Не следует также направлять на СКЛ лечение больных, у которых мочевые камни могут быть удалены только хирургическими методами лечения (оперативное лечение, дистанционная ударно-волновая литотрипсия и др.).
ОБЩИЕ ПРОТИВОПОКАЗАНИЯ ПРИ БОЛЕЗНЯХ ЭНДОКРИННОЙ СИСТЕМЫ, РАССТРОЙСТВАХ ПИТАНИЯ И НАРУШЕНИЯХ ОБМЕНА ВЕЩЕСТВ.
1. Тиреотоксикоз тяжелой степени, а также с выраженными осложнениями (тиреотокси-ческое сердце и др.).
2. СД в стадии декомпенсации, с кетоацидозом, с симптомами прекоматозного состояния, а также при лабильном течении (частые гипогликемические состояния).
3. Эндокринное ожирение органического генеза (опухоли эндокринных желез) и любые формы ожирения IV степени при НК выше II А ст.
4. Узловой зоб (для бальнеотерапевтических курортов).
5. Общие противопоказания, исключающие направление больных на курорты и в местные санатории.
Источник
Образ жизни, экология, предрасположенность приводят к развитию различных болезней органов дыхания. Современные методы диагностики позволяют быстро установить причину плохого самочувствия, и почти также быстро назначить лечение. Одним из эффективных методов профилактики и предотвращения осложнений является ЛФК при дыхательных заболеваниях. Что это такое, в чем ее польза и как правильно применять упражнения, пойдет речь в материале, размещенном ниже.
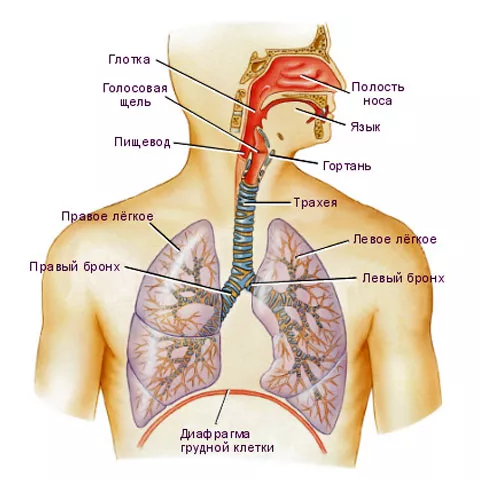
Необходимость ЛФК при заболеваниях органов дыхания
Специально разработанные комплексы физических упражнений или ЛФК дыхательной системы давно практикуются медиками в составе курса реабилитации, а также терапии. Все их можно условно разделить на 2 большие группы:
- подбираемые индивидуально;
- общие, рассчитанные на широкий спектр болезней.
Цель применяемых физкультурных упражнений − нормализовать внешнее дыхание, стабилизировать улучшение состояния больного за счет усиления кровотока и активации иммунитета. Кроме того, постоянная нагрузка помогает вывести из органов дыхания остатки мокроты.
Важно. Больные с хроническими недугами обязательно должны заниматься специальной дыхательной гимнастикой − без нее им гораздо сложнее восстанавливаться после продолжительного лечения или операции.
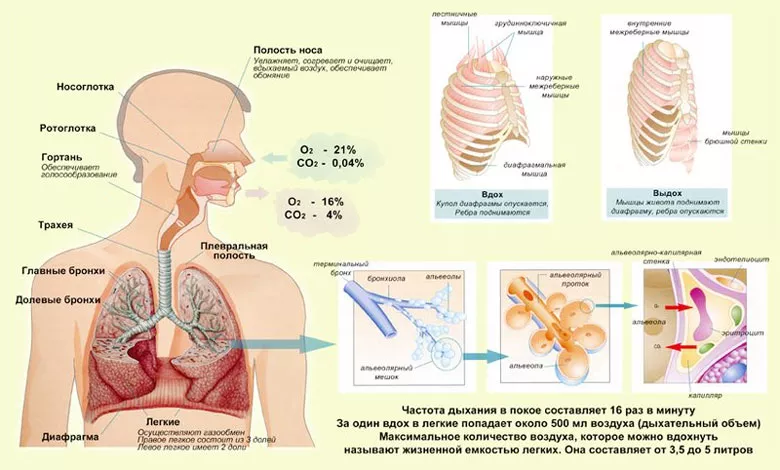
Классификация ЛФК упражнений
Виды ЛФК при заболеваниях дыхательной системы различаются по направлениям и тому, какие системы организма будут в них задействованы. Основной перечень упражнений включает:
- игры (подвижные и массовые);
- спортивно-прикладные;
- гимнастику на дыхание и укрепление костно-мышечного каркаса.
Начинают обычно с гимнастических дыхательных комплексов, постепенно переходя к все более сложным заданиям. При этом выделяются упражнения, выполняемые в статике (только на дыхание) и динамические: с поворотами, наклонами корпуса и так далее.
При поражениях легких и их тканей после проведенной терапии, когда прекратились основные воспалительные процессы, нормализовалась температура тела, на 3-5 день с момента начала болезни можно приступать к лечебной гимнастике. Упражнения выполняются под наблюдением лечащего врача, могут быть использованы как простые (статические), так и более сложные, динамические.
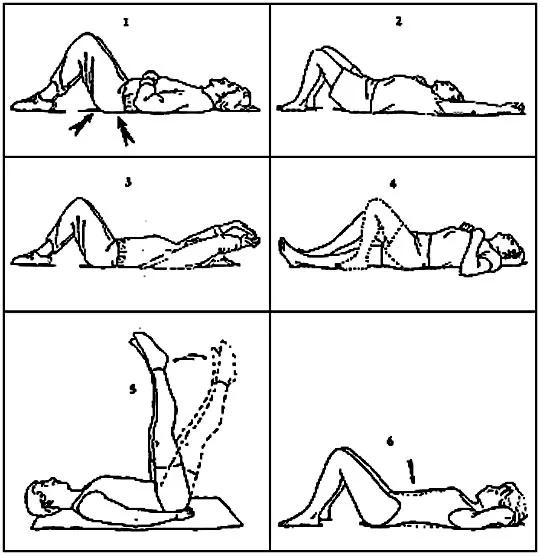
Основная поза при проведении занятий − лежа на спине (допускается поза лежа на боку).
Пациенту необходимо добиться синхронизации движений с дыханием диафрагмой: вдыхая, поднимать или отводить конечности (руки, ноги на выбор), на выдохе возвращаясь в исходное положение. Нет необходимости спешить при выполнении упражнений: вполне достаточно, если поначалу на них будет уходить 10-15 минут (на каждый повтор, всего 3 тренировки в день). Уделяют внимание контролю пульса: при резких скачках нагрузку снижают. В среднем во время гимнастики частота сердечных сокращений не должна возрастать более чем на 5-10 ударов в минуту.
Описание комплексов упражнений
В процессе реабилитации, когда пациент направляется в палату (лежачий или полупостельный режим), дыхательные упражнения ЛФК не прекращают, а продолжают ими заниматься. При этом если нет противопоказаний, стараются увеличить продолжительность одного подхода (до 30 минут в максимуме) и количество повторов (8-10). Упражнения выполняются сидя или стоя, постепенно их дополняют ходьбой, которая будет нагружать мышечные группы ног, способствуя улучшению кровообращения. Увеличение сердечного ритма − не более 10-15 ударов по отношению к первоначальному (в покое) значению.
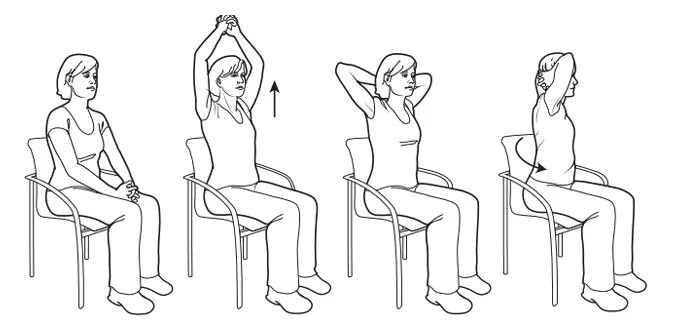
Приблизительно через неделю (10 дней, в крайнем случае) нагрузку повторно увеличивают. По согласованию с лечащим врачом, выздоравливающих допускают к занятиям на тренажерах, пешие прогулки становятся продолжительнее. Выполнение комплекса дыхательной гимнастики должно теперь занимать до 40 минут, максимальный допускаемый пульс − до 100 ударов в минуту. Иногда во время проведения упражнений используют мяч или палку, дополнительно нагружая руки.
При плевритах − заболеваниях, связанных со скоплением жидкости в легких, или возникновением волокнистых образований (фибрина), ЛФК дыхательная гимнастика для детей и взрослых пациентов назначается в зависимости от тяжести заболевания и самочувствия больного. Грамотно рекомендованная, с учетом указанных требований, физкультура предотвратит развитие фибриновых спаек, увеличит снабжение легких кислородом, нормализует кровообращение в тканях. Именно поэтому уже на 2-3 сутки после поступления в медучреждение пациент должен приступить к дозированным упражнениям на укрепление дыхательного аппарата. Наиболее эффективно работают наклоны корпуса в сторону, сочетаемые с вдохами и выдохами.
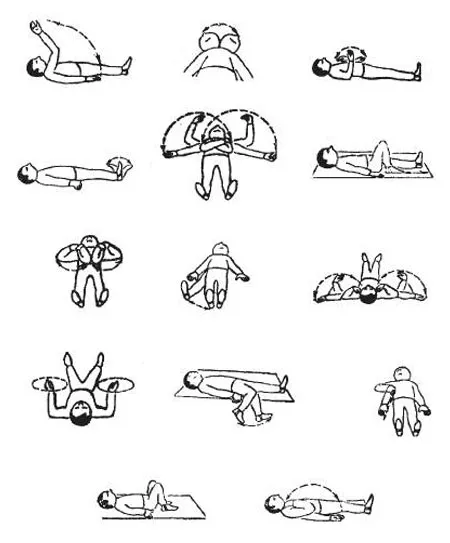
Наклоняться следует в направлении, противоположном пораженному плевритом. Не нужно сразу же ждать результат, лучше постепенно повышать интенсивность занятий, повторяя их настойчиво и целенаправленно. Допустимо разбить цикл на несколько кратких подходов. По мере улучшения состояния увеличивают продолжительность упражнения, уменьшая число повторений.
Важно. Не следует полностью отменять физкультуру при болезненных проявлениях, достаточно уменьшить продолжительность упражнения (5-7 минут). Впоследствии, после нормализации состояния, нагрузку возвращают к прежним значениям.
ЛФК при хронических заболеваниях
В данном случае принципиального различия между обычной гимнастикой и физкультурой для хронических больных не существует, просто к основному комплексу добавляют еще несколько специальных упражнений. При патологической деформации грудной клетки (эмфиземе) вследствие разбухания легочных путей акцент делается на расслабление мышц рук, ног, корпуса. Повторяют несколько раз в день, по возможности пытаясь сочетать с обычной дыхательной гимнастикой. Подтверждена практикой эффективность занятий по специальной методике, когда произнесением определенного звука или группы слов добиваются вибрирования грудной клетки и диафрагмы.
Данный способ усиливает отхождение мокроты, повышает общий тонус легочных тканей. В случае если бронхи заполнены секретом и их не удается очистить другими способами, применяют дренажную гимнастику.
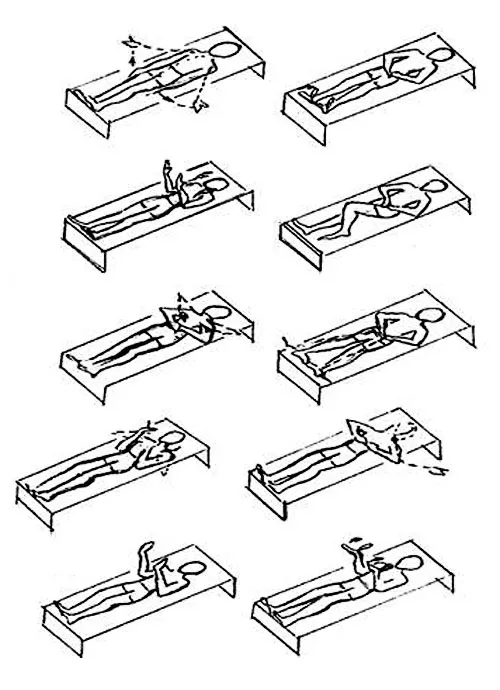
Исходное положение для проведения такой тренировки − лежа, но чтобы нижняя часть тела (таз) находилась выше головы пациента.
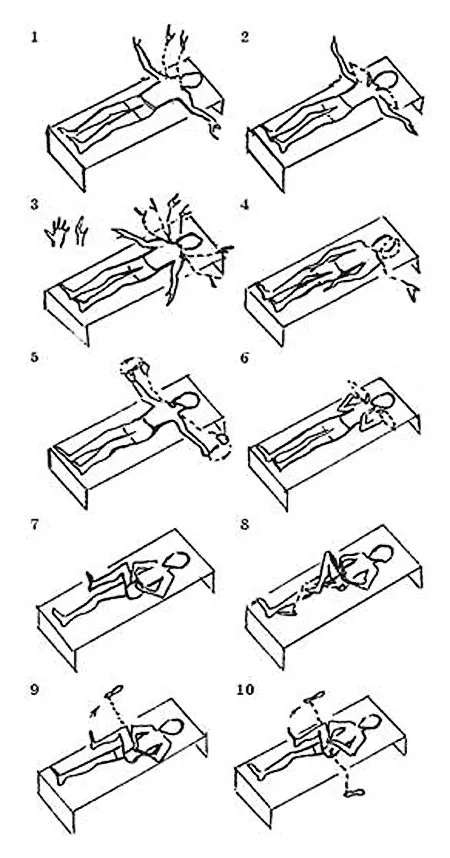
Важно. При черепно-мозговых травмах, увеличенном внутричерепном давлении дренажная гимнастика категорически не рекомендуется. Она может привести к резкому ухудшению состояния больного.
Правила выполнения упражнений
Во время ЛФК, дыхательной гимнастики необходимо соблюдать несколько простых правил. Одно из них − не нужно сразу же ждать резкого улучшения состояния, тем более форсировать нагрузку. Все занятия проводятся под наблюдением врача, лучше сначала ограничиться минимальной продолжительностью тренировки, компенсируя ее количеством повторов. Это будет более эффективно, чем сразу же попытаться отработать всю гимнастику в максимальном режиме. Большинство упражнений начинаются в положении лежа, постепенно переходя в сидячее, затем − стоя, а впоследствии дополняются пешими прогулками.
Обязательно замеряют пульс до тренировки и в процессе, если он скачкообразно возрастает, превышая допустимые значения, интенсивность занятий снижают. Иногда в качестве катализатора излечения назначается лечебный массаж. Глубокое массирование тканей корпуса, в особенности, грудной клетки, улучшает кровообращение, снабжение кислородом, повышает общий тонус пациента. Сами упражнения подбираются индивидуально, сообразно заболеванию и состоянию больного, от этого же зависит продолжительность лечебной гимнастики.

Противопоказания
При всей несомненной пользе физкультуры существуют определенные ограничения на ее применение. Поэтому лучше не экспериментировать с различными комплексами, а проконсультироваться у врача, допустимо ли в данном конкретном случае заниматься дыхательной гимнастикой. Специалисты же подскажут, какой ЛФК массаж и дыхательную гимнастику выбрать при посттравматической эпилепсии. В первую очередь, обращают внимание на следующие симптомы:
- дыхательная недостаточность 3 степени;
- постоянное кровохарканье;
- не поддающиеся купированию, астматические приступы;
- скопление большого количества жидкости в плевре;
- опадание (ателектаз) легочных тканей;
- ярковыраженная одышка;
- ритм сердечных сокращений 120 ударов и более;
- высокая температура тела (от 38 ºС).
Проявление одного или нескольких из указанных признаков делает проведение дыхательных упражнений невозможным.
Дыхательная гимнастика в сочетании с двигательной активностью и дозированной физической нагрузкой способствует реабилитации больных с заболеваниями, нарушением функционирования легких. Постепенного изменения в состоянии можно добиться, комбинируя ЛФК, массаж, упражнения с мячом или гимнастической палкой, занимаясь целенаправленно и настойчиво.
Источник
Заболевания дыхательных путей не просто мешают полноценной деятельности человека — они могут представлять угрозу его жизни! Статистика неутешительна: острые заболевания дыхательных путей — наиболее часто встречающийся недуг как среди взрослых, так и среди детей[1]. С различными респираторными инфекциями ежегодно сталкивается практически каждый житель нашей страны. А привычка переносить простуду на ногах, несвоевременное лечение заболеваний дыхательных путей либо вообще его отсутствие часто приводят к осложнениям и хронизации «болячек». Вывод о том, насколько важны профилактика заболеваний дыхательных путей и грамотное лечение, напрашивается сам собой.
В статье разберемся, какими вообще бывают заболевания дыхательных путей и как с ними бороться.
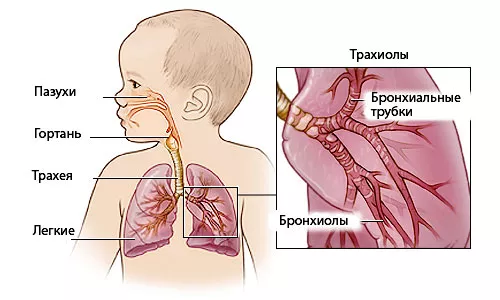
Заболевания дыхательных путей: схематичная классификация
Существует множество причин возникновения заболеваний дыхательных путей. Спровоцировать такие болезни могут:
- инфекции. Вирусы, бактерии и паразиты — наиболее частые «виновники» респираторных заболеваний. Эти чужеродные агенты переносятся от больного к здоровому по воздуху при чихании, кашле и даже разговоре или попадают на кожу через поверхности, предметы обихода. Инфекционные заболевания дыхательных путей — это всем известные трахеит, бронхит, пневмония, различные ОРВИ и прочие подобные недуги;
- наследственность. Предрасположенность к определенным заболеваниям, в том числе органов дыхания, увы, может быть заложена на генном уровне. И проявиться они могут в любом возрасте. Вероятность развития наследственных нарушений может повышаться из-за плохой экологии, вредных привычек. К наследственным патологиям органов дыхательной системы относят трахеобронхомегалию, легочную гипертензию и бронхоэктазию;
- другие проблемы со здоровьем. Некоторые заболевания верхних и нижних дыхательных путей возникают из-за сопутствующих патологий. Например, фарингит или ринит часто протекают на фоне гриппа и других ОРВИ. Трахеит нередко становится осложнением бронхита или ларингита. Косвенными причинами развития такого рода заболеваний могут быть алкоголизм, табакозависимость, сахарный диабет, патологии сердечно-сосудистой системы и так далее. Также активирующим фактором зачастую становятся сбои в работе иммунной системы;
- аллергия. Толчком к возникновению респираторных заболеваний может стать и какой-либо аллерген, например: цветочная пыльца, пух, перья, шерсть животных. Так, случаи развития ринита, бронхиальной астмы и подобных заболеваний на фоне аллергии — далеко не редкость.
Существует несколько десятков видов болезней дыхательной системы — какие-то из них распространены сильно, другие встречаются крайне редко. Так или иначе, их можно разделить на две большие группы — заболевания нижних дыхательных путей и болезни верхних дыхательных путей. Рассмотрим каждую категорию.
К первой группе условно относят более серьезные заболевания, их терапия проходит под строгим контролем врача. Речь идет о:
- бронхите — это поражение стенок бронхов или лишь их слизистой оболочки. В бронхи попадают вирусы или бактерии, из-за чего начинается воспаление и накопление мокроты. Симптомы бронхита — кашель, жар, озноб, хрипы, общее недомогание, одышка и нехватка воздуха (при обструктивной форме);
- пневмонии, при которой основной удар приходится на легкие: гной и жидкость заполняют альвеолы, вытесняя оттуда воздух. Возбудителями пневмонии могут быть бактерии, грибки, вирусы и паразиты. На наличие этого заболевания указывают повышение температуры, кашель, головная боль, тяжелое дыхание, боль в груди, слабость;
- бронхиальной астме. Это хроническая болезнь аллергической природы. При такой астме в бронхах накапливается жидкость, человеку становится трудно дышать. Во время приступов у больного начинается удушливый кашель, появляются хрипы и одышка, возникает острая нехватка воздуха;
- хронической обструктивной болезни легких (ХОБЛ). Недуг развивается в результате прямого контакта с агрессивными веществами — чаще всего это табачный дым[2]. При данном заболевании нарушаются обменные процессы. Излечиться от ХОБЛ невозможно. Главный ее симптом — сильная одышка;
- туберкулезе. Это инфекционное заболевание считается крайне опасным: бактерии обычно поражают легкие[3]. При закрытой форме больной не представляет угрозы для окружающих, а вот при открытой является еще и переносчиком. Больной туберкулезом человек страдает от кашля (нередко с кровью и мокротой), жара, чрезмерной потливости, слабости, потери веса.
Заболевания верхних дыхательных путей диагностируются гораздо чаще, особенно в сезон простуд (осенью и зимой), причем больше всего достается людям с ослабленным иммунитетом. К болезням этой группы относятся:
- ОРВИ. Они являются самыми распространенными в мире, ведь существуют сотни возбудителей заболеваний этой группы. Чаще всего, говоря об ОРВИ, в виду имеют обычную простуду — с першением в горле, чиханием, заложенностью носа, ознобом или жаром… Впрочем, куда более опасный грипп тоже является одной из острых респираторных воспалительных инфекций — возникает он в результате проникновения в организм вирусов типа A и B. Его признаки схожи с простудными: заразившийся гриппом человек слабеет, у него внезапно и значительно повышается температура, появляется кашель (чаще сухой), сильная головная и мышечная боль, боль в горле, суставах[4]. Такое состояние может затягиваться до двух недель и приводить к серьезным осложнениям.
- Ринит. Данное заболевание слизистой носовой полости бывает вазомоторным (возникает из-за нарушения регуляции тонуса мелких сосудов), инфекционным (развивается после попадания вирусов, микробов) и аллергическим — в этом случае «виновником» становится аллерген. Симптомы ринита выражены слабо (жжением, чиханием, слезоточивостью) на первой стадии заболевания. Затем начинаются обильные серозные выделения из носа, отекает слизистая. На тяжелых стадиях ринита в носу появляется гной. Иногда все это сопровождается ухудшением слуха.
- Тонзиллит. У этого заболевания есть более привычное название — ангина. Обычно при тонзиллите страдают небные миндалины — в лимфоидных образованиях возникают воспалительные изменения. Возбудителями недуга могут быть как бактерии, так и вирусы. В первом случае болезнь обычно переносится в острой форме — с нестерпимыми болями в горле, ознобом, высокой температурой, увеличением лимфоузлов, появлением гнойного налета и кист на миндалинах. При вирусной ангине наблюдается другая картина: температура, как правило, не поднимается выше 38 градусов, гнойных скоплений в горле нет, зато мучает кашель и воспаляется слизистая носа.
- Синусит. Это тоже воспаление слизистой ткани полости носа, точнее, его придаточных пазух — одной или нескольких. Чаще всего удар принимает на себя верхнечелюстная пазуха — тогда говорят о гайморите. В большинстве случаев заболевание развивается на фоне гриппа и других ОРВИ. Люди с синуситом жалуются на боль и ощущение тяжести в области лба и носа, сильный насморк с выделениями, потерю обоняния, повышение температуры.
- Фарингит. Выделяют инфекционный, травматический и аллергический виды этого заболевания. Оно характеризуется поражением слизистой глотки или более глубоких тканей. При фарингите больной испытывает тянущую боль в мышцах, головную боль, у него незначительно повышается температура и в целом ухудшается самочувствие.
- Ларингит — инфекционное заболевание, при котором воспаляется гортань и голосовой аппарат. Поэтому ларингит проявляется ослаблением функций голосовых связок, ощущением кома в горле, сухим кашлем, хрипами, жаром, ознобом, затруднением дыхания, головными болями.
- Трахеит. При данном заболевании поражается слизистая оболочка трахеи — органа, соединяющего гортань и бронхи. При этом сначала больного беспокоит только сухой надсадный кашель — его приступы начинаются преимущественно ночью. Со временем характер кашля изменяется — он становится влажным, появляется мокрота. Иногда больные отмечают такие симптомы, как общая слабость, сухость в носу, частое чихание, слезоточивость, небольшое повышение температуры тела.
Важно отметить, что любое заболевание верхних дыхательных путей, даже самое на первый взгляд невинное, без должного лечения может довольно быстро перерасти в хроническую форму. К тому же из-за запущенных воспалительных процессов неизбежно снижается иммунитет, а это, в свою очередь, может повлечь за собой массу других проблем со здоровьем. Поэтому к терапии относиться следует со всей серьезностью.
Проходя через нос, воздух преодолевает четыре стадии фильтрации. Это необходимо, чтобы отсеять вредные агенты и нагреть воздушные массы до оптимальной для организма температуры. Между тем в рот попадает холодный и «неочищенный» воздух. Если постоянно дышать через рот, риск развития инфекций лор-органов заметно увеличивается.
Лечение при болезнях дыхательных путей
Условно терапию заболеваний дыхательных путей можно разделить на два вида — лекарственную и немедикаментозную. Рассказываем, что может назначить врач.
Фармакология
Лекарственная терапия заболеваний дыхательной системы может быть направлена как на непосредственно борьбу с возбудителями воспаления, так и на устранение мучительных симптомов. Особое место занимает иммунотерапия, необходимая для поддержания и восстановления защитных функций организма. Впрочем, оптимальным вариантом считается комплексное фармакологическое лечение воспалительных заболеваний дыхательных путей.
Устранить первопричину респираторных заболеваний позволяют противовирусные средства или антибиотики — в зависимости от того, что стало «виновником» болезни — вирусы или бактерии.
Прием симптоматических препаратов не менее важен, особенно если болезнь протекает в острой форме и терпеть неприятные ощущения просто невозможно. Средства этой подгруппы бывают противовоспалительными, обезболивающими, противокашлевыми, отхаркивающими, антигистаминными, гипотензивными и так далее — выбор зависит от беспокоящих проявлений болезни.
Об иммунотерапии стоит поговорить отдельно. Дело в том, что к приему иммуностимулирующих препаратов можно прибегать не только во время комплексной терапии описанных заболеваний, но и для их профилактики. Как правило, при слаженной работе иммунной системы патогенные микробы, поступающие в организм вместе с воздухом, встречают достойное сопротивление. И первым барьером на их пути становится слизистая оболочка органов дыхания. Она задерживает патогенные бактерии и высвобождает огромное количество экзосом, убивающих болезнетворные микроорганизмы. Тем временем к процессу подключается иммунитет и удваивает число экзосом. Иммунная система борется с болезнью не только во время проникновения ее возбудителей — защитные механизмы работают на протяжении всех периодов развития болезни. Прием таких препаратов позволяет избежать хронизации и осложнений заболеваний органов дыхательных путей, а также ускорить выздоровление.
Нелекарственные методы
Нелекарственные методы — это прежде всего физиотерапевтические процедуры. Речь идет о компрессорных, паровых и ультразвуковых ингаляциях и массаже — перкуссионном, дренажном, вибрационном или баночном.
Также рекомендуется проводить лечебную дыхательную гимнастику под контролем пульмонолога. В числе популярных комплексов — упражнения по методу Стрельниковой. Суть этой техники заключается в выполнении физических манипуляций одновременно с коротким, резким и шумным вдохом. При этом задействуется диафрагма, благодаря чему увеличивается и объем легких. Важный момент: при тяжелом течении болезни дыхательная гимнастика, как и физиопроцедуры, противопоказана.
Соблюдение специальной диеты также способствует скорейшему выздоровлению. При заболеваниях верхних дыхательных путей обычно исключают из рациона очень холодную и горячую пищу. Чтобы слизистая не раздражалась, следует также убрать из меню щавель, шпинат, редис, перец, копчености, острые приправы, кофе и алкоголь. При пневмонии и других воспалениях, протекающих в острой форме, показаны калорийное питание и обильное питье.
Не стоит пренебрегать постельным режимом — ослабленному организму ни к чему лишние нагрузки. Отказ от пагубных привычек также позволит улучшить состояние.
Как для профилактики, так и для лечения заболеваний дыхательных путей (но лишь в дополнение к основной терапии) используются и всяческие «домашние» средства. Даже врач может посоветовать больному пить отвары из шиповника, липы с калиной, малины, настои на имбире. Находясь на амбулаторном лечении, можно делать (с позволения лечащего врача) домашние ингаляции с различными эфирными маслами (например, с пихтовым) или экстрактами трав вроде календулы, ромашки, шалфея, эвкалипта.
Большинство людей, увы, не придают должного значения терапии при «обычных» ОРВИ и всерьез начинают опасаться за свое здоровье только при появлении тяжелых осложнений. И зачастую бывает уже слишком поздно — вылечить хронические заболевания верхних дыхательных путей не получается. Впрочем, избежать осложнений и хронизации болезней вполне реально — достаточно вовремя обратиться к врачу и начать назначенное им лечение. А если уделить должное внимание поддержке иммунитета и другим профилактическим мероприятиям, можно существенно снизить риск возникновения болезней лор-органов.
Вся информация, касающаяся здоровья и медицины, представлена исключительно в ознакомительных целях и не является поводом для самодиагностики или самолечения.
Источник
