Противопоказания при ревматических заболевания
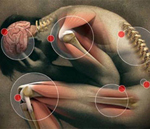
Ревматизм – воспалительное инфекционно-аллергическое системное поражение соединительной ткани различной локализации, преимущественно сердца и сосудов. Типичная ревматическая лихорадка характеризуется повышением температуры тела, множественными симметричными артралгиями летучего характера, полиартритом. В дальнейшем могут присоединяться кольцевидная эритема, ревматические узелки, ревматическая хорея, явления ревмокардита с поражением клапанов сердца. Из лабораторных критериев ревматизма наибольшее значение имеют положительный СРБ, повышение титра стрептококковых антител. В лечении ревматизма используются НПВС, кортикостероидные гормоны, иммунодепрессанты.
Общие сведения
Ревматизм (синонимы: ревматическая лихорадка, болезнь Сокольского — Буйо) протекает хронически, со склонностью к рецидивам, обострения наступают весной и осенью. На долю ревматического поражения сердца и сосудов приходится до 80% приобретенных пороков сердца. В ревматический процесс часто оказываются вовлеченными суставы, серозные оболочки, кожа, центральная нервная система. Частота заболеваемости ревматизмом составляет от 0,3% до 3%. Ревматизм обычно развивается в детском и подростковом возрасте (7-15 лет); дети дошкольного возраста и взрослые заболевают гораздо реже; в 3 раза чаще ревматизмом страдают лица женского пола.
Ревматизм (ревматическая лихорадка)
Причины и механизм развития ревматизма
Ревматической атаке обычно предшествует стрептококковая инфекция, вызываемая β-гемолитическим стрептококком группы А: скарлатина, тонзиллит, родильная горячка, острый отит, фарингит, рожа. У 97% пациентов, перенесших стрептококковую инфекцию, формируется стойкий иммунный ответ. У остальных лиц стойкого иммунитета не вырабатывается, и при повторном инфицировании β-гемолитическим стрептококком развивается сложная аутоиммунная воспалительная реакция.
Развитию ревматизма способствуют сниженный иммунитет, молодой возраст, большие коллективы (школы, интернаты, общежития), неудовлетворительные социальные условия (питание, жилье), переохлаждение, отягощенный семейный анамнез.
В ответ на внедрение β-гемолитического стрептококка в организме вырабатываются антистрептококковые антитела (антистрептолизин-О, антистрептогиалуронидаза, антистрептокиназа, антидезоксирибонуклеаза В), которые вместе с антигенами стрептококка и компонентами системы комплемента образуют иммунные комплексы. Циркулируя в крови, они разносятся по организму и оседают в тканях и органах, преимущественно локализуясь в сердечно-сосудистой системе. В местах локализации иммунных комплексов развивается процесс асептического аутоиммунного воспаления соединительной ткани. Антигены стрептококка обладают выраженными кардиотоксическими свойствами, что приводит к образованию аутоантител к миокарду, еще более усугубляющих воспаление. При повторном инфицировании, охлаждении, стрессовых воздействиях патологическая реакция закрепляется, способствуя рецидивирующему прогрессирующему течению ревматизма.
Процессы дезорганизации соединительной ткани при ревматизме проходят несколько стадий: мукоидного набухания, фибриноидных изменений, гранулематоза и склероза. В ранней, обратимой стадии мукоидного набухания развивается отек, набухание и расщепление коллагеновых волокон. Если на этом этапе повреждения не устраняются, то наступают необратимые фибриноидные изменения, характеризующиеся фибриноидным некрозом волокон коллагена и клеточных элементов. В гарнулематозной стадии ревматического процесса вокруг зон некроза формируются специфические ревматические гранулемы. Заключительная стадия склероза является исходом гранулематозного воспаления.
Продолжительность каждой стадии ревматического процесса составляет от 1 до 2 месяцев, а всего цикла – около полугода. Рецидивы ревматизма способствуют возникновению повторных тканевых поражений в зоне уже имеющихся рубцов. Поражение ткани сердечных клапанов с исходом в склероз приводит к деформации створок, их сращению между собой и служит самой частой причиной приобретенных пороков сердца, а повторные ревматические атаки лишь усугубляют деструктивные изменения.
Классификация ревматизма
Клиническую классификацию ревматизма производят с учетом следующих характеристик:
- Фазы заболевания (активная, неактивная)
В активной фазе выделяется три степени: I – активность минимальная, II– активность умеренная, III – активность высокая. При отсутствии клинических и лабораторных признаков активности ревматизма, говорят о его неактивной фазе.
- Варианта течения (острая, подострая, затяжная, латентная, рецидивирующая ревматическая лихорадка)
При остром течении ревматизм атакует внезапно, протекает с резкой выраженностью симптомов, характеризуется полисиндромностью поражения и высокой степенью активности процесса, быстрым и эффективным лечением. При подостром течении ревматизма продолжительность атаки составляет 3-6 месяцев, симптоматика менее выражена, активность процесса умеренная, эффективность от лечения выражена в меньшей степени.
Затяжной вариант протекает с длительной, более чем полугодовой ревматической атакой, с вялой динамикой, моносиндромным проявлением и невысокой активностью процесса. Латентному течению свойственно отсутствие клинико-лабораторных и инструментальных данных, ревматизм диагностируется ретроспективно, по уже сформировавшемуся пороку сердца.
Непрерывно рецидивирующий вариант развития ревматизма характеризуется волнообразным, с яркими обострениями и неполными ремиссиями течением, полисинромностью проявлений и быстро прогрессирующим поражением внутренних органов.
- Клинико-анатомической характеристики поражений:
- с вовлеченностью сердца (ревмокардит, миокардиосклероз), с развитием порока сердца или без него;
- с вовлеченностью других систем (ревматическое поражение суставов, легких, почек, кожи и подкожной клетчатки, нейроревматизм)
- Клинических проявлений (кардит, полиартрит, кольцевидная эритема, хорея, подкожные узелки)
- Состояния кровообращения (смотри: степени хронической сердечной недостаточности).
Симптомы ревматизма
Симптомы ревматизма крайне полиморфны и зависят от степени остроты и активности процесса, а также вовлеченности в процесс различных органов. Типичная клиника ревматизма имеет прямую связь с перенесенной стрептококковой инфекцией (тонзиллитом, скарлатиной, фарингитом) и развивается спустя 1-2 недели после нее. Заболевание начинается остро с субфебрильной температуры (38—39 °С), слабости, утомляемости, головных болей, потливости. Одним из ранних проявлений ревматизма служат артралгии – боли в средних или крупных суставах (голеностопных, коленных, локтевых, плечевых, лучезапястных).
При ревматизме артралгии носят множественный, симметричный и летучий (боли исчезают в одних и появляются в других суставах) характер. Отмечается припухлость, отечность, локальное покраснение и повышение температуры, резкое ограничение движений пораженных суставов. Течение ревматического полиартрита обычно доброкачественно: через несколько дней острота явлений стихает, суставы не деформируются, хотя умеренная болезненность может сохраняться в течение длительного времени.
Спустя 1-3 недели присоединяется ревматический кардит: боли в сердце, сердцебиение, перебои, одышка; астенический синдром (недомогание, вялость, утомляемость). Поражение сердца при ревматизме отмечается у 70-85% пациентов. При ревмокардите воспаляются все или отдельные оболочки сердца. Чаще происходит одновременное поражение эндокарда и миокарда (эндомиокардит), иногда с вовлеченностью перикарда (панкардит), возможно развитие изолированного поражения миокарда (миокардит). Во всех случаях при ревматизме в патологический процесс вовлекается миокард.
При диффузном миокардите появляются одышка, сердцебиения, перебои и боли в сердце, кашель при физической нагрузке, в тяжелых случаях – недостаточность кровообращения, сердечная астма или отек легких. Пульс малый, тахиаритмичный. Благоприятным исходом диффузного миокардита считается миокардитический кардиосклероз.
При эндокардите и эндомиокардите в ревматический процесс чаще вовлекается митральный (левый предсердно-желудочковый) клапан, реже аортальный и трикуспидальный (правый предсердно-желудочковый) клапаны. Клиника ревматического перикардита аналогична перикардитам иной этиологии.
При ревматизме может поражаться центральная нервная система, специфическим признаком при этом служит, так называемая, ревматическая или малая хорея: появляются гиперкинезы – непроизвольные подергивания групп мышц, эмоциональная и мышечная слабость. Реже встречаются кожные проявления ревматизма: кольцевидная эритема (у 7–10% пациентов) и ревматические узелки. Кольцевидная эритема (аннулярная сыпь) представляет собой кольцевидные, бледно-розовые высыпания на туловище и голенях; ревматические подкожные узелки – плотные, округлые, безболезненные, малоподвижные, единичные или множественные узелки с локализацией в области средних и крупных суставов.
Поражение почек, брюшной полости, легких и др. органов встречается при тяжелом течении ревматизма, крайне редко в настоящее время. Ревматическое поражения легких протекает в форме ревматической пневмонии или плеврита (сухого или экссудативного). При ревматическом поражении почек в моче определяются эритроциты, белок, возникает клиника нефрита. Поражение органов брюшной полости при ревматизме характеризуется развитием абдоминального синдрома: болями в животе, рвотой, напряжением брюшных мышц. Повторные ревматические атаки развиваются под влиянием переохлаждения, инфекций, физического перенапряжения и протекают с преобладанием симптомов поражения сердца.
Осложнения ревматизма
Диагностика ревматизма
Объективными диагностическими критериями ревматизма служат разработанные ВОЗ (1988 г.) большие и малые проявления, а также подтверждение предшествующей стрептококковой инфекции. К большим проявлениям (критериям) ревматизма относятся полиартрит, кардит, хорея, подкожные узелки и кольцевидная эритема. Малые критерии ревматизма делятся на: клинические (лихорадка, артралгии), лабораторные (повышение СОЭ, лейкоцитоз, положительный С-реактивный белок) и инструментальные (на ЭКГ – удлинение Р – Q интервала).
Доказательствами, подтверждающими предшествующую стрептококковую инфекцию, служат повышение титров стрептококковых антител (антистрептолизина, антистрептокиназы, антигиалуронидазы), бакпосев из зева β-гемолитического стрептококка группы А, недавняя скарлатина.
Диагностическое правило гласит, что наличие 2-х больших или 1-го большого и 2-х малых критериев и доказательства перенесенной стрептококковой инфекции подтверждает ревматизм. Дополнительно на рентгенограмме легких определяется увеличение сердца и снижение сократительной способности миокарда, изменение сердечной тени. По УЗИ сердца (ЭхоКГ) выявляются признаки приобретенных пороков.
Лечение ревматизма
Активная фаза ревматизма требует госпитализации пациента и соблюдения постельного режима. Лечение проводится ревматологом и кардиологом. Применяются гипосенсибилизирующие и противовоспалительные препараты, кортикостероидные гормоны (преднизолон, триамцинолон), нестероидные противовоспалительные препараты (диклофенак, индометацин, фенилбутазон, ибупрофен), иммунодепрессанты (гидроксихлорохин, хлорохин, азатиоприн, 6-меркаптопурин, хлорбутин).
Санация потенциальных очагов инфекции (тонзиллита, кариеса, гайморита) включает их инструментальное и антибактериальное лечение. Использование антибиотиков пенициллинового ряда при лечении ревматизма носит вспомогательный характер и показано при наличии инфекционного очага или явных признаков стрептококковой инфекции.
В стадии ремиссии проводится курортное лечение в санаториях Кисловодска или Южного берега Крыма. В дальнейшем для предупреждения рецидивов ревматизма в осеннее-весенний период проводят месячный профилактический курс НПВП.
Прогноз и профилактика ревматизма
Своевременное лечение ревматизма практически исключает непосредственную угрозу для жизни. Тяжесть прогноза при ревматизме определяется поражением сердца (наличием и тяжестью порока, степенью миокардиосклероза). Наиболее неблагоприятно с прогностической точки зрения непрерывно прогрессирующее течение ревмокардитов.
Опасность формирования пороков сердца повышается при раннем возникновении ревматизма у детей, поздно начатом лечении. При первичной ревматической атаке у лиц старше 25 лет течение более благоприятно, клапанные изменения обычно не развиваются.
Меры первичной профилактики ревматизма включают выявление и санацию стрептококковой инфекции, закаливание, улучшение социально-бытовых, гигиенических условий жизни и труда. Предупреждение рецидивов ревматизма (вторичная профилактика) проводится в условиях диспансерного контроля и включает профилактический прием противовоспалительных и противомикробных препаратов в осенне-весенний период.
Источник
Что такое ревматизм?
Ревматизм (с латинского – «течь», «растекаться по телу») — это системное заболевание соединительной ткани воспалительного характера, которое возникает у предрасположенных к нему лиц, после перенесённых ранее заболеваний верхних дыхательных путей — фарингита, тонзиллита, скарлатины, вызванных бета-гемолитическим стрептококком группы А. В настоящее время по отношению к данной патологии применяется термин «острая ревматическая лихорадка», но также она известна как болезнь Сокольского-Буйо. Главная опасность заболевания состоит в том, что она поражает молодых людей в возрасте до 23 лет, чаще в 7 — 15. С одинаковой частотой заболевают как представители мужского пола, так и женского. В Российской Федерации частота встречаемости составляет 2 случая на 100 000 тысяч населения.
Ревматическое поражение затрагивает практически все ткани и органы человека — печень, сердце, почки, а также опорно-двигательную, нервную, дыхательную и сердечно-сосудистую системы.
«Ревматизм лижет суставы, но больно кусает сердце» — Рене Лаэннек.
Исходом заболевания зачастую становится хроническая ревматическая болезнь сердца, которая характеризуется отложением на краях створок клапанов фиброзных отложений или развитием порока сердечной мышцы (стенозом — сужением либо недостаточностью клапанных структур). Ревматические поражения сердца являются одной из ведущих причин летальных случаев среди людей молодого возраста, только в США ежегодно заболевание уносит жизни около 50 000 тысяч человек.
Как развивается ревматическое поражение?
Острой ревматической лихорадке предшествует стрептококковое заболевание — тонзиллит, фарингит, отит (воспаление нёбных миндалин, глотки и уха), скарлатина (заболевание, которое сопровождается характерной мелкоточечной сыпью, болью в горле, поражением языка и шелушением кожи), рожа (кожная болезнь, вызванная стрептококком). У 96 — 97,5% после стрептококковых заболеваний формируется стойкий иммунитет. Но у 2,5 — 4% людей спустя 7 — 21 день возникает сложный аутоиммунный воспалительный процесс. Развитию ревматической атаки способствуют следующие условия:
- снижение иммунных сил;
- молодой возраст;
- некорректное лечение стрептококковой инфекции;
- большие коллективы — интернаты, школы, общежития;
- отягощённый семейный анамнез;
- переохлаждение.
В ответ на проникновение бета-гемолитического стрептококка группы А в организме формируются видоспецифические антитела — антистрептокиназа, антистрептолизин-О, антистрептогиалуронидаза, антидезоксирибонуклеаза В. Они с антигенами возбудителя и компонентами системы комплемента, играющего непосредственную роль в защитном ответе, формируют циркулирующие иммунные комплексы, которые с током крови способны разноситься по всему организму. Ферменты и токсины стрептококка способны наносить значительные повреждения органам и тканям человека. Например:
- стрептолизин S — повреждает соединительную ткань сосудов, а стрептолизин О — сердца;
- гиалуронидаза — повышает сосудистую проницаемость, что облегчает проникновение в организм бета-гемолитического стрептококка;
- М-протеин — способен повреждать клетки сердечной мышцы (кардиомиоциты) вплоть до полного омертвения (некроза);
- С-полисахарид — его действие связано с поражением некоторых элементов центральной нервной системы.
Итак, развитие острой ревматической лихорадки основано:
- прямым токсическим действием веществ, продуцируемых стрептококком;
- иммунным ответом на антигены возбудителя, приводящим к синтезу организмом антител, способных перекрёстно реагировать с антигенами клеточной мембраны кардиомиоцитов, клапанов сердца, центральной нервной системы, кожи, синовиальной оболочкой суставов и некоторых других тканей и органов (феномен молекулярной мимикрии — антигены стрептококка имеют схожую структуру с антигенами тканей человека, в результате чего организм начинает атаковать клетки своих же органов).
Стадии ревматического процесса
Великий советский учёный А. К. Талалаев впервые описал одно из важнейших явлений в развитии ревматизма — процесс дезорганизации соединительной ткани. Он проходит ряд последовательных стадий:
- мукоидного набухания, при котором происходит набухание, отёк и расщепление волокон коллагена (одного из компонентов соединительнотканной структуры);
- фибриноидного набухания, характеризующегося некрозом (омертвением) клеточных элементов и коллагеновых волокон;
- гранулематоза — вокруг омертвевших зон образуются специфические ревматические (Ашофф-Талалаевские) гранулёмы;
- склероза — на месте поражения формируется волокнисто-клеточный рубец. Например, поражение клапанов сердца с исходом в склероз ведёт к выраженной деформации створок, их сращению между собой и формированию приобретённого порока сердца, который значительно сказывается на состоянии здоровья молодого организма.
Продолжительность каждого этапа ревматического поражения составляет 1 — 2 месяца, а всего процесса около полугода.
Острую ревматическую лихорадку необходимо выявить и начать лечение в первую стадию — мукоидного набухания, ведь только она является полностью обратимой.
Если же время было потеряно, то почти со 100% вероятностью у пациента разовьётся порок сердца различной степени выраженности, который во многих случаях оканчивается летальным исходом.
Ревматическая атака — особенности течения
Течение ревматической атаки может быть:
- острым — до 3 месяцев с высокой степенью активности, выраженностью симптомов и полиорганным (множественным) поражением внутренних органов;
- подострым — до 6 месяцев. Характеризуется менее выраженной симптоматикой и активностью;
- затяжным — более полугода. Динамика процесса отличается вялостью, невыраженностью клинической картины. Повреждается, как правило, не более одного органа (моносиндромное проявление) — в настоящее время данное течение встречается наиболее часто;
- латентным — заболевание никак не даёт о себе знать, пока не сформируется полноценный порок сердца.
5 главных признаков, по которым можно выявить ревматизм
Острая ревматическая лихорадка у детей и подростков дебютирует остро с повышения температуры до фебрильных величин (выше 38°С), по типу «вспышки», возникновением раздражительности, общей слабости, повышенного недомогания, сонливости. Формируются главные («большие») признаки ревматизма.
Ревмокардит — воспалительный процесс в сердечной мышце
Встречается в 95% случаев и заключается в поражении оболочек сердца — эндокарда, миокарда и перикарда. Проявляются данные состояния повышением частоты сердечных сокращений, перебоями в работе сердца, болями различного характера за грудиной, одышкой, повышенной утомляемостью, особенно после физических нагрузок. Оболочки могут поражаться изолированно (чаще эндокардит, миокардит и реже перикардит) либо совместно с формированием панкардита.
Основополагающим компонентом изменений в сердечной мышце является вальвулит — воспалительный процесс, затрагивающий клапаны сердца. На первом месте по частоте поражения занимает левый предсердно-желудочковый клапан (митральный), затем сочетание поражения митрального и правого предсердно-желудочкового (аортального). И на третьем месте стоит изолированное повреждение аортального клапана.
У пациентов, перенёсших первую атаку острой ревматической лихорадки в возрасте старше 23 лет, комбинированные и сочетанные пороки сердца возникают в 90% случаев.
Ревматический полиартрит
Ревматический полиартрит — мигрирующий воспалительный процесс средних и крупных суставов (голеностопных, коленных, плечевых, лучезапястных, локтевых). Очень редки и считаются атипичными поражения мелких суставов стоп и кистей. Встречается в 60 — 100% случаев и зачастую сочетается с ревмокардитом. В настоящее время в воспалительный процесс вовлекается не более 2 — 3 суставных поверхностей. Поражённый сустав становится отёчным, гиперемированным (покрасневшим), болезненным, функция его нарушена. В 10% случаев отмечается только артралгия — боль в суставе, чаще мигрирующего характера.
Кольцевидная эритема
Аннулярная (кольцевидная) эритема (4 — 16% случаев). Возникает на высоте атаки острой ревматической лихорадки. Характеризуется бледно-розовыми округлыми образованиями с просветлением в центральной зоне диаметром до 5 — 10 сантиметров. Располагаются они на туловище, верхних и нижних конечностях, но никогда не локализуется на лице. Не возвышается над кожным покровом, мигрирует (появляется то в одном, то в другом месте), не сопровождается зудом, бледнеет при надавливании, исчезает спустя несколько дней без остаточных изменений (шелушения, различные пигментации, атрофические изменения).
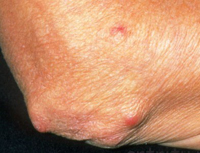
Ревматические узелки
Подкожные ревматические узелки. Являются классическим проявлением заболевания, настолько, что грамотный специалист может поставить верный диагноз только при обнаружении данного проявления. Но в настоящий момент встречаются лишь до 3% случаев патологии. Представляют собой плотные, округлые, безболезненные, малоподвижные образования в области лодыжек, ахиллова сухожилия, разгибательной поверхности суставов, остистых отростков позвонков. Цикл обратного развития составляет до одного месяца.
Хорея Сиденгама
Ревматическая «малая» хорея (Сиденгама). Встречается у 6 — 30% больных детей и подростков. Чаще диагностируется у лиц женского пола. Основные проявления заболевания хореические гиперкинезы (непроизвольные движения конечностей), мышечная гипотония (выраженная слабость мускулатуры), расстройства координации и статики, психоэмоциональные нарушения — раздражительность, неустойчивость настроения, плаксивость и прочие. Характерен симптом «дряблых плеч» — если больного попытаться поднять за подмышечную область, то голова «уйдёт» в плечи вследствие гипотонии мышц верхнего плечевого пояса; симптом «глаза-язык» — если больной зажмурит глаза, то не сможет держать длительное время в вытянутом положении язык. Известны также и многие другие неврологические симптомы, типичные для ревматической хореи.
Ввиду использования современных антибактериальных препаратов типичные проявления острой ревматической лихорадки с выраженной лихорадкой и полиорганным поражением на сегодняшний день встречается крайне редко.
Другие признаки ревматизма
Кроме того, ревматизм способен поражать:
- почки в виде очаговых форм гломерулонефрита (аутоиммунного воспаления клубочков);
- печень в форме аутоиммунного гепатита, который быстро регрессирует при стандартном лечении;
- лёгкие — возникает поражение плевральных листков и лёгких с развитием ревматической серозной пневмонии.
Дополнительными «малыми» признаками ревматизма являются:
- абдоминальный синдром, проявляющийся болями в животе, тошнотой, неустойчивостью стула; связан он с вовлечением в воспалительный процесс листков брюшины;
- лихорадка — повышение температуры тела;
- артралгии — боли, возникающие в различных суставах;
- серозиты — воспаление различных оболочек — синовиальных, плевральных, перикардиальных.
Диагностика ревматизма на современном уровне
Диагностикой острой ревматической лихорадки и хронического ревматического поражения сердца занимаются врачи-ревматологи, терапевты и неврологи.
Для выявления заболевания важны:
- опрос пациента (необходимо выявить связь с предшествующими заболеваниями верхних дыхательных путей и характерные жалобы);
- аускультация сердца — помогает выслушать при помощи стетоскопа наличие патологических шумов, например, при поражении митрального клапана определяется длительный, дующий систолический шум, связанный с I тоном, проводящийся в левую подмышечную область;
- общий анализ крови — ускорение скорости оседания эритроцитов более 30 мм в час;
- биохимический анализ крови — повышение уровня С-реактивного белка больше двух норм;
- мазок из зева, помогает выявить положительную культуру бета-гемолитического стрептококка группы А;
- ревмопробы — резкое повышение титра антистрептолизина-О (являются антистрептококковым антителом);
- электрокардиография — выявляет малейшие нарушения сердечного ритма, характерные для ревматического кардита;
- ультразвуковое исследование сердца — определяет наличие различных пороков сердца, краевой фиброз створок клапанов сердечной мышцы (характерно для хронической ревматической болезни сердца);
- ультразвуковое исследование внутренних органов — для оценки их состояния;
- обзорную рентгенографию органов грудной клетки — при подозрении на воспалительный процесс в лёгких либо плевре;
- обязательная консультация врача-невролога — для исключения поражения центральной нервной системы.
Лечение ревматизма
Терапия острой ревматической лихорадки должна осуществляться под строгим наблюдением специалистов.
Лекарственные средства, применяемые в терапии
Применяются следующие лекарственные препараты:
- антибиотики — используются для уничтожения возбудителя заболевания — бета-гемолитического стрептококка. Для взрослых используют Бензилпенициллин, для детей младшего возраста — Феноксиметилпенициллин в течение десяти-четырнадцати дней, с дальнейшим переходом на пролонгированную (удлинённую, назначается 1 раз в 3 недели) форму препарата — Бензатинбензилпенициллин (Ретарпен, Бицилин-5, Экстенциллин);
- глюкокортикостероиды (Преднизолон, Метилпреднизолон) при полиорганном поражении и вовлечении в воспалительный процесс всех оболочек сердца — панкардите. В остальных случаях высокую эффективность в лечении ревматизма доказал нестероидный противовоспалительный препарат — Диклофенак в дозе 150 мг в сутки. У детей с противовоспалительной целью используются только глюкокортикостероиды;
- препараты калия (Панангин, Аспаркам) необходимы на фоне приёма гормональных препаратов (Преднизолона, Метилпреднизолона);
- дезинтоксикационная терапия с целью уменьшения воздействия токсинов стрептококка на организм человек и их вывода. Используют внутривенное капельное вливание физиологического раствора, Трисоли, раствора Рингера и др.
Как предотвратить заболевание?
С этой целью разработаны меры первичной профилактики, включающие в себя:
- избегание людей, болеющих стрептококковой патологией (ангина, фарингит, скарлатина, рожа);
- укрепление собственных иммунных сил — активный образ жизни, закаливание, пребывание на свежем воздухе, полноценный ночной сон (желательно с 22 до 6 утра), здоровое питание, включающее в себя адекватное содержание белка, свежих фруктов и овощей;
- борьбу с высокой скученностью в интернатах, школах, училищах и общественных учреждениях;
- своевременное лечение острых и хронических инфекций, вызванных бета-гемолитическим стрептококком, включающее в себя назначение следующих антибактериальных препаратов: Амоксициллина, Аугментина, Кларитромицина, Рокситромицина или Клиндамицина, Линкомицина при устойчивости к первым четырём препаратам или их индивидуальной непереносимости.
И вторичной профилактики, направленной на недопущение повторных ревматических атак. Она сводится к назначению пролонгированных форм Бензатинбензилпенициллина — Ретарпена, Экстенциллина, Бицилина-5:
- у лиц, перенёсших ревматическую атаку без кардита – в течение пяти лет;
- перенёсших кардит без порока сердца — десяти лет;
- с различными пороками — пожизненно.
Применение пролонгированных форм значительно улучшает качество жизни пациентов с ревматизом и минимизирует развитие дальнейших осложнений, опасных для их жизни.
Но, к сожалению, на данный момент не существует идеальной схемы, полностью уничтожающей стрептококковую инфекцию.
Заключение
На современном этапе возлагают большие надежды на внедрение вакцины, содержащей части антигена М-протеинов стрептококков, не вступающих в перекрёстные реакции с антигенами тканей сердца человека. И, к общему счастью, эта амбициозная цель, возможно, скоро воплотиться в нашу жизнь.
В настоящее время и прохожу обучение в интернатуре по направлению «Общая врачебная практика» и продолжаю работать в ГУТКЦАПП поликлиники № 3 г. Тирасполь.
Оценка статьи
Мы приложили много усилий, чтобы Вы смогли прочитать эту статью, и будем рады Вашему отзыву в виде оценки. Автору будет приятно видеть, что Вам был интересен этот материал. Спасибо!
Загрузка…
Источник
