Противопоказания при удалении глаза
 Энуклеация подразумевает удаление глазного яблока в специально созданных условиях.
Энуклеация подразумевает удаление глазного яблока в специально созданных условиях.
Проводится процедура в стационаре с применением наркоза.
Показаниями к проведению вмешательства выступают различного типа патологии, угрожающие здоровью и жизни человека. При необходимости на место удаленного органа вставляют идентичный имплантат. Решение о хирургическом вмешательстве принимается только после проведения консилиума о невозможности сохранения яблока.
Показания к энуклеации
Проводится энуклеация только в стенах медицинского учреждения. После манипуляции необходимо пребывание пациента в больнице продолжительностью около 3 дней. Решение о вмешательстве принимается на основе предписаний и индивидуальных особенностей пациента.
Показанием к проведению процедуры удаления глазного яблока выступает:
- иридоциклит, развившийся на фоне травмы;
- образование опухолевых структур в зрительном аппарате;
- атрофические реакции в зоне органа зрения;
- поражение в более 80% глаза вследствие травмы;
- симпатическая офтальмия;
- глаукома с терминальным протеканием;
- при полной слепоте;
- при выраженном болевом синдроме, который не поддается обезболиванию;
- масштабные поражения роговицы;
- инфицирование патологической микрофлорой с гнойным содержимым;
- воспалительный процесс на фоне полной слепоты пациента.
Решение об удалении глазного яблока принимается после проведения консилиума и оценки положительных и негативных сторон введения вмешательства. Вследствие манипуляции возможно развитие осложнений, которые рекомендуется предупредить путем диагностических мероприятий и общей оценки состояния больного.
Подготовка к операции
Подготовительный этап к проведению удаления предполагает соблюдение правил:
- Вмешательство требует введения наркоза. Для устранения возможной аллергической реакции на анестезирующий препарат проводят пробу.
- Отбирают биологический материал для определения общего состояния организма. Дополнительно требуется прохождение электрокардиограммы.
- Перед проведением анестезии проводится искусственная вентиляция легких и подключается аппарат, поддерживающий сердечно-сосудистую систему.
- Вводят анестезирующие медикаменты.
- Зону проведения манипуляции очищают от волос. Также область обрабатывают дезинфицирующим лекарством.
- До начала манипуляции область глазного яблока сохраняется под стерильной тканью.
 Ввиду болезненности процедуры проводится анестезия пациента с помощью новокаина и димедрола. Перед началом хирургического вмешательства дополнительно вводят Промедол. Зачастую используется местная анестезия.
Ввиду болезненности процедуры проводится анестезия пациента с помощью новокаина и димедрола. Перед началом хирургического вмешательства дополнительно вводят Промедол. Зачастую используется местная анестезия.
При наличии показаний возможно применение общего наркоза:
- необходимость дополнительных манипуляций помимо удаления глазного яблока;
- при повышенной эмоциональной возбудимости больного;
- по желанию пациента;
- при наличии психических расстройств;
- детский возраст.
Проведение ампутации
Проводится ампутация глазного яблока согласно следующим этапам:
- глазную щель широко раскрывают при помощи аппарата;
- в зоне склеры лимба захватывают пинцетом конъюнктиву;
- хирургическими ножницами вырезают круг;
- отрезают мускулатуру, оставив не много места от края, для сохранения сухожилия к которому крепится глаз;
- при легком натяжении органа зрения вводят куперовские ножницы и нащупывают зрительный нерв;
- вытянув инструмент назад, перерезают зрительный нерв;
- достают глазное яблоко из орбиты;
- убирают из зоны зрительного аппарата косые мышцы и удаляют орган;
- для поддержания косметического вида вводят имплантат в форме человеческого глаза.
Проводят вмешательство во многих клиниках. Для предупреждения развития осложнений необходимо тщательно подобрать врача и учреждение.
Осложнения
После проведения манипуляции назначают диагностику организма для ускорения реабилитации пациента.
Осложнениями после хирургического вмешательства выступают:
- анафтольмический синдром;
- увеличение пустоты;
- изменения в положении верхнего века;
- смещение протеза;
- неподвижность имплантата.
Среди противопоказаний к проведению вмешательства выделяют:
- сахарный диабет;
- гипертоническое заболевание;
- нарушения в функциональности миокарда.
Реабилитационный период
Для предотвращения развития осложнений необходимо придерживаться основных предписаний офтальмолога в первые несколько дней:
- после проведения процедуры пациент остается в стационаре около 3 дней;
- на этом этапе накладывают тугую повязку, при ослабевании которой необходима перевязка;
- для устранения болезненности вводят инъекции с обезболивающими медикаментами;
- ощущается наличие инородного тела на месте глаза;
- повышается количество вырабатываемой слезной жидкости;
- при открывании органа зрения присутствует выраженный дискомфорт.
 После выписки из медицинского учреждения для ускоренной реабилитации необходимо соблюдать правила:
После выписки из медицинского учреждения для ускоренной реабилитации необходимо соблюдать правила:
- не рекомендуется для умывания использовать мыльные компоненты;
- следует избегать попадания в глаза мелких чужеродных частиц;
- прооперированный орган зрения промывают Мирамистином или Хлоргексидином;
- запрещено прикасаться к оперированному глазу;
- вытирать слезы допускается только чистой мягкой салфеткой;
- закапывать средства, прописанные офтальмологом, допустимо после предварительной обработки антибактериальными растворами.
По истечению 2 или 4 недель проводится плановый осмотр у врача. При необходимости устраняются швы и отменяются назначенные медикаменты. При выписке с медицинского учреждения пациента не ставят на диспансерный учет.
Полезное видео
Удаление глазного яблока — серьезное хирургическое вмешательство, которое требует высокой квалификации хирурга. После проведения манипуляции необходимо соблюдать рекомендации для ускоренной реабилитации. Для устранения развития возможных осложнений необходима обработка глаза антибактериальными растворами. По истечению месячного периода проводится плановый осмотр и снятие швов.
Была ли статья полезной?
Оцените материал по пятибальной шкале!
Если у вас остались вопросы или вы хотите поделиться своим мнением, опытом – напишите комментарий ниже.
Что еще почитать
Источник
Катаракта — офтальмологическое заболевание, которое очень часто встречается в пожилом возрасте и характеризуется помутнением хрусталика. Несмотря на распространенность недуга, лекарственных средств, которые бы полностью устраняли причину и последствия его возникновения, пока не существует, поэтому единственным выходом остается операция, при которой хрусталик изымают, а на его место ставят искусственную интраокулярную линзу.
У этого метода достаточное количество противопоказаний, поэтому способов лечения заболеваний хирургическим путем становится все больше.
Поделиться
Твитнуть
Поделиться
Класснуть
Отправить
Вотсапнуть
Общие сведения о хирургии катаракты
Катаракта на начальных этапах практически никак себя не проявляет, хотя именно в этот период у пациента есть возможность замедлить прогрессирование заболевания и избежать хирургического вмешательства. Со временем хрусталик мутнеет, приводя к образованию оптических явлений и стойкому снижению зрения.
Единственный способ вернуть зрение больному — полностью удалить помутневший хрусталик и заменить его на искусственный. Эта операция называется экстракция, и известная она еще с древнейших времен. Однако в прошлом удаление хрусталика было показано только тем, у кого он значительно помутнел. Сейчас операция проводится даже при средней степени заболевания, т.е. выжидать созревания катаракты не нужно.
В последние десятилетия на смену хирургическому методу пришел микрохирургический — малоинвазивный, безболезненный способ, который не требует длительного периода восстановления и характеризуется меньшим риском осложнений.
Замена хрусталика при катаракте может быть показана по медицинским или профессионально-бытовым причинам. К профессионально-бытовым относят те, которые связаны с работой или деятельностью, требующими напряжения глаз (шитье, вождение автомобиля).
К медицинским показаниям относятся:
- перезрелая катаракта;
- набухающая катаракта;
- вывих или подвывих хрусталика;
- необходимость исследования глазного дна перед проведением лазерной операции или при других заболеваниях глаз;
- присоединение вторичной глаукомы.
При установлении необходимости хирургического вмешательства врач определяет подходящую методику и назначает дату операции, проведя предварительные исследования и подготовку.
Методики
Разнообразные методики замены хрусталика были созданы в связи с появлением нового оборудования (например, лазера), а так же для того, чтобы возможность избавиться от катаракты была у всех пациентов, в том числе — у тех, кому по каким-либо причинам стандартная операция противопоказана.
Лазерная факоэмульсификация
Самая современная и одна из самых распространенных в настоящее время методика, которую стали практиковать с середины 90-х годов. Сейчас по популярности она уступает только ультразвуковому методу, поскольку последний финансово доступнее для пожилых людей.
Лазерная факоэмульсификация проводится с использованием фемтосекундного лазера, который не повреждает здоровые ткани, а аккуратно расслаивает хрусталик. Это позволяет вернуть зрение людям, у которых хрусталик не чувствителен к ультразвуку, людям со сложной формой катаракты (сопряженной с глаукомой или подвывихом хрусталика), сократить длительность восстановительного периода и свести риск осложнений до минимального уровня.
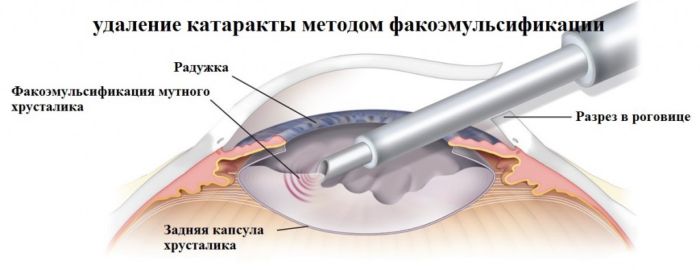
После бесконтактного лазерного воздействия хирург вставляет линзу на место поврежденного хрусталика, и уже через несколько часов пациент может идти домой. Зрение при этом возвращается моментально.
Ультразвуковая факоэмульсификация
Ультразвуковая факоэмульсификация занимает промежуточное положение между стандартной хирургической процедурой и лазерным вмешательством. Ее можно проводить на любой стадии катаракты.
Ультразвуковой метод очень малотравматичен: после операции не остается рубцов, практически не возникает осложнений, реабилитационный период не превышает 2 месяцев. Через пару часов после завершения операции к человеку полностью восстанавливается зрение, если оно не было снижено из-за других заболеваний.
Процедура проводится в точности так же, как при лазерной факоэмульсификации. Разница лишь в том, что помутневший хрусталик удаляется не лазером, а ультразвуком. Эта операция намного дешевле, чем лазерная, но подходит не всем.
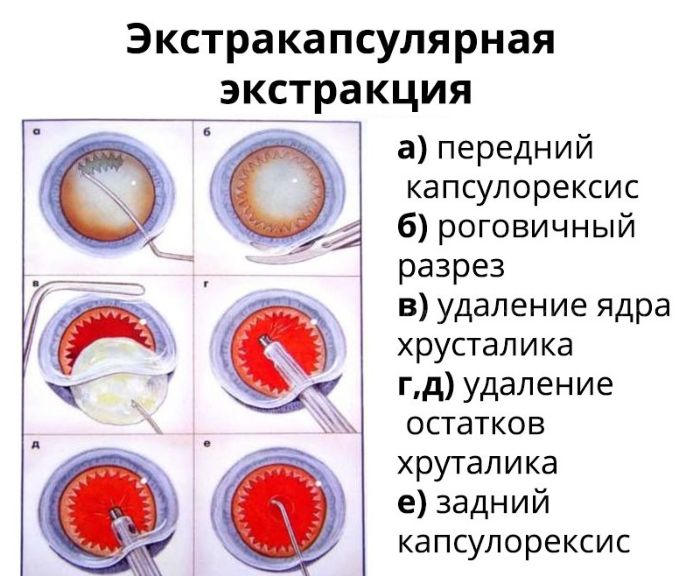
Экстракапсулярная экстракция
Экстракапсулярная экстракция (ЭЭК) — традиционный хирургический способ удаления хрусталика без капсулы, который отличается дешевизной, долгим и сложным реабилитационным периодом и накладыванием швов после процедуры.
Операция проводится под анестезией и обязательно с применением векорасширителя. Разрез проводится с помощью скальпеля, после чего хрусталик полностью изымают и вставляют на его место интраокулярную линзу. На место разреза накладывают шов, который и становится самым уязвимым местом глаза. При травмах, механическом воздействии и резких движениях он может повредиться.

Так же рубец часто приводит к образованию послеоперационного астигматизма, т.е. снижению зрения. Заболевание может появиться из-за низкой квалификации врача, несоблюдения рекомендаций хирурга после операции или из-за индивидуальных особенностей, поэтому об этом пациента предупреждают заранее.
Интракапсулярная экстракция
При интракапсулярной экстракции врач осуществляет те же манипуляции, что и при экстракапсулярной, однако в этом случае хрусталик удаляется вместе с капсулой.
Такой подход исключает вероятность того, что поврежденные ткани окажутся в глубоких структурах глаза и приведут к повторному развитию катаракты. Но вероятность присоединения астигматизма при этой операции сохраняется.
Подготовка
Подготовка к любой операции осуществляется в несколько этапов. Иногда она может занимать до нескольких месяцев, поскольку офтальмологу необходимо убедиться, что у пациента нет противопоказаний со стороны всех систем органов.
Какие обследования необходимо пройти?
Перед назначением даты операции врач назначает ряд стандартных процедур:
- сдача крови на гепатит;
- сдача крови на сифилис;
- общий анализ крови (тромбоциты, фибриноген, уровень сахара и пр.);
- общий анализ мочи.
К инструментальным методам диагностики, необходимым перед проведением операции, относят:
- флюорографию;
- ЭКГ.
Также перед операцией нужно посетить терапевта и получить заключение о возможности хирургического (ультразвукового, лазерного) вмешательства. Обязательно выяснить об отсутствии противопоказаний со стороны других систем органов, поэтому потребуется консультация кардиолога, эндокринолога, ЛОРа, стоматолога, гинеколога и уролога (женщинам и мужчинам соответственно), анестезиолога.
За несколько дней до операции пациент получает индивидуальные рекомендации: об отмене приема лекарств, о питании накануне вмешательства и другие.
Кому нельзя делать процедуру?
Операция по удалению катаракты имеет ряд противопоказаний. Они бывают временные и постоянные. К временным относят те, которые предполагают откладывание операции на определенный срок. Это может быть ангина, цистит, кариес или беременность.
СПРАВКА. Постоянные (абсолютные) противопоказания делают невозможным удаление катаракты либо одним, либо всеми способами.
Возрастные ограничения
Многие клиники не проводят операции пациентам моложе 18 лет. Однако в некоторых случаях, если речь идет о значительной потере зрения, врачи решаются прооперировать пациента и в более раннем возрасте, предварительно заполучив разрешение родителей и проведя все необходимые обследования.
Хирургическое вмешательство в пожилом возрасте тоже ограничивается каждой клиникой, но, как правило, многие медицинские учреждения придерживаются возраста 65 лет. В этом возрасте у людей обычно уже присутствуют другие заболевания (сахарный диабет, патологии сердечно-сосудистой системы), поэтому наркоз нанесет слишком сильный урон и может быть опасен.
Ультразвуковое и лазерное вмешательство возможны в любом возрасте от 18 лет.
Заболевания сердца
Перед операцией все пациенты должны посетить кардиолога, чтобы убедиться в нормальной работе сердца. При некоторых хронических заболеваниях (при сердечной недостаточности в частности), а так же в течение 6 месяцев после перенесенного инсульта или инфаркта операцию по удалению катаракты не проводят.
Заболевания глаз
Основные противопоказания связаны с офтальмологическими заболеваниями. Операцию не проводят при:
- инфекционных поражениях глаз (конъюнктивит, воспаление сосудистой оболочки или радужки);
- декомпенсированной глаукоме (показатели внутриглазного давления превышают норму);
- отсутствии светоощущения.
Инфекционные заболевания нужно будет сначала полностью вылечить, и уже после этого можно проводить обследование для последующей операции по удалению катаракты. В остальных случаях операция абсолютно противопоказана, поскольку вероятность развития осложнений очень высока, а терапевтический эффект не превосходит возможные негативные последствия.
Сахарный диабет
Течение катаракты при сахарном диабете особенное.
Во-первых, заболевание развивается стремительно, поэтому оперативное вмешательство, с одной стороны, необходимо осуществить незамедлительно.
Во-вторых, у диабетиков часто развивается сопутствующее поражение сетчатки, а его отсутствие не говорит о том, что его никогда не будет. Зачастую у больных сахарным диабетом после операции по удалению катаракты развивается диабетическое поражение сетчатки.
Несмотря на все это, операция по удалению катаракты у людей с сахарным диабетом проводится только в том случае, если уровень сахара в крови стабилен и держится на одном уровне.
Сахарный диабет не является абсолютным противопоказанием к оперативному вмешательству, однако к пациентам с этим диагнозам предъявляются особые требования. Если удается достичь стабильного уровня сахара в крови, можно проводить операцию, в ходе которой обязательно нужно следить за этим показателем.
Кроме того, при сахарном диабете более успешных результатов можно достичь, если провести операцию на ранней стадии катаракты.
Результат процедуры
В результате процедуры, проведенной ультразвуковым или лазерным методом, полностью восстанавливается зрение уже через несколько часов после операции. Вероятность развития осложнений при этом минимальна.
При традиционных хирургических методах восстановительный период может длиться до 3 месяцев, в течение которых пациенту нужно соблюдать ряд ограничений, постоянно посещать офтальмолога и не бояться, если зрение не восстановилось полностью. Если реабилитация проходит, как нужно, примерно через 3 месяца рубец перестанет препятствовать нормальному зрению и оно вернется.
Мнение эксперта
Данилова Елена Федоровна
Врач-офтальмолог высшей квалификационной категории, доктор медицинских наук. Имеет огромный опыт диагностики и лечения заболеваний глаз взрослых и детей.
Однако нужно понимать, что любой метод удаления катаракты возвращает только то зрение, которое было утеряно в результате катаракты. Например, если у пациента была близорукость и он носил очки с оптической силой 2 диоптрии, но потом развилась катаракта и он практически полностью лишился зрения, после операции его зрение будет не 100%-ным, а иметь значение -2. При операции замещается лишь хрусталик, но другие структуры глаза (сетчатка, например) не затрагиваются.
Вероятность повторного развития катаракты наиболее высока при ЭЭК. Поврежденные ткани хрусталика из глубоких слоев тканей глаза могут начать разрастаться и препятствовать прохождению световых лучей сквозь линзу. В этом случае может быть назначена повторная процедура, но уже по методике ИЭК, т.е. с полным удалением капсулы.
Полезное видео
Операция при катаракте: показания, противопоказания, возраст:
Заключение
Катаракта относится к распространенным офтальмологическим заболеваниям, которые встречаются преимущественно в пожилом возрасте. Консервативными методами вылечить пациента нельзя: пока фармацевтика дает лишь возможность частично замедлить помутнение хрусталика.
Хирургия дает возможность заменить помутневший хрусталик на искусственную интраокулярную линзу 4-мя способами, начиная традиционными и заканчивая современными методами с применением лазера или ультразвука.
У каждой методики есть свои противопоказания, которые необходимо выявить на этапе подготовке к операции заблаговременно. При наличии противопоказаний операция либо откладывается, либо заменяется другим методом, либо не проводится вообще, и тогда один глаз «выключается» из зрительного процесса.
Если вы нашли ошибку, пожалуйста, выделите фрагмент текста и нажмите Ctrl+Enter.
Источник
