Пува терапия показания противопоказания
ПУВА-терапия. Показания и противопоказания к ПУВА-терапии.
При грибовидном микозе применяется ПУВА-терапия (ПУВА сокращенное название терапевтического метода с использованием метоксалена и длинноволнового ультрафиолетового излучения (область А — 320-400 нм) — УФ-А. Метоксален — препарат, получаемый из растения Amni majus, сам по себе не действует на кожу, но под действием УФ-А становится сильным фотосенсибилизатором. ПУВА-терапия приводит к избирательному подавлению синтеза ДНК в эпидермисе, но без угнетения функции эпидермальных клеток.
Метоксален (0,5-0,7мг/кг) принимают внутрь вместе с молоком за 1,5-2 ч до облучения УФ-А. Время облучения (количество выделенной энергии в джоулях) увеличивается с каждым сеансом. После процедуры для предупреждения развития катаракты необходимо в течение 24 ч ношение солнцезащитных очков. Курс лечения состоит из 20-25 сеансов.
ПУВА-терапия противопоказана при наличии в анамнезе реакции гиперчувствительности к метоксалену, заболеваний, характеризующихся повышенной чувствительностью к свету (порфирии, красной волчанки и др.), а также при меланоме, беременности, тяжелых заболеваниях сердца. Она должна проводиться с осторожностью больным со светлой кожей, с воздействием ионизирующей радиации в анамнезе, злокачественными новообразованиями, катарактой, подавленным иммунитетом, почечной недостаточностью.
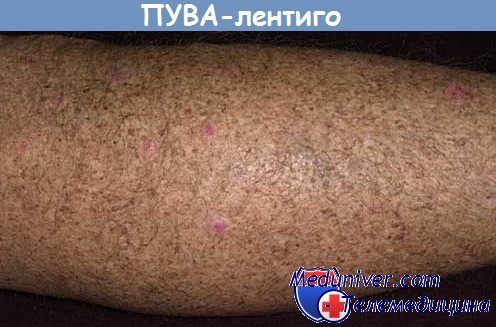
Побочные эффекты ПУВА-терапии связаны с жжением и эритемой кожи, тошнотой. Отдаленные побочные эффекты ПУВА-терапии — повышение вероятности развития плоскоклеточного рака кожи (особенно полового члена), преждевременная катаракта, ультрафиолетовое «старение» кожи. Для их предотвращения область половых органов у мужчин при проведении сеансов ПУВА-терапии должна быть защищена; кроме того, всем пациентам необходимо ежегодное офтальмологическое обследование.
Для лечения грибовидного микоза можно комбинировать ПУВА-терапию с приемом ретиноидов, обычно этретината (реПУВА-тераия), а также с применением рекомбинантно-го интерферона а2а.
Все перечисленные методы лечения наиболее эффективны при грибовидном микозе на стадии пятен и бляшек и позволяют достичь ремиссии на этой стадии заболевания в 2/3 случаев. Опухолевая же стадия грибовидного микоза, как правило, не поддается ПУВА-терапии.
Эффективным методом иммунотерапии грибовидного микоза является фотоферез. Он заключается в периодическом лейкоферезе, проводимом с помощью центрифугирования, с облучением лимфоцитов ультрафиолетовыми лучами спектра А в специальной установке примерно через 2 ч после приема метоксалена. После облучения лимфоциты реинфузируются в кровеносное русло больного. Процедуры проводятся в течение 2 дней с 2-дневным интервалом. Достоинством метода является минимальная частота побочных эффектов: тошноты, гранзиторной лихорадки. Фотоферез наиболее эффективен при эритродермической форме и эритематозной стадии грибовидного микоза, а также при синдроме Сезари.
– Также рекомендуем “Лучевая терапия опухоли. Значение лучевой терапии в дерматоонкологии.”
Оглавление темы “Принципы лечения опухолей кожи.”:
1. Показания и противопоказания к оперативному лечению опухолей.
2. Кюретаж. Электрокоагуляцию.
3. Криохирургия. Особенности криохирургии при лечение опухолей кожи.
4. Лазерная хирургия. Особенности лазерной хирургии при лечении опухолей кожи.
5. Фотодинамическая терапия в онкологии. Показания и противопоказания к фотодинамической терапии.
6. ПУВА-терапия. Показания и противопоказания к ПУВА-терапии.
7. Лучевая терапия опухоли. Значение лучевой терапии в дерматоонкологии.
8. Локальная гипертермия при лечении опухоли. Химиотерапия опухоли кожи.
9. Цитостатики при лечении опухоли. Мази для лечения опухоли кожи.
10. Ретиноиды при лечении опухоли. Назначение ретиноидов при опухолях кожи.
Источник
ПУВА-терапия – это двухкомпонентная методика лечения кожных заболеваний, основанная на воздействии фотоактивных веществ и ультрафиолетового потока с длиной волны не менее 320 нм. Метод сочетает в себе медикаментозные и аппаратные способы борьбы с болезнями кожи и активно применяется в дерматологии для лечения нейродерматита, псориаза, лишая и других патологий, сопровождающихся нарушением меланинового обмена. В косметологии и эстетической медицине ПУВА-терапия, которую также называют фотохимиотерапией, применяется для лечения фрагментарной (очаговой) алопеции, вульгарных угрей, ихтиоза, акне.
Данный метод лечения достаточно комфортен для больного, так как не требует госпитализации, применения обезболивающих средств и сложного восстановительного периода. Несмотря на это, прибегать к фотолечению с использованием фурокумаринов слишком часто нельзя: высокие дозы ультрафиолетового облучения с усилением фотоактивными элементами, полученные на протяжении всей жизни, являются одной из причин раковых заболеваний кожи и денатурации белков, составляющих основу глазного яблока.
ПУВА-терапия
Как действует фотодинамическая терапия и что это такое?
Метод ПУВА-терапии используется в дерматологии уже несколько десятилетий, а сравнительно недавно его стали активно применять в косметологии и трихологии для лечения тяжелых форм угревой болезни и очаговой алопеции (очагового облысения). В его основе лежит метод глубокого воздействия ультрафиолетовых волн на клетки эпидермиса. Псоралены – лекарственные препараты, относящиеся к простейшим представителям класса фурокумаринов, – являются фотосенсибилизаторами, увеличивающими чувствительность биологических компонентов дермы к воздействию световой энергии. Псоралены применяются не только для фотодинамической терапии, но и для проведения флуоресцентной диагностики при подозрении на злокачественные новообразования.
Флуоресцентная диагностика рака
ПУВА-терапия представляет собой внутреннее или местное (наружное) применение псораленов с последующей фототерапией длинноволновым ультрафиолетовым излучением. Фотоактивные вещества встраиваются внутрь клеточной ДНК и под воздействием светового потока связываются с азотистыми основаниями нуклеозидфосфатов. При локальном воздействии на поврежденные клетки фуранокумарины разрушают белковую оболочку и ДНК патогенных микроорганизмов (грибов, микробов, вирусов, бактерий и т.д.), что ведет к расстройству жизнедеятельности, невозможности размножения и дальнейшей гибели патогенов.
Это свойство позволило использовать метод ПУВА не только для лечения тяжелых воспалительных патологий кожи, но и болезней, вызываемых паразитирующими грибами (микозов).
ПУВА-терапия эффективна при грибковых заболеваниях кожи
Процедура оказывает комплексное воздействие на пораженные ткани, а именно:
- уничтожает патогенную флору (особенно это касается паразитирующих грибов и кокковой флоры – основных возбудителей кожных инфекций);
- замедляет процессы клеточного роста в патологически измененных структурах эпидермиса;
- стимулирует образование активных форм кислорода, оказывающего повреждающее действие на мембранную оболочку поврежденных эпидермальных клеток;
- вызывает усиленное образование пигмента меланина в меланоцитах (именно это свойство псоралена приводит к появлению ровного загара после курса ПУВА-терапии);
- приводит к гибели кератиноцитов (клеток, составляющих 90% эпидермальной ткани) на больном участке кожи, что проявляется удалением роговых чешуек и уменьшением видимых проявлений болезни.
После курса ПУВА-терапии кожа приобретает ровный загар
ПУВА также обладает выраженным противовоспалительным действием за счет разрушения лимфоцитов и способствует повышению местного иммунитета. Стимулирование защитной функции особенно важно для больных с частыми рецидивами хронических воспалительных заболеваний, в частности, псориаза и атопического дерматита.
В каких случаях оправдано применение ПУВА?
Фотодинамическая терапия с применением фотоактивных сенсибилизаторов должна использоваться только при наличии строгих показаний, основными из которых являются прогрессирующие формы псориаза и расстройств меланинового обмена. Больным псориазом фотохимиотерапия обычно назначается, когда высыпания в виде красноватых бляшек и шелушащихся пятен покрывают более 19,5% поверхности тела. При необходимости облучение УФА может использоваться для лечения ладонно-подошвенной формы псориаза, при этом псоралены наносятся только на пораженные участки (исключается системное воздействие на весь организм).
Воздействие направлено только на пораженные участки
Эффективность дозированного УФ-излучения при витилиго – одной из форм нарушения меланинового обмена, проявляющегося полным отсутствием окраски на отдельных участках кожи, – достаточно высокая, чтобы оправдать риски, связанные с применением ПУВА. Тем не менее, важно учитывать, что подобное воздействие не обеспечивает полное выздоровление, а лишь уменьшает визуальные проявления болезни и предупреждает появление новых пятен.
Другими показаниями для применения метода ПУВА могут быть:
- грибковые заболевания кожи;
- патологические состояния кожи, сопровождающиеся явлениями гиперкератоза, утолщением и уплотнением рогового слоя эпидермиса и нарушением его отторжения (диффузная кератома или ихтиоз);
- атопический дерматит (особенно часто рецидивирующий или прогрессирующий);
- экзема;
- вульгарные угри и акне;
- красный плоский лишай;
- бляшечные формы склеродермии;
- очаговое облысение.
ПУВА-терапия может назначаться при облысении и грибке кожи головы
Одним из важных терапевтических эффектов процедуры является не только осветление и уменьшение кожных высыпаний, но и снижение интенсивности кожного зуда, поэтому метод УФА с использованием псораленовых сенсибилизаторов широко применяется в лечении микозов различной локализации, нейродерматита и тяжелых патологий соединительной ткани.
Обратите внимание! В ряде случаев фотохимиотерапия используется для лечения злокачественных заболеваний лимфатической системы, например, лимфобластных T-клеточных лимфом.
Способы лечения
ПУВА-терапия может проводиться несколькими способами. Целесообразность использования каждого из них определяется врачом с учетом общего анамнеза пациента, его возраста, фототипа кожи, количества и разновидности высыпаний, интенсивности кожного зуда (и его наличия).
Выбор способа лечения определяется специалистом после обследования пациента
Разновидности фотохимиотерапии
| Форма фотодинамической терапии с псораленами | Особенности процедуры |
|---|---|
Системная (генерализован-ная) | Псорален попадает в организм в форме таблеток, которые необходимо принимать за несколько часов до облучения ультрафиолетом. Всасываясь в кровь, псорален накапливается в поврежденных клеточных структурах, не оказывая при этом влияния на здоровые ткани. Метаболизируются фуранокумарины в почках, а период полувыведения составляет от 12 часов до суток. |
Фрагментарная | Препараты, содержащие фуранокумарины (в частности, псорален), наносятся зонально на поврежденную кожу с признаками воспалительных процессов в виде концентрированного раствора. Данный способ считается менее действенным по сравнению с системной ПУВА-терапией, но важным преимуществом фрагментарной обработки кожи является практически полное отсутствие побочных реакций и хорошая переносимость различными категориями пациентов. |
Медицинские ванны | Отличием данной процедуры от локального воздействия является использование псоралена в форме водного раствора. Пациент погружается в ванну на определенное время, после чего подвергается дозированному УФ-облучению. При данном методе есть возможность воздействия на все тело или на отдельные его участки, поэтому ПУВА-ванны рекомендованы пациентам с плохой переносимостью таблеток с псораленом. |
Обратите внимание! Эффективность всех методов ПУВА достаточно высокая и составляет, по разным данным, от 70% до 90%. Одновременно с этим у пациентов, прошедших лечение ультрафиолетом с применением фотоактивных материалов, существует высокая вероятность рецидивов, а период ремиссии может составлять от полугода до нескольких лет. Несмотря на это, ПУВА по-прежнему остается одним из наиболее востребованных способов лечения псориаза и других кожных патологий и активно применяется в косметологической и дерматологической практике.
Порядок проведения процедуры
Какая-либо подготовка перед проведением процедуры, как правило, не требуется, но во избежание побочных эффектов, одним из которых является гиперпигментация, пациентам рекомендуется отказаться от посещения солярия и пребывания на улице в часы максимальной активности солнца минимум за 2-3 недели до начала лечения.
Перед прохождением курса лечения нужно ограничить пребывание на солнце
Системная терапия
Это один из наиболее эффективных, но, вместе с тем, и наиболее тяжелых методов ПУВА. Суть его заключается в пероральном приеме дерматотропных препаратов, содержащих псорален («Метоксален», «Оксорален»). Эти лекарства обладают фотосенсибилизирующим действием, то есть, они усиливают способность биологических компонентов эпидермиса к поглощению светового энергетического потока. Механизм действия основан на взаимодействии с ДНК эпидермальных клеток, снижении скорости их пролиферации и стимулировании процессов меланогенеза (выработки меланина, отвечающего за регулирование меланинового обмена).
Прием таблеток с псораленом показан при тяжелых формах псориаза, микоза, витилиго, красном плоском лишае. Псорален обладает высокой биодоступностью и быстро связывается с плазматической белковой мембраной, достигая максимальной концентрации в течение 1-3 часов: именно такой интервал необходимо выдержать между приемом препарата и облучением.
Капсулы «Оксорален»
Особенности системной ПУВА-терапии:
- продолжительность процедуры – около 45-60 минут;
- необходимая длина светового потока – 320-400 нм;
- отсутствие болезненных ощущений во время работы прибора (пациент может чувствовать сильное тепло в месте воздействия);
- интервал между приемом лекарства и облучением ультрафиолетом должен составлять 2-3 часа;
- обработке подвергаются только участки с пораженными тканями.
Облучение проходит в специальной кабинке, по периметру которой установлены ультрафиолетовые лампы заданного диапазона и частоты. На глаза пациенту обязательно надеваются защитные очки, которые предотвращают термические поражения роговой оболочки глаз. После окончания процедуры больной сразу может отправляться домой, так как метод ПУВА не требует восстановления и реабилитации.
Кабина для проведения процедуры
Фрагментарная терапия
Фрагментарное (локальное) лечение проводится по тем же принципам, что и системная ПУВА-терапия. Разница заключается в лекарственной форме используемых псораленов и способе их применения. При данном способе воздействия препарат наносится на поврежденные кожные участки в виде концентрированного раствора, после чего кожа обрабатывается ультрафиолетом.
Данный метод также достаточно эффективен для лечения видимых проявлений нейродерматитов, витилиго и других воспалительных заболеваний кожи. Псориатические бляшки у больных псориазом сглаживаются и становятся светлее через 4-6 процедур.
Фрагментарный метод позволяет воздействовать только на пораженные участки кожи
Обратите внимание! При любом методе ПУВА-терапии полный курс лечения состоит примерно из 15-25 процедур, которые необходимо выполнять 3-4 раза в неделю. Если основной локализацией бляшек при псориазе являются ступни и ладони, количество процедур может быть увеличено до 30 на курс.
Медицинские ванны с псораленом
ПУВА-ванны (некоторые называют их ПАВ-ванны) – достаточно молодой метод фототерапии, который уже зарекомендовал себя как один из наиболее эффективных способов лечения псориаза, особенно, ладонно-подошвенной формы. Суть метода заключается в его названии: пациент погружается (целиком или отдельные участки тела) в ванну, в которую добавлен раствор псоралена (чаще всего это «Аммифурин 0,3%»). Продолжительность приема такой ванны – около 20 минут.
После ванны пациент также проходит дозированное облучение ультрафиолетом. Ощущения во время процедуры такие же, как и при использовании других методов ПУВА: чувство тепла в месте воздействия, возможно незначительное покалывание.
Перед облучением больному назначается лечебная ванна с аммифурином
Обратите внимание! После ПУВА-ванны необходимо принять теплый душ и нанести на тело специальный увлажняющий крем (профилактика фотостарения кожи). После процедуры в течение суток следует избегать контакта с прямыми солнечными лучами, посещать солярий или баню.
Побочные эффекты
Побочные эффекты при использовании ПУВА проявляются преимущественно при системной терапии, связанной с пероральным приемом псораленов и их производных. Наиболее частым из них является тошнота, которая может сопровождаться сильной головной болью и рвотными позывами. У части пациентов данный побочный эффект фототерапии сохраняется в течение 4-8 часов после процедуры, но чаще подобная симптоматика проходит самостоятельно в течение 1-2 часов.
Головная боль — один из самых частых побочных эффектов ПУВА-терапии
В числе других негативных реакций на прием псораленов были зафиксированы:
- гиперпигментация (связана с усиленным синтезом меланина в меланоцитах);
- ожог кожи;
- повышенная сухость и раздражение (проявляется непосредственно в течение суток после процедуры);
- покраснение кожи;
- головокружение;
- отсутствие аппетита;
- усиление кожного зуда;
- нарушение сна и поведенческие расстройства.
У 12% пациентов, прошедших курс несколько курсов лечения псораленом, были отмечены склонности к депрессивному расстройству.
Прием псоралена может усиливать кожный зуд
Важно! При длительном приеме внутрь препаратов из группы фурокумаринов возможно развитие тяжелых осложнений: фотостарения кожи, помутнения хрусталика (катаракта), необратимых трофических изменений эпидермиса. Имеются данные о связи превышения кумулятивной дозы облучения (1100 Дж/см2) со злокачественными поражениями кожи: меланомой, базальным и плоскоклеточным раком. Доказательная медицина опровергают данную гипотезу, но, несмотря на это, все сеансы облучения строго дозируются и фиксируются в специальном журнале учета медицинскими работниками.
Противопоказания
Процедура ПУВА имеет строгий перечень противопоказаний, ограничивающих возможность использования данного метода независимо от целей. В этот список входят следующие патологии:
- заболевания крови;
- опухолевые образования любой локализации и этиологии;
- сахарный диабет;
- офтальмологические патологии (особенно – афакия, отсутствие хрусталика в глазу);
- тяжелые заболевания печени и почек;
- повышенная светочувствительность (альбинизм, системная красная волчанка, пигментная ксеродермия и др.).
ПУВА-терапия противопоказана при системной красной волчанке
Недопустимо проведение ПУВА-терапии женщинам в период лактации и беременности. Если пациентка теоретически может быть беременна, сначала необходимо исключить эту возможность, и только после этого начинать лечение. В детском возрасте (у пациентов младше 12 лет) возможность применения фотохимиотерапии определяется индивидуально с учетом всех факторов риска.
Как снизить вероятность тошноты после процедуры
Тошнота – очень сильный и неприятный побочный эффект ПУВА, которого можно избежать (или существенно снизить проявления), если соблюдать несложные рекомендации специалистов.
- Принимать псорален нельзя на пустой желудок. Лучше всего принимать препараты данной группы одновременно с изделиями из крупы или молоком.
- Если тошнота после процедуры слишком сильная, сеанс необходимо перенести на вторую половину дня.
- Хорошо помогает разделение дозы на два приема с интервалом в 30 минут.
- Допустимо применение прокинетиков на основе домперидона («Мотилак», «Мотилиум»).
Справиться с тошнотой поможет мотилиум
В случаях тяжело контролируемой тошноты показано снижение дозы псоралена и увеличение дозировки УФА.
ПУВА-терапия – действенный, безопасный (при правильном использовании) и комфортный для пациента метод способ воспалительных патологий кожи. Полностью избавиться от высыпаний при помощи данного метода нельзя, но полный курс существенно снижает внешние проявления болезни и при правильно подобранном комплексном лечении продлевает период ремиссии, повышая качество жизни пациента.
Видео — ПУВА-терапия
Источник
