Воронкообразная деформация грудной клетки противопоказания
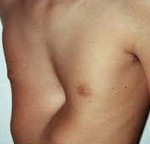

Воронкообразная грудная клетка – это врожденная аномалия развития, при которой наблюдается западение грудины и передних отделов ребер. Этиология окончательно не установлена, предполагается, что ведущую роль играют наследственные факторы. Непосредственной причиной является дисплазия соединительнотканной и хрящевой ткани в области грудной клетки. Патология усугубляется по мере роста ребенка, нередко становится причиной изменения осанки, нарушения функций сердца и легких. Диагноз выставляется на основании осмотра, данных торакометрии, результатов рентгенографии и других исследований. Терапевтические методы лечения малоэффективны. При прогрессировании патологии и нарушениях работы органов грудной клетки показана операция.
Общие сведения
Воронкообразная грудь (pectus excavatum, впалая грудь) – врожденная патология. Характеризуется западением передних отделов груди. Является наиболее распространенной деформацией грудной клетки (91% от всех случаев врожденных пороков развития грудной клетки). По различным данным наблюдается у 0,6-2,3% жителей России. Из-за склонности к прогрессированию в ряде случаев представляет серьезную опасность для здоровья пациентов.
Причины
Этиология воронкообразной грудной клетки окончательно не выяснена, в настоящее время исследователи рассматривают около 30 гипотез возникновения воронкообразной груди. Однако статистическим путем установлено, что ведущее значение в развитии данной патологии имеют наследственные факторы. Это подтверждается наличием у пациентов родственников с такими же врожденными пороками. Кроме того, у больных с воронкообразной грудной клеткой чаще, чем в целом по популяции, выявляются другие аномалии развития.
Основной причиной деформации является хрящевая и соединительнотканная дисплазия вследствие определенных ферментативных нарушений. Неполноценность тканей может проявляться не только до рождения ребенка, но и в процессе его роста и развития. С возрастом западение грудины нередко прогрессирует, вследствие чего искривляется позвоночник, уменьшается объем грудной полости, смещается сердце и нарушаются функции органов грудной клетки. Гистологические исследования хрящевой ткани, взятой у больных разного возраста, подтверждают усугубление изменений: по мере взросления хрящ все больше разрыхляется, в нем появляется избыточное количество межклеточного вещества, образуются многочисленные полости и очаги асбестовой дегенерации.
Классификация
В настоящее время описано около 40 синдромов, сопровождающихся формированием воронкообразной груди. Это, а также отсутствие единой патогенетической теории развития болезни затрудняет создание единой классификации. Наиболее удачным вариантом, который использует большинство современных хирургов, является классификация Урмонас и Кондрашина:
- По виду деформации: асимметричная (левосторонняя, правосторонняя) и симметричная.
- По форме деформации: плосковороночная и обычная.
- По типу деформации грудины: типичная, седловидная, винтовая.
- По степени деформации: 1, 2 и 3 степень.
- По стадии болезни: компенсированная, субкомпенсированная и декомпенсированная.
- По сочетанию с другими врожденными аномалиями: не сочетанная и сочетанная.
Для определения степени воронкообразной груди в отечественной травматологии и ортопедии используется метод Гижицкой. На боковых рентгенограммах измеряют наименьшее и наибольшее расстояние между передней поверхностью позвоночника и задней поверхностью грудины. Затем наименьшее расстояние делят на наибольшее, получая коэффициент деформации. Значение 0,7 и более – 1 степень, 0,7-0,5 – 2 степень, 0,5 и менее – 3 степень.
Симптомы воронкообразной груди
Проявления болезни зависят от возраста пациента. У грудных детей наблюдается незначительное вдавление грудины и выявляется парадоксальное дыхание – симптом, при котором ребра и грудина западают во время вдоха. У больных младшего возраста вдавление грудины становится более явным, под краями реберных дуг обнаруживается поперечная борозда. Дошкольники с воронкообразной грудью чаще других детей болеют простудными заболеваниями.
У школьников выявляется нарушение осанки. Искривление ребер и грудины становится фиксированным. Грудная клетка уплощенная, надплечья опущенные, края реберных дуг подняты, живот выпячен. Симптом парадоксального дыхания по мере взросления постепенно исчезает. Наблюдается грудной кифоз, нередко в сочетании со сколиозом. Отмечается повышенная утомляемость, потливость, раздражительность, сниженный аппетит, бледность кожи и уменьшение массы тела по сравнению с возрастной нормой. Дети плохо переносят физические нагрузки. Выявляются нарушения работы сердца и легких. Характерны частые бронхиты и пневмонии, некоторые пациенты жалуются на боли в области сердца.
Диагностика
Обследование больных с воронкообразной грудью предполагает не только точную постановку диагноза, но и оценку общего состояния пациента, а также выраженности нарушений со стороны сердца и легких. Обычно диагноз не вызывает затруднений еще на стадии осмотра. Для оценки степени и характера деформации используют торакометрию и различные индексы, определяемые с учетом объема впадины в области грудины, эластичности грудной клетки, ширины грудной клетки и некоторых других показателей. Для уточнения данных торакометрии выполняется рентгенография грудной клетки в 2 проекциях и компьютерная томография органов грудной полости.
Пациента направляют на консультацию к пульмонологу и кардиологу, назначают ряд исследований дыхательной и сердечно-сосудистой системы. Спирометрия свидетельствует о снижении жизненной емкости легких. На ЭКГ выявляется смещение электрической оси сердца, отрицательный зубец Т в отведении V3 и снижение зубцов. При проведении эхокардиографии нередко обнаруживается пролапс митрального клапана. Кроме того, у больных с воронкообразной грудной клеткой часто наблюдается тахикардия, повышение венозного и артериального давления и другие нарушения. Как правило, с возрастом патологические проявления становятся более выраженными.
Лечение воронкообразной грудной клетки
Лечение могут осуществлять травматологи-ортопеды и торакальные хирурги. Консервативная терапия при данной патологии малоэффективна. Показанием к оперативному лечению являются нарастающие нарушения работы органов кровообращения и дыхания. Кроме того, иногда хирургическое вмешательство проводится для устранения косметического дефекта. Операции (кроме косметических) рекомендуют проводить в раннем возрасте, оптимальный период – 4-6 лет. Такой подход позволяет обеспечить условия для правильного формирования грудной клетки, предупредить развитие вторичных деформаций позвоночника и появление функциональных нарушений. Кроме того, дети лучше переносят хирургические вмешательства, их грудная клетка отличается повышенной эластичностью, и коррекция проходит менее травматично.
В настоящее время используется около 50 видов оперативных вмешательств. Все методики подразделяются на две группы: паллиативные и радикальные. Целью радикальных методов является увеличение объема грудной клетки, все они предусматривают стернотомию (рассечение грудины) и хондротомию (рассечение хрящевой части ребер). В процессе операции часть кости удаляют, а передние отделы грудной клетки фиксируют при помощи специальных швов, различных фиксаторов (спиц, пластин, алло- и аутотрансплантатов). Паллиативные вмешательства предусматривают маскировку дефекта без коррекции объема грудной полости. При этом в подфасциальное пространство вшиваются внегрудные силиконовые протезы.
Безусловным показанием к радикальному хирургическому лечению является деформация 3 степени, деформация 2 степени в стадии субкомпенсации и декомпенсации, резко выраженный сколиоз, синдром плоской спины, слипчивый перикардит, сердечно-легочная недостаточность и гипертрофия правого желудочка сердца. Перед операцией обязательно назначается комплексное обследование и проводится лечение хронических инфекционных заболеваний (бронхита, гайморита, хронической пневмонии и т. д.).
Показанием к паллиативному вмешательству являются 1 и 2 степень деформации. Паллиативные операции проводятся только взрослым, поскольку в процессе роста ребенка силиконовый протез может визуально «отслоиться» и косметический эффект хирургического вмешательства будет утрачен. Больным старше 13 лет с незначительной деформацией может быть проведена коррекция расположения реберных дуг – операция, при которой дуги отсекаются и крест-накрест фиксируются на передней поверхности грудины.
Для создания максимально благоприятных условий в послеоперационном периоде пациента помещают в отделение реанимации, где он находится в состоянии медикаментозного сна. При этом ведется тщательное наблюдение за состоянием органов грудной полости и функцией дыхательной системы. Для профилактики гипоксии проводят ингаляции кислорода через носовой катетер. Со 2-3 дня начинают занятия дыхательной гимнастикой. Через неделю назначают ЛФК и массаж.
Прогноз и профилактика
Профилактика воронкообразной груди не разработана. Оценить результат операции можно только через 3-6 месяцев. Оценивается как косметический эффект, так и степень восстановления функций органов грудной полости. При этом хорошим результатом считается полное устранение деформации, отсутствие парадоксального дыхания, соответствие антропометрических показателей стандартным данным для соответствующей возрастной группы, отсутствие нарушений со стороны легких и сердца, нормальные показатели кислотно-щелочного и водно-солевого обмена.
Удовлетворительным считается результат, при котором сохраняется незначительная деформация и есть незначительные функциональные нарушения, но жалобы отсутствуют. Неудовлетворительный результат – рецидив деформации, жалобы сохраняются, функциональные показатели не улучшились. Хороший результат достигается у 50-80% пациентов, удовлетворительный – у 10-25% пациентов и неудовлетворительный – также у 10-25% пациентов. По данным исследований, в отдаленном периоде лучшие результаты наблюдаются при пластике грудины без применения фиксаторов. Вместе с тем, не существует единой универсальной методики, которая одинаково хорошо подходила бы всем пациентам.
Источник
Воронкообразная деформация грудной клетки встречается у 70% новорожденных мужского пола и у 30% младенцев женского пола. Порок диагностируют у 1 ребенка из 500. Патологию также называют «грудью сапожника».
При ВДГК грудина западает внутрь, чаще всего – на уровне мечевидного отростка. У одних пациентов патология влияет только на внешний вид и вызывает психологический дискомфорт, у других приводит к функциональным нарушениям внутренних органов и требует серьезного лечения.

Что это такое
Воронкообразная деформация грудины относится к врожденным патологиям, вызванным генетическими факторами. Заболевание возникает из-за ферментативных нарушений. Они приводят к изменению соединительной ткани и чрезмерному росту реберных хрящей, особенно в зоне прикрепления к грудине 4 и 7 ребер.
Аномальные процессы приводят к смещению костей. Происходит деформация и западание ребер. Процесс называют прогрессивным дорсальным смещением. В результате аномальных процессов в грудине образуется углубление, которое приводит к деформации позвоночника, смещению сердца и изменению биомеханики дыхания.
В МКБ-10 патология находится в разделе Q65-Q79 «Врожденные костно-мышечные деформации…позвоночника и грудной клетки». Заболеванию присвоили код Q67.6 «Впалая грудь».
Воронкообразная деформация у детей
У 75% младенцев с ВДГК патология формируется в период внутриутробного развития. У 25% детей заболевание развивается на первом году жизни, часто – на фоне синдрома Поланда, синдрома Марфана или других аномалий, вызванных изменением соединительной и хрящевой тканей.
На ранних этапах воронкообразная грудная клетка у ребенка практически незаметна. Контуры углубления чаще всего проступают во время плача или крика младенца, но патология быстро прогрессирует. Заболевание развивается до 5–6 лет и приводит к постепенному смещению внутренних органов, проблемам с набором веса и задержке в развитии.
При сильной деформации грудины первое хирургическое вмешательство проводят в возрасте 2–3 лет, но чаще врачи стараются решить проблему консервативными способами. Если позволяет состояние пациента, операцию откладывают до 12–14 лет или до совершеннолетия, когда завершается рост и формирование грудного отдела.
Симптомы
У грудных детей ВДГК диагностируют по двух признакам:
- незначительная впадина в передней стенке грудины;
- парадоксальное дыхание – западание грудной клетки при крике, сильном плаче или при глубоком вдохе.
Новорожденным с воронкообразной деформацией сложно сосать грудь и бутылочку, у них снижается аппетит и появляется задержка в развитии. Младенцы с патологией медленно набирают вес, часто болеют простудными и вирусными заболеваниями.
К 5–6 годам воронкообразная впадина становится более выраженной. Края реберных дуг выступают вперед, над ними образуется поперечная борозда, которую несложно найти при пальпации грудины. Вместе с реберными дугами вперед выступают и прямые мышцы живота. Брюшина визуально увеличивается, а позвоночник деформируется и выгибается в противоположную сторону.
У детей дошкольного возраста ВДГК приводит к проблемам с осанкой и кифозу. Грудина становится уплощенной, предплечья опускаются. При легкой и средней тяжести воронкообразной деформации у пациентов наблюдают:
- склонность к бронхитам и пневмонии;
- быструю утомляемость, особенно при подвижных играх;
- склонность к ангине и другим заболеваниям носоглотки;
- проблемы с глотанием;
- неопределенный болевой синдром в области деформации;
- гипертрофию миндалин;
- упорное срыгивание.
У пациентов с тяжелой формой ВДГК сохраняется «парадоксальное дыхание», в легких при осмотре слышатся сухие хрипы. Также при серьезной деформации наблюдается ослабление дыхания, небольшое смещение сердца влево или вправо. У некоторых пациентов дошкольного возраста отмечают редкие или частые приступы тахикардии.
В подростковом периоде кифоз усиливает и может сочетать со сколиозом. У пациентов, склонных к частым простудным и вирусным заболеваниям, может развиваться хроническая пневмония, которая плохо поддается лечению.
К характерным симптомам ВДГК в подростковом и юношеском возрасте также относятся:
- затрудненное глотание;
- боли в области желудка;
- проблемы с аппетитом;
- бледность кожных покровов;
- потливость;
- повышенная утомляемость;
- раздражительность;
- низкая масса тела;
- сильное смещение сердца и/или изворот по часовой стрелке;
- небольшое увеличение диаметра сердца;
- склонность к тахикардии и недостаточность клапанов;
- проблемы с давлением;
- частые головные боли.
У людей, склонных к частым бронхитам и пневмонии, могут обнаружить поликистозные образования в легких.
Во взрослом возрасте симптомы воронкообразной деформации только усиливаются. Появляются сбои сердечного ритма и боли в области сердца, снижается выносливость. У многих пациентов диагностируют пролапс митрального клапана, ишемическую болезнь и проблемы с дыханием.
Классификация
Согласно индексу Гижицкой существует три степени груди сапожника:
- I степень – расстояние от грудины до позвоночника в соотношении к наибольшей ширине грудной клетки составляет 1–0,8;
- II степень – расстояние не превышает 0,7–0,5;
- III степень – расстояние минимально, до 0,5.
При 1 степени и 2 степени хирургическое лечение не обязательно и выполняется, если патология доставляет пациенту психологический дискомфорт. У людей с 3 степенью ВДГК наблюдают выраженные функциональные изменения в работе дыхательной и кровеносной систем, а также сердца. Таким пациентам показана хирургическая коррекция патологии и сопутствующих дефектов.
Индекс Гижицкой лежит в основе классификаций Н. И. Кондрашина по форме деформации, степени ее выраженности и по клиническому течению заболевания.
В зависимости от клинического течения ВДГК бывает:
- компенсированной – заболевание протекает без функциональных нарушений, единственная жалоба – неэстетический внешний вид углубления;
- субкомпенсированной – патология сопровождается небольшими функциональными изменениями со стороны легких, бронхов и сердца;
- декомпенсированной – деформация ярко выраженная, функциональные изменения со стороны дыхательной и сердечно-сосудистой систем значительные и могут угрожать жизни пациента.
В зависимости от формы Н. И. Кондрашин делит впалую грудь на три типа:
- симметричный – дефект расположен ближе к центру грудины;
- асимметричный – углубление находится ближе к правой или левой стороне грудной клетки;
- плоско-вороночный – западение начинается на уровне сосковых линий и распространяется за их пределы, иногда дефект локализуется на уровне ключиц или второго ребра.
В зависимости от выраженности и глубины воронкообразного углубления патологию делят на три вида:
- 1 степени – глубина западения не превышает 2 см, сердце в нормальном положении;
- 2 степени – глубина воронки достигает 4 см, сердце смещено на 2–3 см влево, реже – вправо;
- 3 степени – глубина дефекта превышает 4 см, сердце сильно смещено, есть функциональные нарушения.
В отдельную группу выделяют пациентов, у которых воронкообразная грудина возникла на фоне синдрома Марфана. У детей с раннего возраста формируется глубокое западение, патология сопровождается различными функциональными нарушениями.
Воронкообразную деформацию делят на сочетанную и не сочетанную. Сочетанный тип сопровождается другими патологиями. Не сочетанный протекает в легкой форме и чаще всего не требует экстренного хирургического лечения.
Диагностика
Первичный диагноз «впалая грудь» врач может поставить сразу после осмотра, опираясь на характерные симптомы и визуальные признаки патологии. Дальнейшие обследования назначают пациенту для определения степени заболевания, а также для оценки работы сердечно-сосудистой и дыхательной систем, кровообращения и общего состояния.
Человеку с ВДГК предлагают пройти:
- Торакометрию – исследование с помощью кольца с 12 сквозными каналами. Аппарат закреплен на вертикальной стойке и регулируется в зависимости от роста пациента и ширины его грудной клетки. Торакометрия показывает степень деформации и позволяет отслеживать динамику изменений.
- Рентгенографию – исследование с помощью рентгеновских лучей. Снимки делают в двух проекциях: прямой и боковой. Метод позволяет определить стадию и тип воронкообразной деформации.
- КТ или МРТ – современные способы, которые помогают воссоздать 3D-модель грудной клетки и внутренних органов. Исследования назначают для определения степени патологии, а также для оценки костной и хрящевой тканей, диагностики изменений в легких. МРТ и КТ рекомендованы пациентам, у которых подозревают смещение сердца и сердечную недостаточность.
Больных с функциональными нарушениями направляют к кардиологу и пульмонологу. Профильные врачи назначают спирометрию, ЭКГ, электрокардиографию и другие общеклинические исследования, которые помогут определить тяжесть патологии и сопутствующих заболеваний.
Безоперационное лечение
Лечить впалую грудь можно физическими упражнениями и вакуумным колоколом.
ЛФК
Пациентам с первой степенью деформации ЛФК назначают в качестве основной терапии. При прогрессирующей патологии рекомендовано хирургическое вмешательство, а физические упражнения используют как вспомогательное средство, которым дополняют основное лечение.
Укрепляющий комплекс длится до 30–40 минут и начинается с двухминутной ходьбы по залу. Затем пациенту предлагают:
- Принять классическое исходное положение: руки опущены, ноги на ширине плеч. На вдохе левую ногу отводят назад, руки поднимают вверх. На выдохе возвращаются в начальную позицию. Голова повернута вперед, подбородок слегка приподнят. Упражнение делают медленно, чередуя правую и левую ногу. Количество повторов – 6–8.
- Остаться в исходном положении. На вдохе плавно опустить корпус и развести руки в стороны. На выдохе вернуться в начальную позу. Количество повторов – от 6 до 8.
- Сесть на пол, ноги выпрямить и развести в стороны. Руки завести за спину и упереться в пол. На вдохе приподнять таз и запрокинуть голову назад. Слегка выгнуть спину. На вдохе медленно сесть на пол. Сделать от 4 до 6 повторов.
- Лечь на спину, вытянув руки вдоль тела. Стараться дышать грудной клеткой, диафрагма остается неподвижной. Выполнить 3–4 полных вдоха-выдоха.
- Остаться в лежачем положении. Поднять ноги, согнутые в коленях, и сделать «Велосипед». Крутить невидимые педали 8–10 раз.
- Лечь на живот, руки вдоль туловища. На вдохе медленно поднять верхние конечности и развести ноги. На выдохе – плавно принять исходное положение. Количество повторений – 8–10.
ЛФК заканчивают двухминутной ходьбой по залу. Длительность комплекса и разновидность упражнений корректируется лечащим врачом и тренером.
Вакуумный колокол
Вакуумный колокол или вакуумный подъемник назначают детям и подросткам с вогнутой грудью. Метод дает положительный результат, если хрящевая ткань и ребра достаточно пластичны, поэтому взрослым его не рекомендуют.
Вакуумный колокол состоит из аппарата, создающего вакуум, и пластиковой чаши, края которой покрыты плотной резиной. Мягкий материал защищает от травм и обеспечивает плотное прилегание устройства к грудной клетке.
Подъемник прикладывают к деформированной области и постепенно откачивают воздух. Внутри создается вакуум, который «вытягивает» впалые ребра наружу и уменьшает воронкообразное углубление.
Вакуумный колокол относится к консервативным методикам, и в этом главное преимущество метода. Среди недостатков способа выделяют:
- Длительность лечения – от 10 до 12 месяцев.
- Возможные косметические дефекты, которые возникают в зоне постоянного вакуумного воздействия: дряблость кожи, провисание, уплотнение дермы и скопление лишней жидкости.
Метод не всегда выравнивает воронкообразную грудину. У некоторых пациентов аппарат лишь приподнимает дефект на 2–4 см, но патология сохраняется.
Хирургическое лечение
Если воронкообразная грудь вызывает психологический дискомфорт и не влияет на работу внутренних органов, от хирургического лечения можно отказаться. Визуально устранить дефект можно с помощью инъекционной методики или силиконовых имплантов.
У пациентов с 3 степенью груди сапожника и серьезными функциональными нарушениями есть только один вариант лечения – операция. Хирургическое вмешательство проводят по методу Насса или методу Равича.
Операция по Равичу
Лечение по методу Равича проводят в несколько этапов:
- Хирург делает горизонтальный надрез на передней стенке грудной клетки.
- Деформированные хрящи удаляют полностью или частично.
- Кость, расположенную в передней части грудины, пересекают по верхней части впадины.
- Нижнюю часть грудной клетки приподнимают и придают ей правильную форму.
- Грудину закрепляют в нормальном положении с помощью металлической пластины, которую устанавливают под костью. Края конструкции фиксируют на ребрах.
Металлический каркас снимают через полгода-год. Операцию по Равичу могут проводить с некоторыми модификациями. Например, используя вместо пластины поддерживающую сетку или собственное ребро пациента на сосудистой ножке. Вариант хирургического лечения зависит от степени ВДГК, возраста больного и других факторов.
Операция по Нассу
Хирургическое вмешательство по методу Насса проводят под контролем торакоскопа – тонкой оптической трубки, передающей изображение внутренних органов и грудной клетки на экран.
Операция делится на несколько этапов:
- Врач помечает места разрезов и обозначает расположение пластин.
- Хирург делает несколько небольших, до 2–3 см, надрезов с правой и с левой стороны грудины.
- С помощью интродьюсера от одного края грудной клетки к другому протягивают дренаж.
- Следуя по пути, намеченному дренажем, врач проталкивает под передней костью пластину и поворачивает ее, приподнимая ребра.
- Металлический каркас закрепляют с помощью стабилизаторов, фиксаторов или подшивают к мышцам ребер.
Хирург может установить от 1 до 3 пластин. Металлический каркас снимают через 2–4 года или позже.
Пациентам с воронкообразной грудиной стараются проводить хирургическое вмешательство в подростковом возрасте и позже, когда грудная клетка практически сформирована и риск послеоперационных деформаций минимален. Если операция нужна в школьном и дошкольном возрасте, ее рекомендуют проводить по методу Равича. Он менее болезненный и позволяет сделать одновременную коррекцию пороков сердца. Операцию по Нассу проводят во взрослом возрасте, чтобы уменьшить вероятность осложнений и рецидивов.
Источник
