Вот противопоказанием к внутримышечно
05 11 2018
Senior Nurse
Пока нет комментариев
Внутримышечная инъекция — один их обязательных практических навыков, которым должна владеть каждая медицинская сестра. Постановка внутримышечных инъекций проводится в стационаре и в амбулаторной медицинской службе, в педиатрии и в отделениях для взрослых пациентов. Умение «делать уколы» — то, без чего невозможно представить медсестру.
Оглавление
- Внутримышечное введение ЛС
- Места введения
- Оснащение
- Подготовка к процедуре
- Выполнение процедуры
- Окончание процедуры
- Осложнения
Внутримышечное введение лекарственных веществ
Лекарственные средства, назначаемые врачом, вводятся в организм пациента энтерально (через пищеварительный тракт) и парентерально (минуя ЖКТ). Один из наиболее популярных методов парентерального введения лекарств — внутримышечная инъекция — процедура, которой должна владеть каждая медицинская сестра.
Внутримышечные инъекции проводятся в процедурном кабинете стационара или амбулаторного медицинского учреждения, в палате непосредственно в постели больного и в домашних условиях по назначению участкового врача.
Постановку внутримышечных инъекций в лечебных учреждениях и на дому имеет право сертифицированный либо аккредитованный специалист, имеющий диплом государственного образца об окончании среднего или высшего медицинского учебного заведения по специальности: «Сестринское дело», «Акушерское дело», «Лечебное дело», «Педиатрия».
Целью процедуры является введение лекарственного раствора в мышечную ткань.
Показания к внутримышечным инъекциям определяет исключительно лечащий или дежурный врач.
Противопоказания. Определяются врачом. В месте инъекции не должно быть воспалительных и/или дегенеративных процессов (гнойники, сыпь, ожоги и т.п.)
Достоинства метода. Точная дозировка. Быстрое поступление лекарственного средства в организм, хотя не молниеносное (как при внутривенном введении). Достаточно точное дозирование препарата.
Возможные места введения лекарственных веществ в мышцу
Внутримышечная инъекция производится в одной из анатомических областей:
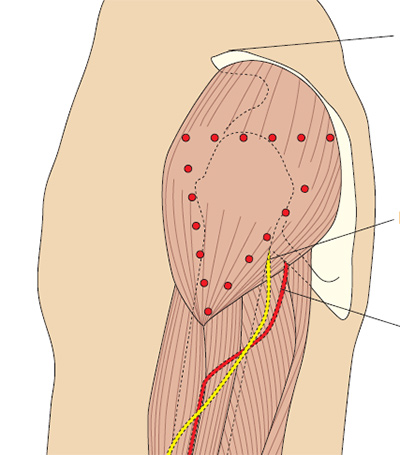
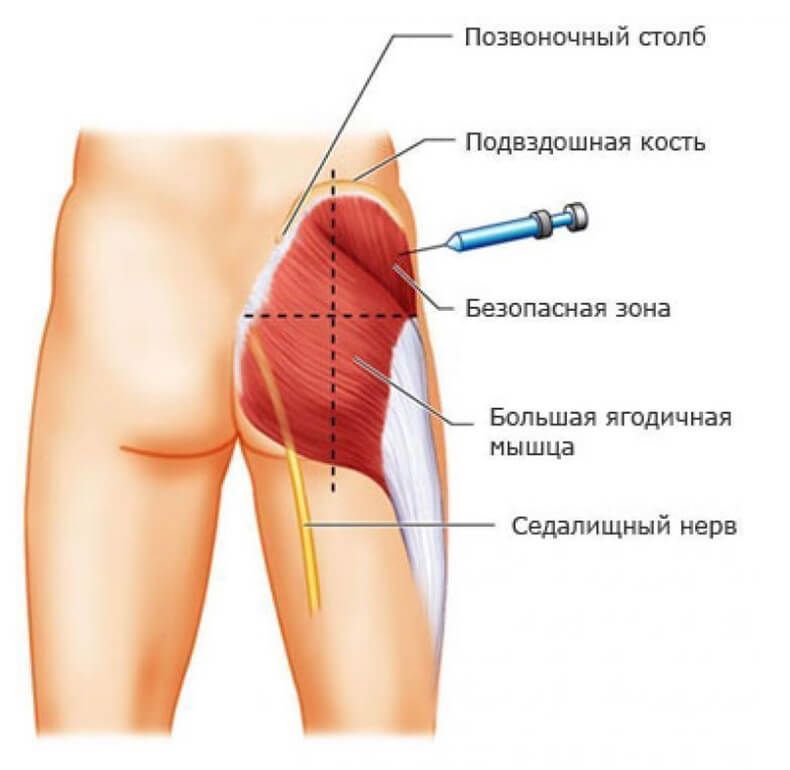
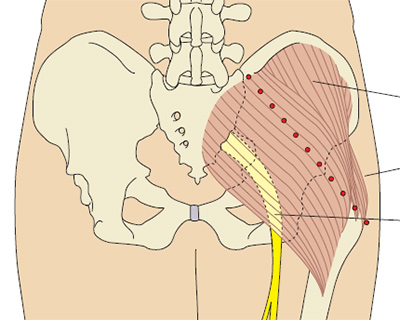
- верхне-наружный квадрант ягодицы (большая ягодичная мышца)
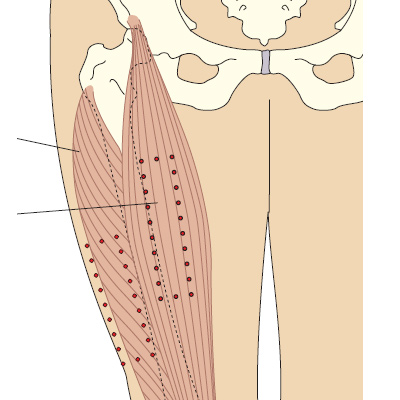
- бедро, средняя переднебоковая поверхность (прямая мышца бедра и латеральная головка четырехглавой мышцы бедра)
- плечо (дельтовидная мышца)
Оснащение для проведения процедуры
- Мыло для мытья рук
- Кожный антисептик для рук
- Манипуляционный столик
- Кушетка
- Стерильный лоток для шприца с лекарственным средством
- Нестерильный лоток для израсходованных материалов
- Ножницы или пинцет (нестерильные) для открывания флаконов
- Пилка для открывания ампулы
- Шприцы соответствующих объемов
- Спиртовые салфетки или стерильные ватные шарики + антисептик для обработки ампул, флаконов и кожи пациента (спирт этиловый 70%)
- Нестерильные перчатки
- Контейнер для сбора колющих отходов класса Б
- Контейнеры для сбора отходов классов А и Б

Подготовка к процедуре
В соответствии с современными требованиями, перед проведением внутримышечной инъекции медицинская сестра должна:
- Пригласить пациента в процедурную или подойти к нему в палату, представиться самой, идентифицировать пациента и проинформировать его о цели и ходе предстоящей процедуры, подчеркнуть, что все делается по назначению лечащего врача
- Убедиться в наличии у пациента информированного согласия на внутримышечное введение лекарственного средства с отметкой о переносимости вводимого препарата. При отсутствии документации уточнить ход дальнейших действий у врача.
- Вымыть руки гигиеническим способом, осушить одноразовым бумажным полотенцем. Кожу рук обработать специальным антисептиком, не осушать, ждать, когда обсохнут. Надеть маску и нестерильные перчатки.
- Взять флакон или ампулу с лекарственным средством, проверить срок годности, сверить название с назначением врача, убедиться в отсутствии внешних повреждений, оценить прозрачность раствора.
- Взять шприц необходимого объема с достаточной длиной и толщиной иглы, проверить срок годности и целостность упаковки, вскрыть шприц.
- Набрать лекарственное средство в шприц.
- При наборе препарата из ампулы: проверить название, внешний вид, дозировку и срок годности лекарственного средства, встряхнуть ампулу, чтобы раствор оказался в ее широкой части, надпилить шейку, протереть шейку салфеткой с антисептиком, надломить горлышко, набрать препарат.
- При наборе лекарственного средства из флакона: проверить название, внешний вид, дозировку и срок годности лекарственного средства, ножницами или пинцетом отогнуть часть крышки, закрывающую резиновую пробку, протереть пробку салфеткой с антисептиком, поместить иглу через пробку во флакон под углом 90 градусов, чтобы срез находился внутри флакона, перевернуть флакон вверх донышком, набрать раствор в шприц.
- Заменить иглу шприца на стерильную, выпустить из шприца воздух, не снимая колпачка с иглы, положить шприц в стерильный лоток. В тот же лоток положить салфетки для обработки инъекционного поля.
- Предложить пациенту занять удобное положение лежа на кушетке.
- Выбрать место инъекции, осмотреть и пропальпировать его на наличие признаков воспаления и инфильтрации. При их наличии поменять место инъекции, сообщить лечащему врачу.
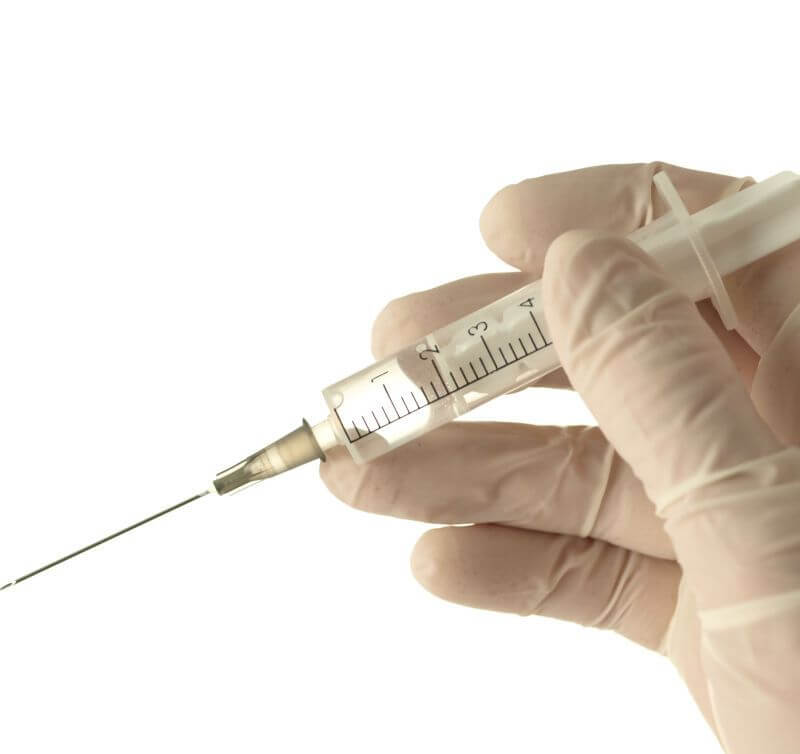
Внутримышечная инъекция: алгоритм действий при выполнении процедуры
- Выбрать место для инъекции.
- Кожу пациента обработать салфетками с антисептиком дважды. Первая обработка — площадь около 10*10 см протирается салфеткой в одном и том же направлении. Затем вторая обработка — второй салфеткой так же площадь 5*5 см.
- Кожу пациента в районе намечаемого прокола растянуть большим и указательным пальцем одной руки для увеличения объема мышцы и облегчения ввода иглы.
- В другую руку взять шприц (указательный палец на поршне, мизинец — придерживает канюлю иглы, остальные — на цилиндре), расположить его перпендикулярно поверхности тела пациента. При внутримышечных инъекциях в бедро и в плечо шприц необходимо держать под углом, как писчее перо, для предупреждения повреждения надкостницы.
- Быстрым легким движением ввести иглу шприца под углом 90 градусов на 2/3 ее длины. Слегка оттянув поршень, убедиться в отсутствии крови в шприце.
- Придерживая канюлю иглы и нажимая на поршень, медленно ввести лекарственный раствор в мышцу.
- Прижимая салфетку с антисептиком к месту прокола, быстрым движением извлечь иглу.
- Продолжая прижимать салфетку, слегка помассировать место инъекции.
- Салфетку и шприц поместить в лоток для отработанного материала.
- При необходимости наложить лейкопластырную стерильную повязку на место прокола.
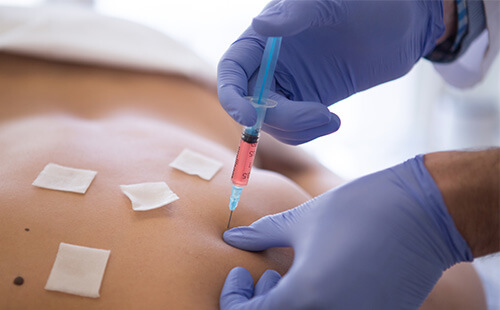
Окончание процедуры
- Использованные иглы поместить в контейнер для колющих отходов класса Б с помощью иглосъемника.
- Шприцы, перчатки, использованные салфетки поместить в контейнер для отходов класса Б.
- Вымыть руки гигиеническим способом, высушить одноразовым полотенцем.
- Через 10-15 минут после процедуры справиться о самочувствии пациента и его реакции на введение препарата. При наличии жалоб на самочувствие со стороны пациента сообщить лечащему врачу.
- Занести данные о процедуре внутримышечная инъекция в медицинскую документацию.
Внутримышечная инъекция: возможные осложнения
- Поломка иглы
- Травматизация надкостницы
- Повреждение нервных стволов
- Образование инфильтратов, гематом, абсцессов
- Масляная, суспензионная эмболия
- Тромбофлебит
- Некроз мягких тканей
- Аллергические реакции
- Инфицирование парентеральными гепатитами, ВИЧ-инфекцией
Все факты необычных реакций и осложнения после них должны быть зафиксированы документально. При обнаружении подозрения на развитие осложнения необходимо сообщить лечащему врачу и старшей медицинской сестре. Раннее выявление изменений в самочувствии пациента позволит облегчить или предупредить развитие полноценного осложнения, которое может повлечь за собой внутримышечная инъекция.
Помогите нашему проекту стать лучше!
© 2020 Медицинская сестра · Копирование материалов сайта возможно ТОЛЬКО С АКТИВНОЙ ССЫЛКОЙ НА СТРАНИЦУ ИСТОЧНИКА
Политика конфиденциальности
Источник
Текущая версия страницы пока не проверялась опытными участниками и может значительно отличаться от версии, проверенной 22 января 2019;
проверки требуют 7 правок.
Инъекция в среднюю треть наружной поверхности бедра.
Внутримышечная инъекция, традиционное сокращенное обозначение «в/м» — вид парентерального введения веществ, при котором растворы, эмульсии, суспензии, вводятся непосредственно в мышцу. Один из возможных способов введения лекарств в медицине и ветеринарии.
К внутримышечному введению прибегают[править | править код]
- Когда форма выпуска не позволяет вводить препарат альтернативными способами (например масляные растворы — Ретаболил и пр.)
- При терапевтических показаниях, при котором добиваются создания «депо» препарата в мышечной ткани, и впоследствии его постепенное попадание в сосудистое русло.
- Как единственный доступный метод введения препарата (отсутствие возможности внутривенного, внутриартериального, внутрикостного введения).
- Как самый простой метод с технической стороны проведения (в домашних условиях родственниками, самостоятельное введение).
- В немедикаментозной практике: медицинском фетишизме, наркомании.
Мышцы в которые вводятся вещества[править | править код]
Для проведение инъекции выбираются крупные мышцы (так же возможно вводить и в другие).
- Дельтовидная мышца (лат. musculus deltoideus). — средняя треть мышцы, не рекомендуются инъекции объёмом более 1,0 миллилитра.
- Трапециевидная мышца (лат. musculus trapezius) — не рекомендуются инъекции объёмом более 1,0 миллилитра
- Четырёхглавая мышца бедра (лат. Musculus quadriceps femoris) — наружная поверхность бедра.
- Большая ягодичная мышца (лат. gluteus maximus) — верхний наружный квадрант ягодицы.
В медицинской практике наиболее часто прибегают к инъекциям в четырёхглавую мышцу бедра, и большую ягодичную мышцу, объём вводимого вещества как правило составляет от 5 миллилитров до 10 миллилитров.
Вещества вводятся в крупные мышцы, и в зависимости от рекомендации различают простое внутримышечное введение (при котором взрослому человеку с нормальным телосложением используется игла 0,7х38 (серая) и глубокое внутримышечное введение для которого используется игла 0,8*3х38 (зеленая).
Осложнения[править | править код]
- Фиброз мышечных волокон
- Возникновение контрактуры
- Гематома
- Паралич и воспаление нерва
- Абсцесс
- Флегмона
- Гангрена
- Местные аллергические реакции
- Крапивница
- Анафилактический шок
- и другие, в том числе генерализованные осложнения.
Техника проведения[править | править код]
- Все манипуляции должны производиться с соблюдением мер асептики и антисептики, с использованием мер личной защиты. Любые виды инъекции должны осуществляться лицами, прошедшими обучение. Многие из препаратов могут вводиться только специалистом, владеющим навыками оказания экстренной помощи, или в его присутствии.
- В соответствие с врачебными рекомендациями и рекомендациями производителя подготавливается препарат (согревается, смешивается и пр.), при этом поверхности флаконов, пробок и края ампулы должны быть обработаны антисептиком, перед инъекцией должна быть сменена игла.
- Выбирается место введения препарата без видимых повреждений и заболеваний кожных покровов, инфильтратов, воспалений. Область инъекции обрабатывается двукратно от центра к периферии с уменьшением радиуса, затем обрабатывается непосредственно место инъекции
- Натянув кожные покровы у взрослых или сформировав складку у детей, вводится игла под углом 90 градусов (вертикально), игла вводится на глубину, при которой её небольшая часть видна на поверхности.
- Рукой, формировавшей область введения, проводится контроль попадания в сосуд — вытягиванием поршня шприца на себя, при отсутствии крови в шприце или в канюле, необходимо ввести лекарственный препарат со скоростью, рекомендованной производителем и врачом.
- По окончании введения препарата новой салфеткой или тампоном, смоченным в антисептике и положенным на иглу в месте инъекции, игла удаляется, а область инъекции подвергается небольшому массажу для равномерного распределения вещества.
- После окончания процедуры наблюдают за пациентом из-за возможности проявления аллергических реакций.
См. также[править | править код]
- Внутривенная инъекция
- Подкожная инъекция
Источник
Существует несколько исследований, сравнивающих эффективность терапии у пациентов, которые лечатся пероральными препаратами (антибиотиками, кортикостероидами, нестероидными противовоспалительными препаратами, витамина В12 и т.д.), с пациентами, получающими эти же препараты внутримышечно.
В некоторых ситуациях эти исследования действительно показывают более высокую эффективность введения препарата инъекционным путем, например при лечении Neisseria gonorrhoeae цефтриаксоном, и Treponema pallidum внутримышечным пенициллином. Однако в большинстве случаев эти исследования свидетельствуют о том, что пероральный и внутримышечный путь введения лекарств – имеют равную эффективность. То же касается пероральных кортикостероидов, витамина B 12, препарата кеторолак и т.д.
Учитывая это, а также болезненность внутримышечных инъекций и высокий риск постинъекционных осложнений – внутримышечные инъекции препаратов должны назначаться только в случаях, когда доказано их преимущество над пероральными аналогами, когда пациент не способен принимать лекарства через рот, или когда врач имеет обоснованные сомнения в добросовестном соблюдении пациентом его назначений.
Существует определенная путаница в показаниях к внутримышечным инъекциям. Следует четко понимать, что обычно внутримышечные инъекции показаны лишь пациентам с тошнотой, рвотой, диареей или обезвоживанием. Они также могут быть уместными при сомнениях врача в послушности пациента, например – в психиатрической практике. При этом внутримышечный путь введения лекарств противопоказан при подозрении на аллергическую реакцию к данному препарату.
Пероральные препараты проще в использовании, почти всегда имеют одинаковую эффективность с внутримышечными аналогами, не вызывают боли при введении и не нарушают защитный барьер кожи. Таким образом, в подавляющем большинстве случаев следует отдавать предпочтение пероральному пути введения лекарств, и отказываться от внутримышечного пути. Особенно важной эта рекомендация является в детской практике, поскольку для детей боль, вызванная инъекциями, является серьезным стрессовым фактором.
Антибиотики
После открытия пенициллина в начале 1940-х годов, укол стал ассоциироваться с переломным моментом в течении болезни. С тех пор инъекции стали мощным медицинским символом. (1) И врачи и пациенты зачастую склонны воспринимать инъекцию более мощным терапевтическим средством, нежели стандартную пероральную терапию, и потому врачи могут отдавать предпочтение этому пути введения антибиотиков. Тем не менее, этот подход не находит научного подтверждения. (1, 2) Преимущества внутримышечного введения антибиотиков, вероятно, ограничиваются ситуациями, когда пациент не способен глотать лекарство, или психический статус пациента препятствует адекватному лечению (например, из-за выраженной забывчивости, или нежелания принимать лекарство).
Американское торакальное общество и Общество инфекционных болезней США (American Thoracic Society и the Infectious Diseases Society of America) рекомендуют применение пероральных антибиотиков для амбулаторного лечения пневмонии. (3) FDA не настаивает на введении антибиотиков внутримышечно при синусите (4, 5), и большинство внебольничных инфекций, вызванных метициллин-резистентным золотистым стафилококком остаются восприимчивыми к пероральному препарату триметоприма/сульфаметоксазола и тетрациклина. (6)
Исключения из правил
- Внутримышечное введение Бензатин бензилпенициллин G рекомендуется при лечении инфекций, вызванных Treponema pallidum, а внутримышечное введение цефтриаксона рекомендуется для лечения гонококковых инфекций и воспалительных заболеваний малого таза. Уровень доказательности A. (14, 16, 17)
- Внутримышечное введение пенициллина рекомендуется для лечения фарингита, вызванного бета-гемолитическим стрептококком группы А (БГСА), когда пероральный путь не может быть использован. Уровень доказательности A (15)
- Внутримышечное введение адреналина рекомендуется при лечении анафилактических реакций. Уровень доказательности A (30)
По данным одного систематического обзора, нет никаких оснований утверждать, что пероральный прием антибиотиков является менее эффективным, чем парентеральное их введение при лечении тяжелой инфекции мочевыводящих путей у детей и взрослых. (7)
Другие исследования показали сходную клиническую эффективность внутримышечного введения цефтриаксона и перорального приема триметоприм/сульфаметоксазола, при лечении инфекций мочевыводящих путей у лихорадящих детей. (8 – 10) Несколько исследований показали, что у детей со средним отитом внутримышечное введение цефтриаксона не является более эффективным в отношении скорости выздоровления и риска рецидивов, нежели пероральный прием амоксициллина, амоксициллин/клавуланата или триметоприм/сульфаметоксазола. (11 – 13)
В некоторых случаях внутримышечные антибиотики все же являются более эффективными, или приводят к более быстрому выздоровлению. Например внутримышечное введение бензатил бензилпенициллина G является препаратом выбора для лечения сифилиса. (14) Этот же препарат является эффективным средством для лечения фарингита, вызванного бета-гемолитическим стрептококком группы А (БГСА). (15) Центр по контролю и профилактике заболеваний рекомендует цефтриаксон для лечения гонореи, воспалительных заболеваний тазовых органов, и эпидидимита. (17)
Таким образом, следует признать, что представления о большей эффективности внутримышечных инъекций антибиотиков перед пероральными антибиотиками – в настоящее время не имеют под собой никаких научных оснований.
Кортикостероиды
Для терапии обострения бронхиальной астмы, при ложном крупе и других заболеваниях – рекомендуется системная терапия кортикостероидами. (18 – 27) Доказано, что кортикостероиды приводят к облегчению симптомов, снижению частоты госпитализаций, и уменьшению количества визитов к врачу. (18 – 27). И хотя большая часть данных о лечении астмы и крупа связаны с неотложной медицинской помощью, появляется все большее количество данных о том, что пероральное введение и внутримышечное введение имеют абсолютно равную эффективность. (22 – 27) Кроме того, одно исследование показало, что пероральный преднизолон не уступает внутримышечному преднизолону по эффективности лечения обострений хронической обструктивной болезни легких. (28) Многочисленные исследования, сравнивающие внутримышечное введение кортикостероидов с пероральным введением не нашли никаких существенных различий в результатах между группами. (20, 22 – 26) Несмотря на многочисленные исследования, оценивающие величину доз, кратность введения доз и пути введения различных кортикостероидов, до сих пор нет четких доказательств преимущества той или иной формы введения этих препаратов. (20, 22 – 26)
У детей, которые не в состоянии глотать таблетки, или которые категорично отказываются от приема препарата из-за плохого вкуса, внутримышечное введение кортикостероидов длительного действия, таких как дексаметазон или метилпреднизолона ацетат позволяет устранить риск нерегулярного приема препаратов. (24) При плохой переносимости пероральных кортикостероидов внутримышечное введение является разумной альтернативой. (23, 29) Пероральное введение кортикостероидов исключает боль, беспокойство, многие побочные эффекты, и расходы, связанные с проведением инъекций; а также хорошо переносятся пациентами всех возрастов. (22, 25, 26)
Некоторые врачи считают, что при лечении острой анафилаксии внутримышечное введение кортикостероидов более эффективно, чем пероральный прием. Это предположение основано, по-видимому, на аналогии с внутримышечным введением адреналина при анафилаксии. Однако на сегодняшний день нет убедительных научных данных, доказывающих преимущества такой тактики над пероральным введением кортикостероидов.
Витамин B 12
До недавнего времени стандартной терапией дефицита витамина B12 – было его исключительное внутримышечное введение. (31 – 35) Такая практика была основана на научных данных, указывающих на то, что при мальабсорбции витамина B12 (дефиците внутреннего фактора Касла) кишечник способен поглотить лишь 1-2% витамина B12, принятого внутрь. (32 – 35). Однако в последние годы было проведено несколько исследований, предложивших лечить таких пациентов высокими дозами перорального витамина В12. (31 – 35)
Эти исследования показали, что эффективность пероральной высокодозовой терапии витамином В12 не уступает его внутримышечному введению в краткосрочной перспективе. (31 – 35) В одном исследовании, витамин B 12 вводили перорально в дозировке 2000 мкг в сутки в течение четырех месяцев. (36) Это привело к трехкратному увеличению уровня сывороточного витамина В12, в сравнении с ежемесячным курсом инъекций витамина В12. Однако другие исследования, в которых витамин В12 вводился перорально в дозах менее 500 мкг в сутки, не достигали желаемого результата, что подтверждает необходимость ежедневного введения именно высоких доз препарата. (37, 38) Следует отметить, что пока нет исследований, посвященных сравнению долгосрочных результатов эффективности внутримышечного и перорального пути введения витамина В12 в лечении или профилактике анемии.
Есть несколько причин, по которым следует предпочесть пероральное введение витамина В12 внутримышечному введению. Во-первых, инъекции требуют визитов в больницу, что может быть затруднительным для пациентов с ограниченной подвижностью и пожилых пациентов. Во-вторых, инъекции сопровождаются более высокой частотой осложнений и травм. (31 – 35) В-третьих, инъекции этого препарата весьма болезненны. Прием витамина B12 внутрь является безболезненной, эффективной, безопасной, экономически выгодной и технически удобной формой введения препарата, подходящей для большинства пациентов. (31 – 33)
Кеторолак
Все НПВП (НПВС, нестероидные противовоспалительные препараты) имеют одинаковый механизм действия, независимо от пути их введения. (39 – 41) Современные научные исследования не находят преимуществ внутримышечного введения кеторолака над его пероральным приемом, при таких заболеваниях как мигрень, подагра, скелетно-мышечные боли и тд. (40 – 43) Несколько исследований, которые сравнивали пероральный ибупрофен с внутримышечным кеторолаком – не нашли заметных различий в эффективности. (40 – 43)
Кроме того, в исследованиях не удалось доказать гипотезу о том, что внутримышечный кеторолак является более эффективным методом лечения почечной колики, нежели пероральные НПВП. (44, 45) Ограниченные исследования даже показали, что внутримышечный кеторолак обладает одинаковым эффектом с некоторыми опиоидами при лечении почечной колики. (40, 41, 44, 45). Следует сказать, что пока нет рандомизированных, двойных слепых исследований, которые бы сравнивали непосредственно пероральные НПВП с внутримышечным кеторолаком.
К негативным моментам, связанным с внутримышечным введением кеторолака, относятся: кровоподтеки, локальные инфекции, гематомы, дискомфорт пациента и травмы от иглы. (38, 39) Кроме того, внутримышечные НПВП гораздо дороже пероральных. (39, 42) Учитывая отсутствие доказательств преимущества внутримышечных НПВП над пероральными НПВП, внутримышечные препараты должны использоваться только для пациентов с острой болью, а также тех, кто не способен принимать препараты внутрь. (39 – 42)
Заключение
Из-за широкого характера этой темы, мы ограничились сравнением внутримышечного и перорального пути введения лекарств. Кроме того, в обзор не были включены такие препараты, как антигистаминные, опиоидные анальгетики, ондансетрон, триптаны и многие другие. Вряд ли возможно разработать строгие критерии выбора пути введения этих лекарств. Процесс принятия выбора должен быть индивидуальным, включать в себя оценку клинической картины, знание свойств лекарств и учет предпочтений пациентов. За редкими исключениями, не существует никаких доказательств того, что внутримышечные препараты действуют более быстро или более эффективно, чем пероральные. Поэтому практикующие врачи должны в большинстве случаев отдавать предпочтение пероральному пути введения лекарств.
Список литературы
- Reeler AV. Anthropological perspectives on injections: a review. Bull World Health Organ. 2000;78(1):135143.
- Kienle GS, Kiene H. The powerful placebo effect: fact or fiction? J Clin Epidemiol. 1997;50(12):1311–1318.
- Mandell LA, Wunderink RG, Anzueto A, et al. Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults. Clin Infect Dis. 2007;44(suppl 2):S27–S72.
- Chang EJ, Marcy SM. Intramuscular antibiotics in the treatment of pediatric upper respiratory tract infections. Am J Manag Care. 1999;5(15 suppl):S915–S922.
- Wong DM, Blumberg DA, Lowe LG. Guidelines for the use of antibiotics in acute upper respiratory tract infections. Am Fam Physician. 2006;74(6):956–966.
- Stevens DL, Bisno AL, Chambers HF, et al., for the Infectious Diseases Society of America. Practice guidelines for the diagnosis and management of skin and soft-tissue infections. Clin Infect Dis. 2005;41(10):1373–1406.
- Pohl A. Modes of administration of antibiotics for symptomatic severe urinary tract infections.Cochrane Database Syst Rev. 2007;(4): CD003237.
- Baker PC, Nelson DS, Schunk JE. The addition of ceftriaxone to oral therapy does not improve outcome in febrile children with urinary tract infections. Arch Pediatr Adolesc Med. 2001;155(2):135–139.
- Hoberman A, Wald ER, Hickey RW, et al. Oral versus initial intravenous therapy for urinary tract infections in young febrile children. Pediatrics. 1999;104(1 pt 1):79–86.
- Roberts KB. The AAP practice parameter on urinary tract infections in febrile infants and young children. American Academy of Pediatrics. Am Fam Physician. 2000;62(8):1815–1822.
- Green SM, Rothrock SG. Single-dose intramuscular ceftriaxone for acute otitis media in children.Pediatrics. 1993;91(1):23–30.
- Barnett ED, Teele DW, Klein JO, Cabral HJ, Kharasch SJ. Comparison of ceftriaxone and trimethoprim-sulfamethoxazole for acute otitis media. Greater Boston Otitis Media Study Group.Pediatrics. 1997;99(1):23–28.
- Varsano I, Volovitz B, Horev Z, et al. Intramuscular ceftriaxone compared with oral amoxicillinclavulanate for treatment of acute otitis media in children. Eur J Pediatr. 1997;156(11):858–863.
- Centers for Disease Control and Prevention. Sexually transmitted diseases treatment guidelines 2002. https://www.cdc.gov/std/treatment/2-2002TG.htm. Accessed August 22, 2008.
- Bisno AL, Gerber MA, Gwaltney JM Jr, Kaplan EL, Schwartz RH. Practice guidelines for the diagnosis and management of group A streptococcal pharyngitis. Infectious Diseases Society of America. Clin Infect Dis. 2002;35(2):113–125.
- Centers for Disease Control and Prevention. CDC changes recommendations for gonorrhea treatment due to drug resistance. Accessed August 22, 2008.
- Ross J. Pelvic inflammatory disease. Clin Evid. 2006;(15):2176–2182.
- Institute for Clinical Systems Improvement. Health care guideline: diagnosis and management of asthma. Accessed September 2, 2008.
- U.S. Department of Health and Human Services. National Ashtma Education and Prevention Program, Expert Panel Report 3. Guidelines for the diagnosis and management of asthma. Accessed August 22, 2008.
- Dennis R, Solarte I, Fitzgerald JM. Asthma. Clin Evid. 2005;(14): 1847–1877.
- Rowe BH, Spooner C, Ducharme FM, Bretzlaff JA, Bota GW. Early emergency department treatment of acute asthma with systemic corticosteroids. Cochrane Database Syst Rev. 2001;(1):CD002178.
- Rowe BH, Spooner CH, Ducharme FM, Bretzlaff JA, Bota GW. Corticosteroids for preventing relapse following acute exacerbations of asthma. Cochrane Database Syst Rev. 2000;(2):CD000195.
- Lahn M, Bijur P, Gallagher EJ. Randomized clinical trial of intramuscularvs oral methylyprednisolone in the treatment of acute asthma exacerbations following discharge from an emergency department. Chest. 2004;126(2):362–368.
- Gries DM, Moffitt DR, Pulos E, Carter ER. A single dose of intramuscularly administered dexamethasone acetate is as effective as oral prednisone to treat asthma exacerbations in young children. J Pediatr. 2000;136(3):298–303.
- Amir L, Hubermann H, Halevi A, Mor M, Mimouni M, Waisman Y. Oral betamethasone versus intramuscular dexamethasone for the treatment of mild to moderate viral croup: a prospective, randomized trial. Pediatr Emerg Care. 2006;22(8):541–544.
- Rittichier KK, Ledwith CA. Outpatient treatment of moderate croup with dexamethasone: intramuscular versus oral dosing. Pediatrics. 2000;106(6):1344–1348.
- Bjornson CL, Klassen TP, Williamson J, et al., for the Pediatric Emergency Research Canada Network. A randomized trial of a single dose of oral dexamethasone for mild croup. N Engl J Med. 2004;351(13):1306–1313.
- de Jong YP, Uil SM, Grotjohan HP, Postma DS, Kerstjens HA, van den Berg JW. Oral or IV prednisolone in the treatment of COPD exacerbations: a randomized, conrolled, double-blind study.Chest. 2007;132(6):1741–1747.
- Razi E, Moosavi GA. A comparative efficacy of oral prednisone with intramuscular triamcinolone in acute exacerbation of asthma. Iran J Allergy Asthma Immunol. 2006;5(1):17–22.
- Drugs for allergic disorders. Treat Guidel Med Lett. 2007;5(60):71–80.
- Andrs E, Federici L, Affenberger S, et al. B12 deficiency: a look beyond pernicious anemia. J Fam Pract. 2007;56(7):537–542.
- Oh R, Brown DL. Vitamin B12 deficiency. Am Fam Physician. 2003;67(5):979–986.
- Butler CC, Vidal-Alaball J, Cannings-John R, et al. Oral vitamin B12 versus intramuscular vitamin B12 for vitamin B12 deficiency: a systematic review of randomized controlled trials. Fam Pract. 2006;23(3):279–285.
- Nyholm E, Turpin P, Swain D, et al. Oral vitamin B12 can change our practice. Postgrad Med J. 2003;79(930):218–220.
- Eussen SJ, de Groot LC, Clarke R, et al. Oral cyanocobalamin supplementation in older people with vitamin B12 deficiency: a dose-finding trial. Arch Intern Med. 2005;165(10):1167–1172.
- Kuzminski AM, Del Giacco EJ, Allen RH, Stabler SP, Lindenbaum J. Effective treatment of cobalamin deficiency with oral cobalamin. Blood. 1998;92(4):1191–1198.
- Lederle FA. Oral cobalamin for pernicious anemia. Medicines best kept secret? JAMA. 1991;265(1):94–95.
- Rajan S, Wallace JI, Brodkin KI, Beresford SA, Allen RH, Stabler SP. Response of elevated methylmalonic acid to three dose levels of oral cobalamin in older adults. J Am Geriatr Soc. 2002;50(11):1789–1795.
- Drugs for pain. Treat Guidel Med Lett. 2007;5(56):23–32.
- Arora S, Wagner JG, Herbert M. Myth: parenteral ketorolac provides more effective analgesia than oral ibuprofen. CJEM. 2007;9(1):30–32.
- Turturro MA, Paris PM, Seaberg DC. Intramuscular ketorolac versus oral ibuprofen in acute musculoskeletal pain. Ann Emerg Med. 1995;26(2):117–120.
- Schwartz NA, Turturro MA, Istvan DJ, Larkin GL. Patients’ perceptions of route of nonsteroidal anti-inflammatory drug administration and its effect on analgesia. Acad Emerg Med. 2000;7(8):857–861.
- Shrestha M, Morgan DL, Moreden JM, Singh R, Nelson M, Hayes JE. Randomized double-blind comparison of the analgesic efficacy of intramuscular ketorolac and oral indomethacin in the treatment of acute gouty arthritis. Ann Emerg Med. 1995;26(6):682–686.
- Teichman JM. Clinial practice. Acute renal colic from ureteral calculus. N Engl J Med. 2004;350(7):684–693.
- Holdgate A, Pollock T. Systematic review of the relative efficacy of non-steroidal anti-inflammatory drugs and opioids in the treatment of acute renal colic [published correction appears in BMJ. 2004;329(7473):1019]. BMJ. 2004;328(7453):1401.
источник
Источник